当在后颅窝和颈部进行神经外科手术时,半坐位的使用仍然是一个有争议的问题。使用半坐位而不是俯卧位或侧卧位有几个明显的外科优势。这些优点包括更容易的解剖定位、脑静脉减压和脑脊液引流,这有助于小脑回缩,并允许更好地手术暴露深层区域,如松果体区和岩斜交界处。此外,手术区域的重力化血液和冲洗引流允许更清洁的解剖,并减少了双较凝固的需要。
据报道,半坐位的主要麻醉优势是:
1)更好地接近患者的面部,以评估气道是否顺利,气管插管是否始终就位;
2)更好地监测颅神经;
3)在心脏骤停的情况下,进行胸部按压更容易。
在过去的几十年中,有两种主要的并发症阻碍了半坐位在神经外科中的常规应用:
1)静脉空气栓塞(VAE),可能出现反常的空气栓塞,
2)术中低血压。其他主要并发症,如症状性气脑、急性硬膜下血肿、周围神经损伤、喉或舌水肿和四肢瘫痪,也偶尔被描述。
在手术进入后颅窝、枕区或其他脑深部区域的情况下,对VAE发生及其严重后果的恐惧是半坐位使用下降的主要原因。因此,许多中心逐渐放弃了半坐式,神经外科和麻醉受训者既没有充分接触半坐式也没有接受半坐式使用的培训。这造成了对水平位置益处的不平衡看法,由于缺乏令人信服的证据支持某些神经外科手术中的非水平位置而得到证明。
这项工作描述了一所高容量高等教育机构的经验,在该机构中,半坐姿通常用于接近后颅窝、顶枕旁区和其他脑深部区域。具体而言,我们试图评估在半坐位进行选择性颅神经外科手术的患者是否暴露于与坐位直接相关的主要并发症的风险增加,是与坐位相关的术中麻醉并发症是否影响其短期或长期手术结果。
术中半坐位手术技术的优势
每当在后颅窝和颈部进行神经外科手术时,半坐位的使用仍然是一个有争议的问题。使用半坐位而不是俯卧位或侧卧位有几个明显的外科优势。这些优点包括更容易的解剖定位、脑静脉减压和脑脊液引流,这有助于小脑回缩,并允许更好地手术暴露深层区域,如松果体区和岩斜交界处。此外,手术区域的重力化血液和冲洗引流允许更清洁的解剖,并减少了双较凝固的需要。
据报道,半坐位的主要麻醉优势是:1)更好地接近患者的面部,以评估气道是否顺利,气管插管是否始终就位;2)更好地监测颅神经;3)在心脏骤停的情况下,进行胸部按压更容易。
在过去的几十年中,有两种主要的并发症阻碍了半坐位在神经外科中的常规应用:1)静脉空气栓塞(VAE),可能出现反常的空气栓塞,2)术中低血压,其他主要并发症,如症状性气脑、急性硬膜下血肿、周围神经损伤、喉或舌水肿和四肢瘫痪,也偶尔被描述。
在手术进入后颅窝、枕区或其他脑深部区域的情况下,对VAE发生及其严重后果的恐惧是半坐位使用下降的主要原因。因此,许多中心逐渐放弃了半坐式,神经外科和麻醉受训者既没有充分接触半坐式也没有接受半坐式使用的培训。这造成了对水平位置益处的不平衡看法,由于缺乏令人信服的证据支持某些神经外科手术中的非水平位置而得到证明。
这项工作描述了一所高容量高等教育机构的经验,在该机构中,半坐姿通常用于接近后颅窝、顶枕旁区和其他脑深部区域。具体而言,我们试图评估在半坐位进行选择性颅神经外科手术的患者是否暴露于与坐位直接相关的主要并发症的风险增加,是与坐位相关的术中麻醉并发症是否影响其短期或长期手术结果。
手术方法
患者群体和结果测量
该研究得到了IRCC神经科学研究基金会伦理委员会的批准。根据国家观察性研究政策,IRB放弃了全部患者书面知情同意的要求。从2009年1月至2011年12月,前瞻性记录了我们神经外科中心收治的全部成年患者的人口统计学、临床、放射学和外科信息(该中心每年进行1500多次选择性开颅手术)以及因颅脑疾病而进行半坐位选择性手术的患者。
术后临床数据从麻醉后护理单元(PACU)记录开始收集,包括使用Aldret-Kroulik量表1评估的麻醉后即刻情况、任何因围手术期并发症(VAE或低血压事件)引起的长期镇静和/或机械通气的发生情况以及术后神经系统变化。对于新的或恶化的术后神经功能缺损,神经外科医生和麻醉师独自分析医疗记录,包括手术报告和术后成像,以确定手术并发症和缺损是否与半坐位有关。我们计算了与半坐位直接相关的VAE和其他并发症的总发生率(即张力性气颅、幕上硬膜下血肿、周围神经麻痹和脑干压迫或低血压性缺血所致的四肢瘫痪),它们与患者术前临床特征(包括年龄、性别、体重指数[BMI]、美国麻醉师协会[ASA]身体状况和诊断)的相关性,以及它们对术后短期和长期结果的影响。同样,我们计算了手术并发症的发生率,这些并发症与半坐位本身无关,而是与疾病的性质和部位(即脑积水、手术操作引起的血肿以及局部实质缺血和/或水肿)有关,它们与患者术前临床特征的相关性,以及它们对手术结果的影响。神经重症监护病房(NICU)的住院时间(LOS)和总体医院LOS是我们的早期结果指标,而长期结果指标是至少6个月的改良Rankin评分(0-1=无或无明显残疾;2-3=轻度至中度残疾;4=中度残疾;5=重度残疾;6=死亡)。
术前评估
根据欧洲麻醉学会的建议,全部患者均接受了完整的身体状况检查。全部计划半坐位手术的患者术前均通过对比增强经颅多普勒检查诊断为右向左分流,由于卵圆孔未闭(PFO)引起的大的右向左分流在手术前进行血管内修复。由于休息时或Valsalva动作后出现阵雨帘图案,定义了一个大的从右到左分流。
围手术期处理
在诱导室中,模拟术中定位,并检查清醒患者的头颈部屈曲和旋转的生理范围,要求他们报告任何可能的诱发症状,如感觉异常或躯干和/或四肢麻木。全身麻醉诱导采用1.5mg/kg异丙酚,0.15mg/kg顺式阿曲库铵作为主要肌肉松弛剂。意识丧失后,开始瑞芬太尼输注,并进行相应调整,以完全控制有害刺激。常规监测包括每5分钟进行一次5导联心电图、脉搏血氧测定和无创血压测量,同时每小时测量静脉注射量和尿量。始终使用双谱指数监测,其值保持在40到55之间。在没有呼气末正压的情况下应用机械通气,并调整以维持轻度低碳酸血症。麻醉诱导后,在超声引导下将Bunegin-Albin多孔中心静脉导管置入颈内静脉,导管位于房室交界处,以在VAE情况下抽吸气泡。在全部患者中插入动脉线路以评估血流动力学监测,并在耳水平将动脉血压归零。在既往有心功能不全病史的ASA3级患者中,使用Vigileo-FloTrac监护仪(EdwardsLifesciences)进行连续心输出量和卒中量监测。对于术后可能出现下颅神经功能障碍的患者,插入鼻胃管以防止吸入性肺炎。
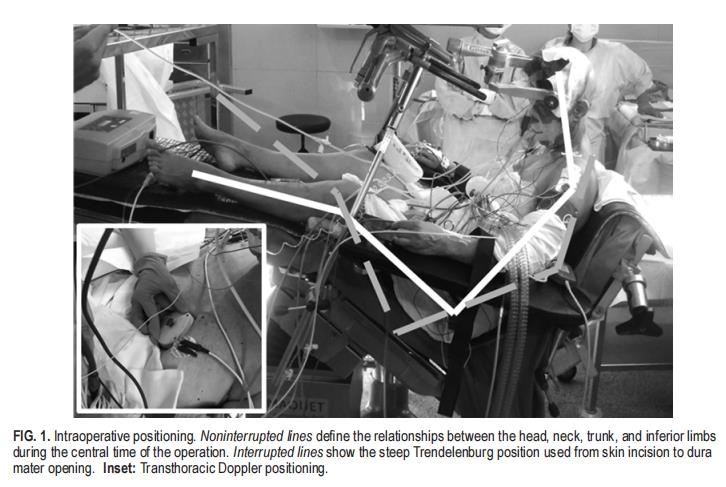
半坐姿
半坐位是逐步实现的,每一步都由外科医生和麻醉师进行双重检查,他们同样负责定位。为了教育和培训的目的,通常有一名高级和初级神经外科医生在场。首先,将桌子逐渐交替地弯曲和倾斜,以获得躯干与后肢的直角和30°角膝关节屈曲,避免周围神经或肌腱损伤下肢。作为额外的顺利措施,通常在膝盖和脚后跟下方添加厚厚的硅胶垫。当身体达到正确的位置时,将躯干下方的硅胶垫拉伸并固定,以避免背部出现任何皮肤褶皱。在对头部进行固定之前,手动打开工作台的上部平台,并将其弯曲至20°–30°角度以减少对头部的压力。然后将手臂沿着身体或放在扶手上并抬高,直到颈部和肩部的皮肤和肌肉没有张力。然后,根据先前检查的生理活动范围,对梅菲尔头部支架进行固定,并按计划定位头部。在每种情况下,下巴和胸骨之间保持3-4厘米的间距,以确定颈部静脉流出正常。对于侧向入路,头部可旋转45°并稍微向相反侧倾斜,以扩大肩部和乳突之间的角度。在这一点上,全部的神经和麻醉监测都已就位。在全部病例中,术中电生理监测并不用于监测定位过程中的变化,但仅在需要时使用,因为疾病直接累及颅神经和/或脑干。注入液体以达到平均动脉压高于65毫米汞柱,或者,对于心脏病患者,每搏的卒中量大于60毫升。麻醉师遵循晶体注入的自由策略。在开始外科手术之前,通过静脉注射10ml生理盐水和0.25ml空气,验证声音变化。在全部这些程序结束时,将手术台倾斜至陡峭的Trendelenburg位置,该位置在入路期间一直保持,直到硬脑膜开口,此时颈部静脉、肌肉层或骨骼的意外损伤可能导致严重的VAE。Trendelenburg体位引起的颅内正性静脉压具有双重作用,即反吸气和帮助外科医生在发生VAE时识别静脉撕裂。
术中并发症的预防和处理
VAE可以在手术期间的任何时间发生,但较关键的阶段是从皮肤切开到硬脑膜打开。在手术的这一阶段,神经外科医生和麻醉师之间的持续沟通至关重要。如上所述,半坐位体位可增加颅内静脉压并降低空气栓塞的风险。在皮肤创建和肌肉解剖过程中,使用显微外科放大镜可以帮助外科医生识别静脉,并在切割前将其凝固,从而导致意外VAE。事实上,这些静脉中的负压是空气栓塞的常见来源,在二氧化碳或其他参数发生变化之前,空气栓塞不会被检测到。当进行侧入路时,尽快确定乙状窦的枕骨导静脉重要,因为它的损伤是VAE的另一个常见来源。类似地,当接近颅颈交界处时,枕下静脉丛、椎周静脉丛和椎内静脉丛的暴露和损伤可导致严重的VAE。为了预防或阻止这种情况下的空气栓塞,我们使用了可吸收止血剂、湿棉花、温和的压力和冲洗的组合。在鼻窦上进行骨屑去除和/或钻孔可能是暴露硬脑膜较顺利的方法,是在老年患者中,但在手术结束时进行骨重建可能效果不佳。我们开发了一种无钻孔开颅术的技术,克服了盲目处理硬脑膜窦的问题,同时允许我们在后颅窝进行较佳开颅术,降低脑脊液漏或其他相关并发症的风险。外科手术中的大量间歇冲洗是防止空气栓塞的另一个重要措施,并且通过全部描述的步骤来维持。我们建议在带上手术显微镜并将患者倾斜至与腿部几乎平行的位置,进行颈静脉压迫以确定任何可能未检测到的VAE来源。在显微镜下打开硬脑膜,并用止血夹控制出血,以避免硬脑膜回缩。在开始手术的中心部分之前,在打开硬脑膜后进行另一次颈静脉压迫。当VAE发生且其来源无法立即识别或需要时间修复静脉损伤时,再次应用Trendelenburg体位,使头部水平低于或与足部水平相同。执行并维持双侧颈静脉压迫以增加头部静脉压力并抵消空气吸入,然后应用吸入氧分数1.0和呼气末正压以帮助确定空气来源。同时,至关重要的是,中心静脉导管中的气泡被吸入并消除,因为这似乎是一种经证实具有临床疗效的管理策略。监测血压,如果突然下降,增加ffuid给药。如前所述,在手术期间,我们优先考虑预防策略(如水合和正确定位),以及早期识别VAE体征,并使用全部可用工具尽快处理VAE事件。这得益于训练有素的麻醉师和神经外科医生组成的团队之间的密切合作和持续沟通。
术后处理
拔管是根据患者的术前情况、术中病程、术前诊断和可评估的术后神经功能缺陷来实现的。手术后,患者被转移到PACU,并逐渐苏醒和拔管。然后,转移到NICU之前,对患者进行神经系统变化迹象的监测。在长期手术和/或计划夜间镇静的情况下,患者直接转移到NICU。术后高血压得到了精心管理,以避免出血并发症,特别是对受血管畸形影响的患者,他们保持镇静并通气过夜。同样,对于大型肿瘤或累及四脑室中下颅神经或其细胞核的肿瘤,长期手术需要术后通气。颅内压监测不是常规使用。根据机构协议,全部患者在术后24小时内进行了术后CT扫描。通常,在手术后二天进行CT扫描,除非患者保持插管和镇静。在这些病例中,在转移到NICU之前进行CT检查。
统计分析
样本用通常的描述性统计描述:均值、标准差、中值、四分位范围(IQR)、连续变量范围和分类变量比例。使用Shapiro-Wilk检验评估变量的正态分布。为了评估VAE、手术相关并发症和患者特征(人口统计学和医学特征)之间的相关性,连续变量采用检验,分类变量采用卡方检验或Fisher精确检验。适当时,也使用相应的非参数检验。在p<0.05水平上考虑了统计学意义。全部分析均使用适用于Windows的Stata/SE(版本12,StataCorp.)进行。
研究结果
包括420例连续成年患者。共有246名女性和179名男性(SD)年龄为47±14岁(18-81岁)。患者诊断为幕下轴外肿瘤(n=204,48%)、小脑病变(n=89,21%)、颅颈交界处轴外瘤(n=33,8%)、脑干病变(n=44,10%)、松果体区肿瘤(n=23,5%)、轴外(n=14,3%)或轴内(n=11,2%)、幕上肿瘤、复杂神经血管病变(n=2,0.5%)和畸形(n=5,1%)。仅在多发性颅神经受累的情况下,半坐位用于微血管减压。同样,这种体位也用于不适合俯卧位的Chiari畸形患者的颅颈交界后路减压。
VAE的发生
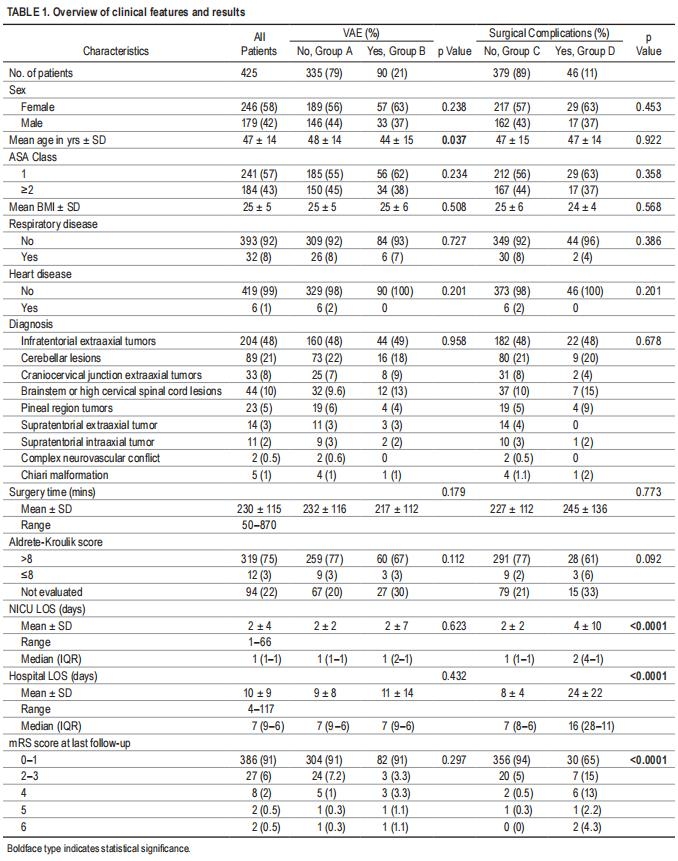
VAE发生率为90例(21%)。较常见的VAE时间是从皮肤切口到硬膜开口结束(n=55,61%)。VAE发生在肿瘤切除过程中30例(33%),5例(6%)从硬膜闭合到皮下缝合。未发生术中VAE的患者(A组)和发生VAE的病人(B组)之间的人口统计学和术前风险因素(ASA分级、BMI和呼吸或心脏疾病)无统计学差异。VAE与特定术前诊断无相关性,如果没有发生VAE,平均手术时间为232±116分钟,如果发生VAE则为217±112分钟(p=0.179)。两组大多数患者术后Aldret-Kroulik评分均大于8(p=0.112)。A组的NICU平均服务水平和中位服务水平分别为2±2和1天,B组为2±7和1天(p=0.623)。A组和B组的平均住院时间分别为9±8和7天,平均住院时间为11±14和7天(p=0.432)。在6个月的随访中,mRS评分为:≤两组中91%的病例中有1例(p=0.297)。
讨论
自1930年初以来,坐位和半坐位已广泛应用于神经外科,据报道,在这些位置进行手术的患者获得了良好的手术效果。事实上,半坐位比俯卧位或仰卧位有几个优点:清晰的解剖方向,由于静脉压降低,好转了深部区域的可视性,增加了CSF和血液引流,重力辅助小脑回缩,以及更干净的手术ffeld,减少了对双较凝固的需要以及随后在肿瘤和周围结构(主要在轴外肿瘤中)之间的失稳界面的丢失。从麻醉的角度来看,半坐位可在出现呼吸或心脏并发症时立即进入躯干和气道。尽管如此,由于担心出现少见但可能的严重并发症,包括VAE、反常的空气栓塞、低血压和张力性气颅,在过去30年中,半坐位的使用逐渐减少,神经外科和麻醉学的许多受训者从未接触过它的优势,因此在未来不会使用它。
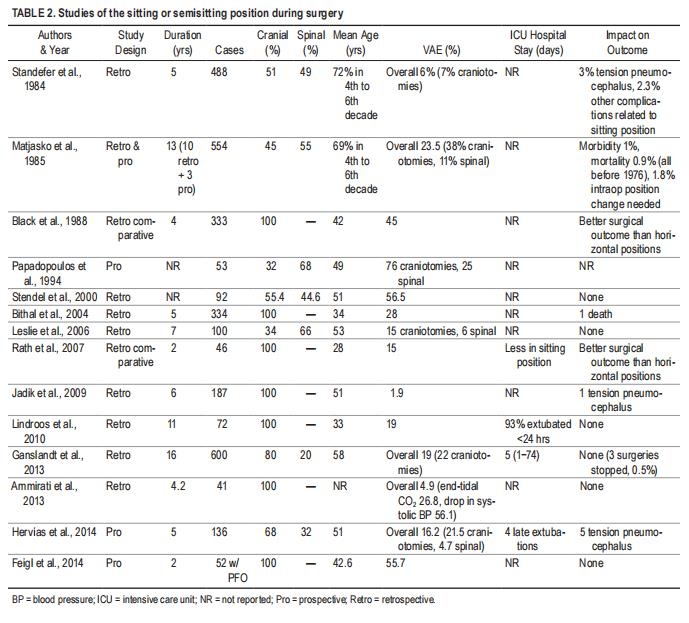
一些回顾性研究证实了半坐位的顺利性,但大多数都是40岁以上或由不同团队长期手术的患者,其中30人或包括高比例的宫颈手术或儿科病例。由于经胸超声心动图诊断受限,大多数先前的研究也受到VAE发生率高估的限制。尽管对半坐位期间的VAE诊断没有严格的标准,但在未同时识别伴随的肺部或全身事件的情况下进行VAE诊断,已证明在其他情况下诊断为无其他手术或临床并发症的患者中,VAE的发生率会被高估。较近的一项研究表明,在接受颅内手术的患者中,VAE的发生率低(1.6%),而另一项较近的研究报告了VAE的各种发生率高,但没有任何临床后遗症。因此,如上所述,在文献中,半坐位手术过程中发生VAE的证据仍然高度可变。此外,术中VAE对整体神经功能结果的临床影响尚不清楚。同样,还不清楚与半坐位相关的其他并发症的零星发生是否足以证明其使用的减少和由此产生的全部手术优势的丧失,这一点在关于该主题的回顾性比较研究中得到了证明(表2)。
在这项研究中,我们假设决定神经结果的主要因素是存在与治疗后颅窝或其他脑深部挑战性疾病相关的手术并发症,与患者的体位无关。我们前瞻性地收集并回顾性分析了一系列在短时间内以半坐位手术的成人患者的数据,分析与体位相关的主要并发症(如VAE、张力性气颅、周围神经病变和术中呼吸和血流动力学窘迫)或手术(如脑积水、出血、血管损伤继发缺血和实质性水肿)的发生率及其对住院和神经结果的合适影响。本研究包括的全部患者均接受了颅骨手术,并根据相同的机构方案进行管理,以预防和管理术中和术后并发症。
一些回顾性研究证实了半坐位的顺利性,但大多数都是40岁以上或由不同团队长期手术的患者,其中30人或包括高比例的宫颈手术或儿科病例。由于经胸超声心动图诊断受限,大多数先前的研究也受到VAE发生率高估的限制。尽管对半坐位期间的VAE诊断没有严格的标准,但在未同时识别伴随的肺部或全身事件的情况下进行VAE诊断,已证明在其他情况下诊断为无其他手术或临床并发症的患者中,VAE的发生率会被高估。较近的一项研究表明,在接受颅内手术的患者中,VAE的发生率低(1.6%),而另一项较近的研究报告了VAE的各种发生率高,但没有任何临床后遗症。如上所述,在文献中,半坐位手术过程中发生VAE的证据仍然高度可变。此外,术中VAE对整体神经功能结果的临床影响尚不清楚。同样,还不清楚与半坐位相关的其他并发症的零星发生是否足以证明其使用的减少和由此产生的全部手术优势的丧失,这一点在关于该主题的回顾性比较研究中得到了证明(表2)。
在这项研究中,我们假设决定神经结果的主要因素是存在与治疗后颅窝或其他脑深部挑战性疾病相关的手术并发症,与患者的体位无关。我们前瞻性地收集并回顾性分析了一系列在短时间内以半坐位手术的成人患者的数据,分析与体位相关的主要并发症(如VAE、张力性气颅、周围神经病变和术中呼吸和血流动力学窘迫)或手术(如脑积水、出血、血管损伤继发缺血和实质性水肿)的发生率及其对住院和神经结果的合适影响。本研究包括的全部患者均接受了颅骨手术,并根据相同的机构方案进行管理,以预防和管理术中和术后并发症。
结论
研究结果表明,半坐姿可以被认为是水平姿势的顺利替代,进行手术的神经外科和麻醉团队遵循严格的围手术期方案,并接受与半坐姿相关的风险和补救措施的训练,半坐姿不会给患者带来任何明显的额外风险。当存在与患者体位(半坐位)或手术部位(右心以上)相关的空气栓塞风险时,应提供适当的VAE诊断和治疗方案。手术神经外科医生应具备必要的知识,并在治疗后颅窝或其他脑深部区域的挑战性疾病时,可以将半坐位纳入其手术方案中。




