
常规辐射方法通常依赖于180–200 cGy的标准剂量分数。虽然将剂量增加到50 Gy或更高的尝试已导致控制率的提高,但对脊髓疾病使用常规分割放射治疗与适度的预后相关,并且可能因存在多个肿瘤或放疗会威胁正常器官而受到限制。日益增多的是,对以转移性疾病为主的骨质脊柱的治疗已转向使用更大的分割或低分割(剂量>2 Gy),这在好转肿瘤控制和缩短治疗时间方面具有潜在的益处。由于每天都有大剂量的辐射,低分割方法通常依赖立体定向固定,以及实时图像引导,如锥束CT或正交X射线。虽然采用立体定向放射治疗骨性脊柱的情况有所增加,但这种治疗方法在脊髓肿瘤中的应用远未达到标准或被接受。
事实上,立体定向放射治疗脊髓肿瘤的效用尚不明确。大多数方法都是从SRT或SRS治疗颅内肿瘤的成功率推断出来的。然而,脊髓是一种连续组织结构,对治疗可能有其独特的放射生物学反应。此外,脊髓病变具有独特的表现形式和与脊髓的密切空间关系,使立体定向方法的合适性和顺利性复杂化。本综述的目的是总结SRT治疗IDEM和IM病变的现有经验,并强调影响辐射损伤的潜在因素。
研究方法
根据已确定使用SRT或SRS治疗的硬膜内和髓内肿瘤的英文报告,汇编了包含SRT、立体定向放射治疗、SRS、放射外科、硬膜内、髓内、髓外、肿瘤、转移和脊髓的治疗报告。脊髓转移瘤
脊髓转移瘤约占癌症患者的40%,通常与脑脊液(CSF)播散有关,预示预后不良。在全部转移性脊柱疾病中,<6%为单纯硬膜内转移。IM转移更为少见,仅在不到1%的系统性癌症患者中发现。已发表的关于IDEM和IM转移的报告来自一组类似的实体瘤,如肺癌、乳腺癌和肾细胞癌。在儿科人群或原发性脑恶性肿瘤人群中,IDEM转移还与中枢神经系统(CNS)下降转移相关。患者经常出现疼痛和神经功能缺损,需要更紧急的干预。这与原发性肿瘤形成对比,原发性肿瘤通常是良性的,在寻求干预之前症状持续时间较长,严重程度较低。对于IDEM和IM转移瘤,SRT和SRS都被证明可以提供症状控制,毒性较小(表1)。
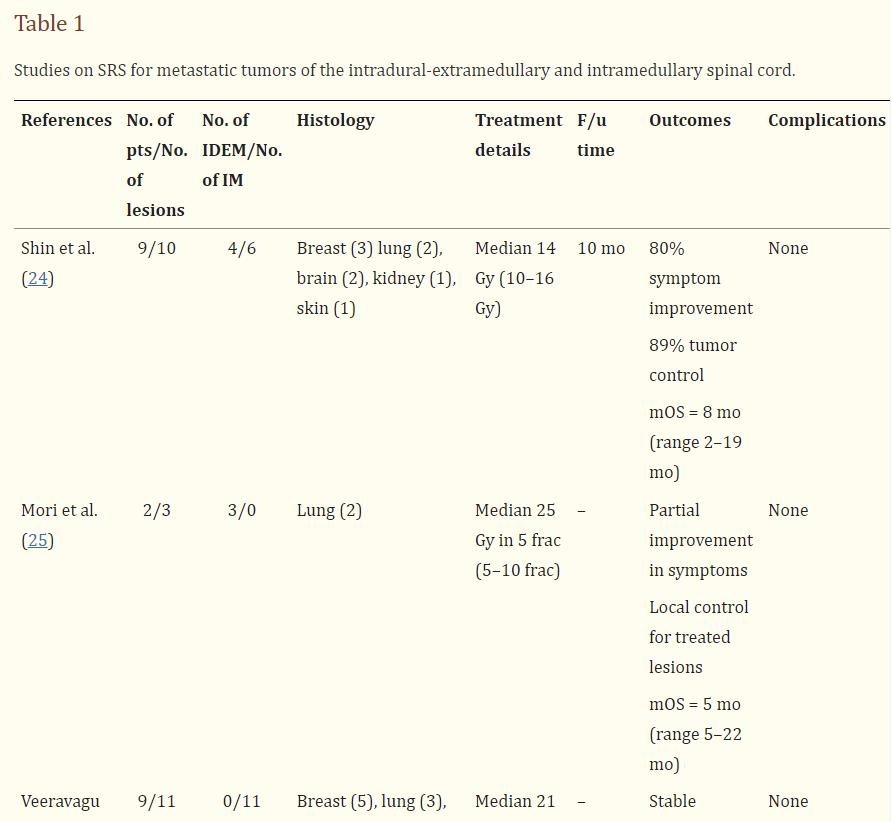


SRT或SRS治疗IDEM转移的报告仅限于少数病例系列。有学者报告了四个IDEM病变,使用单一部分SRS治疗,可提供14或16 Gy。四个病灶中有三个有临床和放射学反应,在10个月的随访期内未显示毒性。一名患者出现肿瘤进展,总生存期为8个月(2-19个月)。另有学者报道了两例起源于肺部的IDEM转移。两个脊髓病变均位于先前的照射野中,肺原发病变或小脑转移瘤的受照能量高达42 Gy。在这两名患者中,使用25 Gy的5或10个组分治疗IDEM转移,缓解神经症状,并控制肿瘤生长,直到死于系统性疾病。
有学者研究表明,使用SRT治疗的较大系列(n=9)IM脊髓转移瘤。病变较常见于乳腺和肺,但上皮样血管上皮瘤和畸胎瘤的转移也包括在本系列中。中位剂量为21戈瑞(范围14–27戈瑞),分1–5个部分进行,较大剂量(Dmax)高达37.0戈瑞(中位26.7戈瑞)。对于炎性乳腺癌的一个特别大的转移瘤,治疗的性较低,目的是较大限度地减少传递到脊髓的生物等效剂量(BED)和脊髓病的风险,全部随访患者的病变均稳定或好转。虽然中位总生存期为4.1个月(范围1-9个月),但未发现任何患者有辐射毒性。其他研究表明,尽管剂量较高,但毒性率同样较低。研究使用SRT或SRS治疗肾癌、腺癌和乳腺癌转移的病例报告表明,肿瘤控制合适,且无辐射毒性。
原发性脊髓肿瘤
原发性脊髓肿瘤占全部CNS原发肿瘤的2–4%。多数成人原发性椎管肿瘤为IDEM,较常见的诊断为脑膜瘤或神经鞘瘤(NST),包括神经鞘瘤和神经纤维瘤(NFs)。IM肿瘤占椎管内肿瘤的5-10%,但儿童的估计值较高。较常见的IM肿瘤是胶质瘤,占IM原发肿瘤的80-90%,主要是成人室管膜瘤和儿童星形细胞瘤。血管母细胞瘤(HBs)占IM病变的8-15%。三分之一的HB患者患有von Hippel-Lindau综合征,这是一种与多器官肿瘤相关的遗传性疾病。考虑到许多脊柱肿瘤的非浸润性,显微手术切除仍是优选治疗方法。在禁止开放性手术切除的情况下,立体定向放射可以缓解症状和控制肿瘤。与转移性病变的使用不同,立体定向放射治疗原发性脊髓肿瘤的效用更具特点。虽然血管母细胞瘤在IM原发肿瘤中所占比例要小得多,仅占全部脊柱肿瘤的3%,但与其他更常见的IM肿瘤组织学相比,SRT在治疗HBs中的作用已得到充分证明。这种过度表现可能是由于其血管系统性质与动静脉畸形(AVM)相似,后者通常用SRT和SRS治疗。
室管膜瘤占成人IM肿瘤的大多数,但已发表的使用SRS治疗IM室管膜瘤的报告很少。有学者在一个或两个疗程中治疗了三个18 Gy的IM室管膜瘤。全部三种病变在随访时(1-12个月)的临床结果均有好转。在较近的一系列颅内和脊髓室管膜瘤中,另有学者在10例患者中使用SRT治疗的脊髓室管膜瘤,平均值为19 Gy。一半的患者(包括颅内病变)是儿科室管膜瘤,但不清楚其中有多少是脊柱病变。
讨论
初步证据表明,SRT和SRS对于治疗硬膜内和髓内间隙病变是合适和顺利的。随着显微外科技术的进步,切除仍是脊髓原发性和转移性病变的优选。除了少数瘤种,包括原发性IM脊髓淋巴瘤和一些儿童恶性肿瘤,药物治疗在原发性IDEM和IM病变中的作用有限。在可能对化疗药物产生反应的全身性疾病的脊髓转移病灶中,大多数研究表明缺乏生存益处。由于化疗是在个案基础上进行的,并且在很大水平上受到肿瘤组织学的限制,因此手术和放疗是更适用的治疗选择。在病变不能手术的情况下,或者如果切除后残留肿瘤,立体定向放射可以提供有价值的治疗。尽管存在辐射损伤的风险,但需根据患者疾病的预期预后权衡适当的治疗计划。SRT治疗IDEM和IM转移瘤时,评估辐射损伤的风险受到侵袭性全身疾病和可能的脑脊液接种导致的总生存期短的挑战。据报道,脑转移发生在三分之二的IDEM转移中,表明CSF通路在IDEM转移的发病机制中起着重要的传播点。有报道的较大一系列IDEM转移均为全部患者的脑转移,本综述引用的许多研究也指出了潜在恶性肿瘤导致的短期随访。鉴于治疗后神经病变的发病率曲线在15个月后变平,现有文献可能低估了该人群的脊髓损伤风险。然而,这种风险应该与已经证明的SRT治疗转移瘤的益处进行权衡,包括症状好转和疼痛缓解。
在原发性脊柱病变中,大多数是良性缓慢生长的肿瘤,由于预期寿命延长,脊柱损伤的长期后果可能会产生更大的影响。这些肿瘤往往是非浸润性的,可进行肿瘤全切除,当达到肿瘤全切除时,复发率较低。在已发表的原发性脊柱肿瘤系列中,SRT已被证明在神经鞘肿瘤、脑膜瘤和血管母细胞瘤中具有良好的局部控制效果。考虑到辐射损伤会在预期的较长寿命内大幅降低生活质量,了解影响辐射损伤的因素对于确定SRT的良好候选患者至关重要。
虽然已经发布了一些使用SRT治疗脊柱肿瘤的指南,但公认的脊髓辐射耐受性仍存在争议。较大剂量的上限为10 Gy通常被认为是顺利的结果,没有辐射相关并发症,尽管估计值在8到13 Gy之间。在现有已发表的报告中,传递到特定病变的辐射剂量通常大于通常引用的上限。此外,辐射损伤的发生率不与较的SRT治疗计划相关。了解辐射剂量的风险状况重要,因为许多群体将特别注意限制较大点剂量,这可能会降低SRT在辐射剂量依赖性肿瘤生长反应中的疗效。




