颅咽管瘤较佳治疗方案是什么?
外科手术在颅咽管瘤治疗中占据首要地位这一点已经被大多数神经外科医生所接受。颅咽管瘤的病理特征属于良性肿瘤,因此理论上通过手术全部切除可以治愈。但由于肿瘤不同的位置以及与垂体柄、三脑室底等重要结构的密切关系,使得意义上的手术全切除在部分病例存在困难,因此逐渐衍生出各种形式的放射治疗、系统或局部的化疗以帮助未能得到全切除的病例巩固手术疗效、减少或延缓复发。较佳的治疗方案应该达到以下效果:①能够阻止病情的进一步恶化;②挽救患者的视力、维持其内分泌状态、保持人格及行为方面的大致正常,提高生存质量;③更重要的一点是经过治疗后尽量减少或延缓复发。达到上述三个方面目标的较佳途径仍然是根治性的手术全切除。

虽然部分肿瘤追求手术全切除存在着导致严重下丘脑损伤的风险,但颅咽管瘤有几个特点是支持我们追求手术全切除的原因:①虽然病理学上为良性肿瘤,但临床观察及基础研究均证明肿瘤细胞有着强烈的增殖活性,与一般意义上的良性肿瘤有着本质的区别;②囊性变是颅咽管瘤的特点,未能全切除的肿瘤囊腔常常快速再生长导致症状再次出现;③随着病程的延长,选择姑息性治疗的患者出现下丘脑功能障碍(例如病理性肥胖)等的概率明显增高,已有文献报道病理性肥胖等严重并发症的发生率在全切除患者与姑息性治疗患者间无统计学差异;④复发患者再次手术时更易导致重要结构损伤;⑤对于儿童患者,由于放疗更受限,姑息性治疗往往导致其以后的生长发育中肿瘤反复复发并较终导致病理性肥胖、人格行为异常等灾难性后果。
颅咽管瘤不同的生长方式使得肿瘤实质部分以及肿瘤钙化成分与下丘脑、垂体柄、Willis环血管及其分支、视路结构等粘连紧密,故给手术治疗带来很大的困难。在20世纪50年代之前,颅咽管瘤的治疗效果是让人悲观的。Cushing曾写到:除非有一种能够在原位摧毁或使其静止化的治疗手段,否则颅咽管瘤手术治疗的死亡率将势必维持在一个较高的水平。”Cushing时代做出这样的断言是无可厚非的。当时对颅咽管瘤的治疗主要为姑息性手术(例如活检、囊肿引流减压等)以及各种形式的放射治疗,由于对术后垂体功能损害没有合适的激素替代手段,还没有人尝试进行根治性的手术全切除。
1950年,皮质醇的出现为手术全切除颅咽管瘤带来可能性;1950—1968年间,波士顿儿童医院神经外科医生Matson等对51例颅咽管瘤患儿尝试了手术全切除,并且观察到在颅咽管瘤外周有一层可供手术分离的胶质增生带,从而可以做到顺利全切除而不损伤下丘脑组织。Katz在1975年对该组病例进行了随访总结,手术全切除率被认为在66.7%(34例),其中22例(65%)仍然存活,这一结果直到今天仍然是令人仰慕的。与该医院1950年前颅咽管瘤病例无一例长期存活相比,颅咽管瘤的治疗效果已经大为改观。该组病例可以被认为是颅咽管瘤现代外科治疗的开端,Matson也被认为是颅咽管瘤现代外科手术治疗的开拓者。此后几代神经外科医生为提高全切除率、好转手术疗效进行了不懈地努力,但由于当时影像学手段、手术设备、激素替代手段等方面的限制,这种追求肿瘤全切除的勇气随着根治性切除后仍然较低的全切率、较高的死亡率和致残率而逐渐消退。在实施全切除手术的病例中,不但死亡率高(文献报道较高可达67%),而且原有的内分泌症状和视力障碍也有进一步加重。此后切除颅咽管瘤的呼声渐弱,神经外科医生的目光自然而然转到了各种形式的放疗上来。将放射治疗应用于颅咽管瘤可以追溯到1937年,Carpenter报道了他对颅咽管瘤手术后患者辅以放疗并取得良好疗效。
1960年,Karmer等报道的一组病例中,次全切除辅以放射治疗并取得良好的肿瘤控制率及远期疗效,部分作者甚至得出姑息性手术(例如活检或囊腔减压)联合放疗取得与手术全切除相当的疗效的结论。此后,多种形式的放疗逐渐受到重视。肿瘤次全切除而无术后辅助治疗的患者复发率约为57%(31%~81%),术后放疗能降低复发率至29%左右。Manaka等(1985年)总结次全切除术后伴或不伴放疗的预后的结果表明,放疗组术后5年和10年的存活率分别为88.9%和76.0%,而非放疗组分别为34.9%和27.1%。因此,次全切除术后联合放疗一度成为颅咽管瘤治疗的主要潮流。但无论如何,放疗仅是作为手术治疗后的辅助手段,这一观点目前已经被多数学者所认可。尽管放疗对肿瘤部分切除、囊肿引流患者可延缓复发,但放疗有众多的副作用,包括内分泌障碍、视神经炎、痴呆、放射性脑组织坏死等,严重限制了其应用,特别是在儿童患者。因此,多数学者认为,对于儿童,特别是<6岁的小儿患者,放射治疗较好延缓使用,以减少对智力的影响。内照射虽然减少了对周围结构的损伤,但仅对单囊性肿瘤合适,对多囊性和实质性肿瘤不适用。Voges等(1997年)报道内照射治疗单囊性颅咽管瘤10年生存率仅为64%。由于一次治疗后一旦肿瘤重新增大或复发,再次手术将困难,其远期疗效和生存质量很差,因此如不能达到肿瘤全切除,则任何形式的放疗仅仅是一种姑息性治疗。
影像技术的飞速发展为颅咽管瘤的手术全切除带来了曙光,CT、MRI扫描技术的广泛应用,使得术者可以在术前对肿瘤位置、毗邻结构、侵袭范围、钙化特点做出多方位地了解,从而设计较佳手术路径,得到肿瘤较佳暴露。同时,激素检测及替代手段、手术照明设备及显微手术器械等方面地不断进步,也为颅咽管瘤全切除这一公认的神经外科技术难题的解决奠定了坚实的基础。1990年,Yasargil报道了关于颅咽管瘤全切除入路选择与长期疗效的里程碑式文章,在144例患者中,全切率达到了90.0%,总死亡率16.7%,在22年的随访中,67.3%的患者取得良好疗效,这一结果是令人振奋的。此后,主张进行根治性手术的呼声逐渐高涨起来,Samii、Hoffman、Symon、Fahlbusch等均报道了令人鼓舞的手术效果,手术总体死亡率已降至2%~15%,在较近的几宗病例中手术死亡率为0~2%(也有的报道中死亡率为0~15%,多数仍是因下丘脑损伤造成死亡),表1-4总结了文献中关于颅咽管瘤长期生存率的报道。目前对颅咽管瘤进行手术的目的,应定位于尽可能争取全切除,但如果术中预计重要结构可能损伤时应采取次全切除或部分切除,并辅以术后放疗以降低术后死亡率和致残率。
表1-4不同治疗方法颅咽管瘤患者的长期生存率及复发时间比较
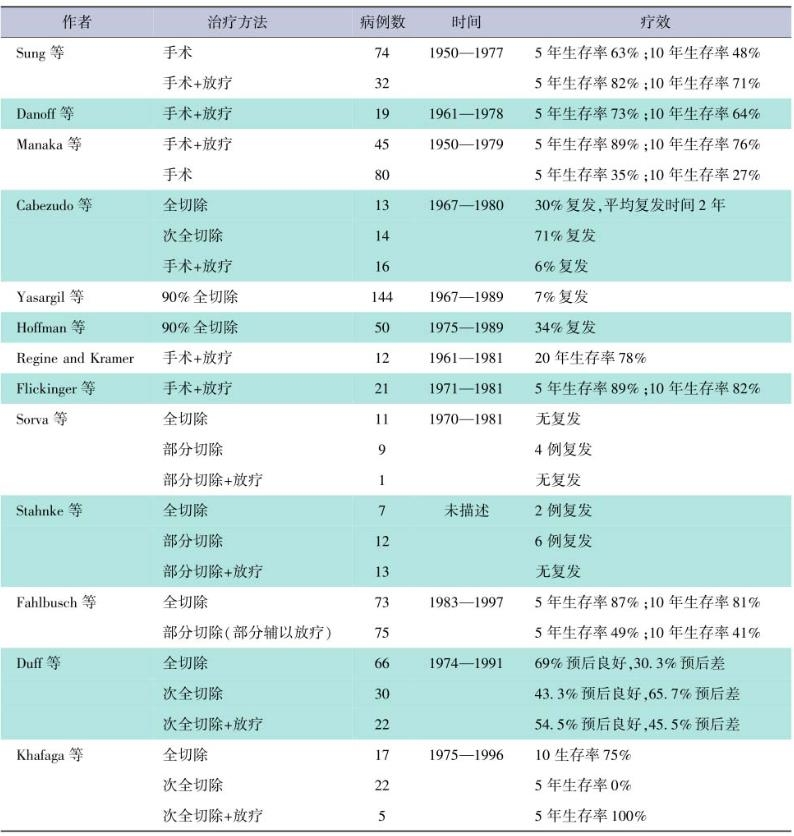
现今有许多神经外科单位将根治性全切除术作为优选的治疗方法,但也有一些单位使用有限的手术切除加放疗为治疗方案,甚至将单纯放疗作为基本治疗方法的报道也时有所见。颅咽管瘤的手术全切除率和次全切除率文献报道各不相同,有时甚至大相径庭,主张全切除的神经外科医生在文章中较力推崇手术全切除的优点,而主张姑息性手术辅以放射治疗的医生也在发表文章说明经这样的治疗后也能取得良好的肿瘤控制,对于两种治疗方法的比较,较客观的结论应该是统计大宗病例治疗后5年、10年,乃至15年的生存率以及患者生活质量。由于病例选择方面的差异,不同文献中该两种疗法治疗结果是缺乏可比性的。三、术前准备(一)多方位的内分泌功能评价颅咽管瘤治疗较困难的方面是维持或者好转患者的内分泌功能障碍,因此当接手一例颅咽管瘤患者时,术者首要的任务是多方位客观地评价患者的内分泌功能。
临床表现
较多见者如儿童肥胖-生殖无能综合征,多由于肿瘤累及下丘脑结构所致;儿童患者生长发育障碍(患者身高较正常同龄、同性人群身高均值低两个标准差以上),女性患者的月经周期紊乱或闭经,男性患者性功能丧失或低下,另外患者可以有多饮多尿、嗜睡、记忆力减退、智力下降、食欲异常、睡眠障碍、骨发育异常、糖耐量异常等多种临床表现。
影像学检查
MRI扫描及CT头颅扫描均必不可少,MR扫描有助于了解肿瘤的生长部位、累及范围、与重要结构间的解剖关系以及是否合并脑积水等。CT扫描可了解肿瘤钙化位置、大小、形态,同时可以帮助判断额窦的发育、肿瘤导致的颅底骨质损害情况等,对于选择经蝶入路者还可以明确蝶鞍部骨质发育情况。必要时还应行冠状位扫描以及蝶鞍区薄层扫描。对于少数估计术中需要选择终板间隙进行手术操作的患者,还应选择行血管造影检查了解前交通动脉复合体发育状况,为术中可能的前交通等血管离断提供依据。术者对肿瘤的认识与手术危险因素评估术者对肿瘤生长方式的正确认识是选择较佳手术入路、判断手术难度并做出相应准备的较重要的因素。文献中类似手术危险因素评估的报道较多,总结起来不利于手术全切除的因素主要有:
①年龄偏小(多数文献认为<5岁);
②肿瘤较大(例如>4cm);
③肿瘤钙化明显;
④术前已存在内分泌障碍特别是下丘脑功能障碍;
⑤术前伴有脑积水。
从我们的经验看,这些因素均不是阻碍手术全切除的较主要原因。总体上讲,起源于漏斗、灰结节部位的所谓漏斗-结节部颅咽管瘤手术切除难度较大,而主体位于鞍上池蛛网膜下腔的肿瘤以及以垂体窝为中心向鞍上扩展的颅咽管瘤一般均可顺利全切除。术者对这些生长方式的充分认识是提高全切除率的关键。
其他
视力、视野、眼底检查;准确了解患者的身高、体重,在儿童患者这点尤为重要。术前维持水、电解质平衡,特别是纠正低钠等电解质紊乱;术前3天起给予皮质激素准备,一般口服泼尼松5mg,3次/日,严重情况时也可给予静脉氢化可的松。
颅咽管瘤的手术治疗总结
颅咽管瘤切除术中较大的障碍是肿瘤与下丘脑-垂体柄紧密的关系,这些部位目前也被认为是颅咽管瘤起源的部位。肿瘤在鞍上池各个方向的生长在多数患者是存在蛛网膜下腔以及软脑膜分离界面的,既可以是通过胶质反应层,也可以是通过肿瘤包膜外蛛网膜下腔间隙,这样不会损伤正常神经组织及Willis环在蛛网膜下腔细小分支血管。有时肿瘤钙化与上述组织紧密粘连,过早分离钙化块可能造成血管撕裂或血管壁薄弱导致术后动脉瘤的发生,还可引起视路和下丘脑结构损伤,此种钙化粘连通常并非很牢固,经过仔细地锐性分离(多数情况下只要在直视下锐性分离)就能既完全又顺利地切除。通过我们的观察,部分肿瘤与下丘脑垂体柄根部没有清晰的分离界面,对该部位肿瘤的切除是颅咽管瘤手术全切除的重点与难点所在。对该处肿瘤的切除要尽量追求直视下锐性分离,以减少下丘脑结构的损伤,对于视交叉后型肿瘤更是如此,因此选择恰当的手术入路,得到肿瘤良好的暴露显得重要。同时要充分利用鞍区手术间隙包括自然和潜在的间隙。垂体柄的保留程度直接影响到术后内分泌紊乱的发生率和严重程度,术中垂体柄的辨认与保护可以作为下丘脑保护的标志性结构,应寻找和保护,它可以被推挤变薄,也可以被撑开呈喇叭口状,甚至成为肿瘤包膜的一部分而完全无法辨认。术前根据影像学证据判断垂体柄的位置,术中根据垂体柄与肿瘤不同类型的关系,尽可能多或完整地保留垂体柄,可减少和减轻术后尿崩症的发生。
手术入路的选择
根据肿瘤的位置和术者的习惯选择合理的入路是手术成功与否的重要确定。手术入路的选择取决于肿瘤的形状、大小和生长方向,有时也受肿瘤内部囊肿位置、大小,以及钙化位置等的影响。
手术入路选择的原则
①尽量选择创伤性较小的入路(例如尽量选择单侧入路)﹔②尽量不切开或损害正常神经结构;③尽量减少为暴露肿瘤而切除功能性神经组织。
常用的手术入路
包括:经蝶窦入路、额下入路(单侧或双侧)、翼点入路、三脑室入路(包括终板入路、纵裂穹隆间入路及经皮层侧脑室室间孔三脑室入路)、前纵裂入路。
(1)经蝶窦入路:
经蝶窦入路切除颅咽管瘤较早可以追溯到20世纪初,神经外科先驱Cushing早期即进行过尝试,只不过限于当时照明、器械以及影像定位等手段的限制,Cushing在其后期的神经外科生涯中摒弃了经蝶窦入路。随着技术及设备的进步,显微镜下经蝶窦入路以及内镜下经蝶窦入路被重新重视起来,初期主要用于完全在鞍内,或通过广泛撑开的鞍膈向鞍上生长的鞍膈下颅咽管瘤。Laws强调:经蝶窦入路对于垂体功能正常的患者应慎用,因为经此入路切除颅咽管瘤在保留残余垂体功能方面并不优于经颅入路。在颅咽管瘤,垂体前、后叶功能脆弱,其原因一是因为垂体常被肿瘤推挤到腹下侧,暴露肿瘤常需切开垂体;二是因为多数鞍内颅咽管瘤与垂体柄关系密切,锐性分离时即使轻柔也可造成无法恢复的功能性损伤。由于颅咽管瘤常有钙化,特别是当钙化较大或周边钙化粘连时,位于肿瘤周边的重要结构难以辨认容易被损伤。
较近的20~30年,内镜技术的应用好转了术中照明以及颅底骨质的切除范围,使得经蝶窦入路不仅仅局限于蝶鞍垂体窝区域,许多累及鞍上的中线部位肿瘤可以通过扩大经蝶入路得到顺利合适地切除,而颅咽管瘤正是符合沿垂体柄长轴生长的中线部位肿瘤,因此内镜经蝶窦入路在颅咽管瘤中的适应证正在逐步扩大。
【优点】
理论上讲,扩大经蝶窦入路经视交叉腹侧暴露肿瘤,符合颅咽管瘤多数位于视交叉腹侧的解剖特点,避免或减少了对脑、视交叉等结构的牵拉。
内镜广角视野、抵近观察。
可避免在1、2间隙操作对神经血管的牵拉。
可早期)猝识下丘脑-垂体轴,有利于分离与保护。
总体并发症少,没有外部切口和瘢痕。
术后、住院时间短。
【缺点】
缺乏景深。
操作学习曲线较长,对设备和器械需求较高。
处理大血管破裂的顺利可控性差。
对于向两侧生长较多(>4cm)的病变处理困难。
对于多腔池广泛生长、包裹重要血管的病变处理困难。
受病变本身特性的影响较大(如软硬度和血运等)。
易引起脑脊液漏。
【技术要点】
体位:区别于传统显微镜下经蝶窦入路,内镜经蝶窦入路体位摆放需要满足术者及助手3~4手同时操作的要求,同时减少术者不适感为较佳。
双鼻孔/双人3~4手操作。
由于大多数鞍上颅咽管瘤位于颅底基底蛛网膜下,手术中蛛网膜下腔池完全开放,多数颅咽管瘤的经蝶窦入路手术存在高流量的脑脊液漏,因此需要手术早期带蒂黏膜瓣的准备以利于结束手术时的颅底修补。
根据肿瘤大小部位进行鞍底的广泛暴露,有别于垂体腺瘤的经蝶窦入路手术,颅咽管瘤经蝶窦入路手术时鞍底暴露范围需要更为广泛才能满足循边分离切除的目的,以减少肿瘤残留和复发。
未明显累及鞍内的鞍上颅咽管瘤多数需要海绵间窦的处理。
肿瘤切除过程需要沿着蛛网膜边界分离,三脑室底及垂体柄漏斗部位需要直视下锐性分离,与垂体腺瘤截然不同。
妥善地鞍底修补是手术成功的必要保障,修补方法及修补材料仍有待标准化,特别是对于初学者。
表1-5总结了文献报道的部分扩大经蝶窦入路病例组的手术结果
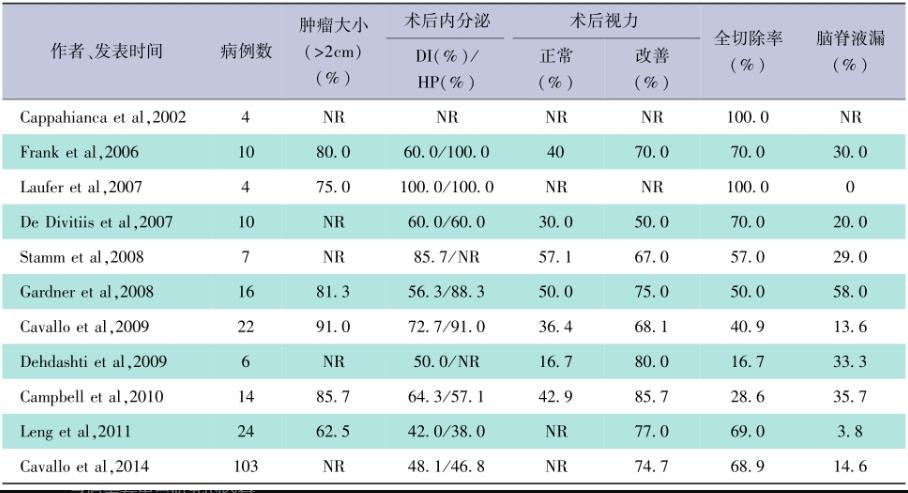
从表格可以看出,目前扩大经蝶窦入路在颅咽管瘤中的应用方兴未艾,与传统经颅顿咽管瘤手术相比,仍有诸多问题需要明确,总结起来主要有:①病例数总体仍较少,且多为高度选择性病例;②从已有的文献报道看,总体肿瘤体积仍偏小,不符合多数(特别是儿童病例)颅咽管瘤体大的现实;③尽管方兴未艾,但扩大经蝶窦入路手术切除颅咽管瘤的适应证选择标准仍不明确;④由于总体开展时间偏短(近10~20年),对于颅咽管瘤这样一种需要长期随访观察的良性肿瘤来说,仍缺乏大宗病例长期手术结果总结;⑤从文献及笔者自身经验来看,扩大经蝶窦入路应用于颅咽管瘤手术切除时对于周边结构特别是三脑室底的损伤仍然偏大,特别是累及三脑室的下丘脑颅咽管瘤(T型),手术全切除在大多数病例伴随着三脑室底大的缺损,而在部分病例三脑室的完整性可能在经颅终板路径时得到保留;已有少数文献对比经蝶与经颅颅咽管瘤术后下丘脑相关并发症方面并没有差异,提示经蝶窦路径手术导致的下丘脑损伤可能并没有理论上那么乐观。表1-52002—2014年文献报道的扩大经蝶窦入路颅咽管瘤手术切除结果总结
因此,目前对于扩大经蝶窦入路在颅咽管瘤手术中的较大适应证在哪里?明确的禁忌证是什么?可能是今后需要重点研究的内容。
(2)额下入路
与翼点入路相比,额下入路能更好地观察视路前部,通过终板入路处理三脑室内的肿瘤部分也更为直接。文献中有许多经单侧额下入路(包括眉弓锁孔以及额外侧入路)进行颅咽管瘤切除的报道,根据我们的经验,单侧额下入路视野狭窄;由于没有经过侧裂开放及脑脊液的引流,对额叶的牵拉相对较重;此入路无法观察同侧视束和视交叉下方的肿瘤;此入路受蝶骨平台和鞍结节的阻挡,使此平面以下的结构无法直视,鞍内的肿瘤部分需盲掏;部分肿瘤视交叉前间隙狭小,无法充分利用;累及三脑室的位置较高的肿瘤部分同样暴露困难,此时选择额下入路更需慎重。双侧额下入路通过结扎处理矢状窦前端,游离鸡冠处的大脑镰附着处,额底空间明显增加,通过终板进入三脑室、脚间池、甚至上斜坡的视角也更为直接,对于向三脑室甚至侧脑室生长明显的肿瘤,此入路还可联合经纵裂的三脑室入路,因此在我科该入路作为对视交叉后部大型颅咽管瘤的常用手术入路。
【优点】
双额下入路采用额下前颅窝底空间到达鞍区,头位的特别摆放使双侧额叶受重力作用自然下垂,减少了对脑组织的牵拉损伤。
矢状窦前部及大脑镰游离后暴露范围广泛,特别适合于较大颅咽管瘤的手术。
提供了对视交叉后部终板结构的直视视角,对侵入三脑室内肿瘤的暴露优于侧方进入的翼点入路。
【缺点】
双额下入路切口长,皮瓣范围广泛,额窦开放增加了感染的危险,容易损伤嗅神经,矢状窦前端需要结扎游离,总的来说损伤较大。·由于侧裂未充分开放,可能导致额叶牵拉损伤。
少数视交叉前置病人术中无法充分利用视交叉前间隙,增加了手术切除难度。
肿瘤明显向侧方生长时(例如累及一侧中颅窝),侧方肿瘤暴露困难。
【技术要点】
额部骨瓣应尽量平前颅窝底,以减少暴露肿瘤时对额叶的牵拉,额窦多需要开放,黏膜需要剥除并妥善封闭额窦。
双侧嗅神经在额叶底面,解剖蛛网膜粘连后要注意对其游离并保护,以免牵拉额叶时损伤。
根据肿瘤的位置和扩展范围确定骨窗的前后及左右界。
必要时可离断矢状窦前部,实质上获得了大脑前纵裂的间隙,有利于沿中线纵轴生长的大型颅咽管瘤的切除。
(3)翼点入路:
由Yasargil倡导,目前对于累及鞍上颅咽管瘤应用较广泛的入路是翼点入路。翼点入路适用范围较广,提供了到达鞍上、鞍旁较短的路径,并且利用鞍区的自然手术间隙(视交叉前间隙、视神经颈内动脉间隙、颈内动脉动眼神经间隙)和扩展的手术间隙(终板切开间隙、颈内动脉分叉上间隙等)几乎可以到达大型颅咽管瘤的全部部分。此入路可提供进入Willis环下方的通路,并能很好地直视视神经和视交叉,对鞍后及桥前池基底动脉顶端的直视效果优于额下入路。通过终板切开可到达三脑室前部切除突入脑室的肿瘤部分。肿瘤的鞍内部分也可以通过此入路切除。该入路的体位和头位的特定摆置,可使额叶借重力自然下垂,从而减少了对额叶的牵拉损伤。整个操作是在脑池中进行,脑和神经不易受损伤,病人术后恢复迅速,因此翼点入路作为颅咽管瘤全切除较重要的手术路径的地位是无疑的。笔者在10余年的神经外科实践中,采用翼点入路进行了近百例颅咽管瘤患者的手术切除,并取得良好疗效。翼点入路暴露的范围可以从鞍结节、蝶骨平台到鞍后脚间池、基底动脉分叉甚至中上斜坡的广泛区域。经过改良后的翼点入路暴露范围更广,例如结合单侧额底入路形成额颞部开颅可以在保留标准翼点入路优点的同时取得与额下入路相类似的对视交叉前及终板间隙的良好显露;向颞部改良时,经充分地侧裂解剖,可以暴露同侧中颅窝底、鞍背、脚间池等区域,在病理条件下由于正常脑池的扩大,切开天幕后可以暴露上、中、下斜坡甚至双侧桥小脑角等后颅窝广泛区域,可以满足大多数颅咽管瘤的手术全切除。
【优点】
标准的翼点入路皮瓣、骨窗及脑组织损伤轻。
使用颅内自然间隙操作,脑组织损伤少,病人术后。
提供从侧方到达鞍区的较短路径,适用于大多数颅咽管瘤的手术切除。
经改良后的翼点入路显露范围更为广泛,特别适合颅咽管瘤侵袭范围多变的特点。
【缺点】
对视交叉后部垂体柄根部肿瘤暴露不佳,因此对于视交叉后型颅咽管瘤的切除需要牵拉,使该部位肿瘤进入直视下,可能导致垂体柄及下丘脑损伤。
侧方视线可能受到Willis环穿支血管阻挡。
【技术要点】
翻开皮瓣时应紧贴颞浅筋膜下层分离(筋膜间开瓣),以免损伤面神经分支。
蝶骨峭应充分磨除至蝶骨峭弧形的较顶点,即眶上裂外侧。
根据肿瘤的位置和扩展范围决定是联合额下入路和(或)颞下入路,确定骨窗的前后界。
侧裂应充分开放,特别是肿瘤较大时,应暴露视神经、视交叉、大脑前动脉A1段、前交通动脉、大脑中动脉M1和M2段。
向额部改良时,额部骨窗应尽量平前颅窝底,以减少对额叶的牵拉。
(4)前纵裂入路:
早期开展前纵裂入路时由于存在额叶损伤导致的精神症状以及静脉回流障碍等并发症,以及开颅过程复杂,导致其应用受到的限制,随着手术器械、显微镜照明设备的改进,通过微创技术经该入路到达鞍区已被证明是顺利合适的手术方法。
开颅过程中需要注意的要点包括:①骨瓣下缘要尽量靠近颅底,额窦一般情况下均会开放,需要妥善处理窦内黏膜;②必要时可磨除部分额窦后壁以减少视野阻挡;③鸡冠根部骨质需要硬膜外磨除,这样做的好处在于硬膜内处理大脑镰鸡冠附着处时可顺利咬除鸡冠,平行颅底到达视交叉池;④分离嗅神经与额叶底面蛛网膜以减少嗅神经牵拉损伤。
经前纵裂入路时主要的手术操作空间在视交叉前间隙以及终板间隙,对于视交叉前间隙宽大的囊性颅咽管瘤,术中通过放出囊液等减压措施,可以得到充足的操作空间,多数病例可单纯经视交叉前间隙完成手术。对视交叉前间隙狭小,视神经很短的视交叉后颅咽管瘤,术中主要使用终板间隙手术,前交通动脉复合体可适当向后牵拉以得到足够的操作空间,有时肿瘤钙化或实质较大,经终板间隙切除困难时也可使用前交通动脉后方间隙,必要时可阻断前交通动脉以得到充足的手术空间。有时由于肿瘤较大,两侧与颈内动脉及其分支的关系不易早期暴露,因此术中需要通过耐心放出囊液或瘤内分块减压来增加手术空间,然后处理肿瘤与血管的边界。肿瘤通常与垂体柄漏斗部有不同形式的紧密粘连,该部位也被认为是肿瘤起源部位,前纵裂入路由于提供了对漏斗部到达垂体窝内的直视视角,使得该部位肿瘤的切除更为方便,减少了下丘脑结构的损伤。对于侵及鞍内的肿瘤部分,经该入路可直视下刮除肿瘤鞍内部分,多数情况下无需磨开蝶骨平台。
【优点】
骨窗范围小,主要的操作空间为双侧近中线额底空间。
通过纵裂解剖,提供了暴露下丘脑-垂体柄-垂体长轴的通道,特别适合处理视交叉后三脑室累及位置较高的较大T型肿瘤,而该类型肿瘤占颅咽管瘤的大多数,且传统经颅底入路(包括扩大经蝶窦入路)手术困难。
术中操作空间主要为前交通动脉复合体前后的终板间隙,必要时可通过离断前交通动脉以增加充足的手术操作空间。
该入路对于额叶的牵拉相对额下入路偏小,嗅神经多能得到双侧保留。
【缺点】
需要开发额窦,处理黏膜,增加了感染概率。
不同于侧裂开放,前纵裂间隙为潜在的解剖间隙,对手术操作要求较高,特别是合并有脑积水时。
少数患者前额部可能出现引流静脉影响暴露,部分病例可能在术后早期出现额叶损伤导致的精神障碍。
前纵裂间隙主要满足严格按中线生长的颅咽管瘤,对于向两侧扩展明显的肿瘤可能暴露困难。
冠状开颅皮瓣切口长,术后皮下积液等发生率高于经侧方入路。
【技术要点】
额部骨瓣尽量靠近鼻根部,额窦人为开放处理。
根据需要(肿瘤生长方式及大小)开放前纵裂间隙,纵裂开放高度需要满足肿瘤顶端终板暴露的需要。
手术操作间隙主要为视交叉前间隙,以及前交通动脉复合体前后的终板间隙,术中充分解剖开放终板间隙及两侧视交叉内外侧膜,以减少对额叶及视束的牵拉损伤。
部分病例可选择性离断前交通动脉以增加终板暴露范围。
(5)经三脑室入路:
经纵裂胼胝体入路或经皮层侧脑室室间孔三脑室入路适用于完全或大部分位于三脑室内的肿瘤,但此类颅咽管瘤所占比例很小。利用此入路时容易损伤双侧穹隆,且难以分辨解剖标志,特别是合并有脑水肿时、肿瘤大时易出现下丘脑结构失认导致下丘脑损伤。由于大部分侵入三脑室内肿瘤的基底部分仍位于视交叉下方,经此入路肿瘤与漏斗、三脑室底的粘连位于术野远端,存在显露不佳及操作困难的问题,且该入路提供的手术操作空间有限、路径深在,故适合单纯经此入路手术的病例少见,通常此入路仅在少数情况下作为联合入路使用。
参考文献1.CabezudoJM,VaqueroJ,AreitioE,etal.Craniopharyngiomas:acriticalapproachtotreatment.JNeurosurg.1981,55(3):371-375.
2.CampbellPG,McGettiganB,LuginbuhlA,etal.Endocrinologicalandophthalmologicalconsequencesofaninitialendonasalendoscopicapproachforresectionofcraniopharyngiomas.NeurosurgFocus.2010,28(4):E8.
3.CappabiancaP,CavalloLM.Theevolvingroleofthetranssphenoidalrouteinthemanagementofcraniopharyngiomas.WorldNeurosurg.2012,77(2):273-274.




