后颅窝(Posterior Cranial Fossa)是指颅腔内位于小脑天幕(Tentorium Cerebelli)下方和枕骨大孔(Foramen Magnum)上方的区域。这个区域主要包含小脑(Cerebellum)、脑干(Brainstem)、第四脑室(Fourth Ventricle)以及与之相邻的脑神经。
在人体解剖学中,颅腔被小脑天幕分割成两个主要的部分:
幕上区(Supratentorial Compartment):包括大脑的两个半球及其内的脑室系统。
幕下区(Infratentorial Compartment):即后颅窝,包括小脑和脑干。
后颅窝肿瘤是脑肿瘤中发病率较高的一种,常见的肿瘤包括胶质瘤、听神经瘤、脑膜瘤、髓母细胞瘤、室管膜瘤、胆脂瘤、脊索瘤、血管母细胞瘤、原始神经外胚层肿瘤(PNET)、海绵状血管瘤等,由于篇幅限制,上篇将主要介绍其中的5种肿瘤类型,以及治疗中的手术入路、术中/后风险、INC国际神经外科专家团相关案例等。
后颅窝常见的十大肿瘤(上)
后颅窝的解剖结构较为复杂,因为它包含了许多重要的神经结构,这些结构控制着许多关键的生理功能,如平衡、协调、眼球运动、呼吸、心跳等。后颅窝肿瘤或其他病变可能会压迫这些结构,导致一系列神经系统症状。
#后颅窝肿瘤十大常见肿瘤(其五)
01胶质瘤
胶质瘤(Glioma)是起源于神经系统胶质细胞的肿瘤,是颅内较为常见的恶性肿瘤,约占颅内肿瘤的40%-50%。根据细胞种类不同,胶质瘤可分为星形细胞瘤、胶质母细胞瘤、少突胶质细胞瘤等多种类型。胶质瘤发病年龄多在21-50岁之间,31-40岁为发病高峰年龄,10岁左右的儿童也比较多见。
世界卫生组织(WHO)中枢神经系统肿瘤分类将胶质瘤分为I—IV级,其中I、II级星形细胞瘤和少突胶质细胞瘤为低级别胶质瘤,III、IV级星形细胞瘤和少突胶质细胞瘤为高级别胶质瘤,混合少突星形细胞瘤为混合性胶质瘤。
胶质瘤常见于脑干和小脑,根据肿瘤的部位和生长方式,脑干位置可能导致较严重的神经症状,如偏瘫、失语、头痛、癫痫等。脑干胶质瘤就像一台电脑的CPU被病毒入侵,最终会导致整个系统的瘫痪。
由于脑干的特殊位置,手术风险大,部分位置如中脑顶盖、背侧胶质瘤等,有经验的医生可以进行手术切除,而高级别胶质瘤通常需要放疗和化疗。
02听神经瘤(前庭神经鞘瘤)
听神经瘤起源于第八对颅神经(前庭蜗神经)的前庭部分,在面神经、脑干、小脑形成的间隙中生长,是桥小脑角区常见的良性肿瘤。
常常于体检中偶然发现,或以听力下降、耳鸣、眩晕为首发症状,随着瘤体的长大,逐渐压迫到周围重要结构,包括听神经、面神经、三叉神经、外展神经、后组颅神经、小脑、脑干等,导致面部麻木或瘫痪。
肿瘤大小和发展阶段会导致不同的症状,同样也需要不同的应对策略。手术或放疗是主要的治疗手段。从治疗策略上来说,手术是已出现症状的听神经瘤治疗的首要标准。
然而,针对大于3cm的大型肿瘤,无论患者是否伴有脑干压迫、脑积水、三叉神经痛等症状,都应该选择手术切除。如果肿瘤为内听道型听神经瘤,或病情复杂无手术条件时,则可考虑放疗。
03脑膜瘤
脑膜瘤起源于蛛网膜内皮细胞的颅内肿瘤,是一种常见的颅内原发性肿瘤,约占颅内原发性肿瘤的五分之二。
脑膜瘤通常位于小脑幕或桥小脑角,紧贴脑干、小脑或重要的颅神经,其他可能的部位包括枕骨附近和颅底。
大多数脑膜瘤为良性,属于WHO I级肿瘤,生长缓慢,容易清除。但也有一些为WHO II级或III级的非典型或恶性脑膜瘤,具有较高的复发率和侵袭性。
常见症状包括头痛、平衡障碍和共济失调、听力下降和耳鸣、面部麻木或瘫痪,部分脑膜瘤还会影响吞咽和声音,出现吞咽困难、声音嘶哑。
手术是较为有效治疗方式,对于部分切除或无法手术的脑膜瘤,可能需要辅助放疗或放射外科(如伽马刀)来抑制其生长。
04髓母细胞瘤
髓母细胞瘤(MBs)是较为常见的儿童后颅窝恶性肿瘤,约占儿童脑肿瘤的20%,发病高峰在3至8岁之间,男性发病率较女性略高。
然而,10-25%的髓母细胞瘤发生在青少年和成人中,在40岁后很少发生。每年的发病率估计约为每百万人中有10名儿童和0.5名成人。
髓母细胞瘤通常位于小脑蚓部,容易侵犯第四脑室,导致脑脊液循环受阻,进而引起脑积水。
髓母细胞瘤生长迅速,具有侵袭性,且易通过脑脊液播散。导致诊断的症状主要包括嗜睡、呕吐、头痛和躯干性共济失调。
在当代治疗中,髓母细胞瘤患者的5年生存率高于70%。因此,与其他神经上皮性肿瘤,如弥漫性内在桥脑胶质瘤(WHO II-IV)或胶质母细胞瘤(WHO IV)相比,大多数髓母细胞瘤患者的预后是明显是有利的。
目前髓母细胞瘤的治疗方案是建议尽可能地安全切除肿瘤,然后进行化疗,对于3岁以上的患者,可给予额外的放疗。
髓母细胞瘤患者的治疗反应和总生存率有显著差异,即使在组织病理学和疾病程度相当的病例中也是如此。
05室管膜瘤
室管膜瘤起源于脑室内的室管膜细胞,最常见于第四脑室,肿瘤常延伸进入蛛网膜下腔,有时包裹延髓和上段颈髓。
幕上室管膜瘤可位于脑室内(通常在侧脑室)或脑实质内,幕下室管膜肿瘤较其他肿瘤更易延伸至颈部蛛网膜下腔,患者更易表现出颈部僵硬、颈痛、斜颈和斜头。
当肿瘤侵犯脑干时,可出现呃逆、注视麻痹、面部感觉障碍、听力减退等颅神经损害症状;侵犯小脑时可表现走路不稳、眼球震颤、共济失调和肌力减退。
同时,室管膜瘤容易影响脑脊液流通,可导致脑积水,并可能通过脑脊液转移到其他部位。尽管室管膜瘤通常是良性或低级别恶性肿瘤,但因位置原因,切除难度相对较大。
后颅窝常见的手术入路(上)
后颅窝肿瘤手术入路有多种方式,选择具体的手术入路取决于肿瘤的位置、大小以及与周围重要神经和血管结构的关系。
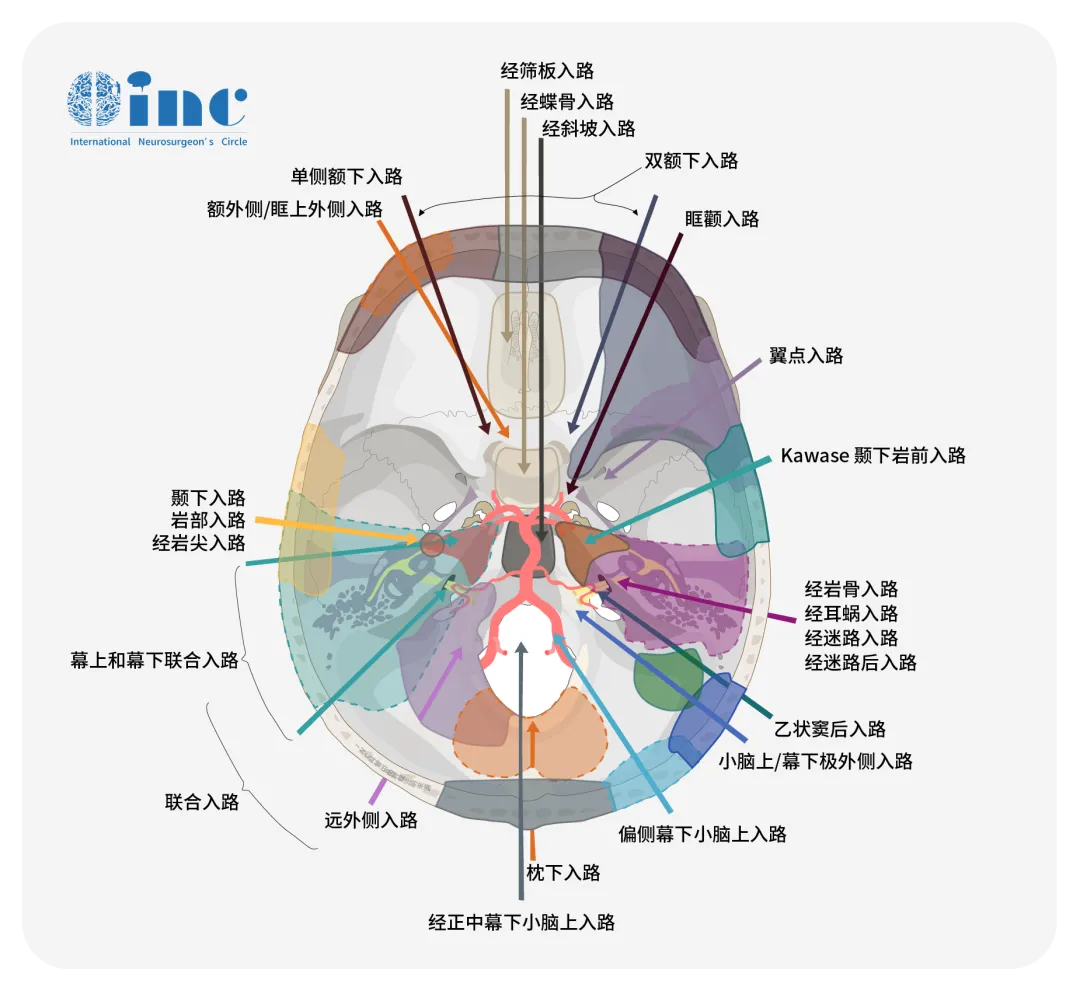
#手术入路(其五)
01后正中入路(枕下正中入路)
这种入路适用于小脑蚓部肿瘤、小脑中线肿瘤和第四脑室内的肿瘤,如比较常见的室管膜瘤及髓母细胞瘤。

患者俯卧或侧卧,通过正中切口进入后颅窝,分离小脑蚓部,暴露第四脑室。优点是能够直接进入小脑中线区域,适合清除中线肿瘤。
02乙状窦后入路(横窦-乙状窦入路)
乙状窦后入路较其他手术入路更常用,术后很少发生运动障碍。适用于小脑半球肿瘤、桥小脑角区肿瘤以及某些脑干肿瘤。
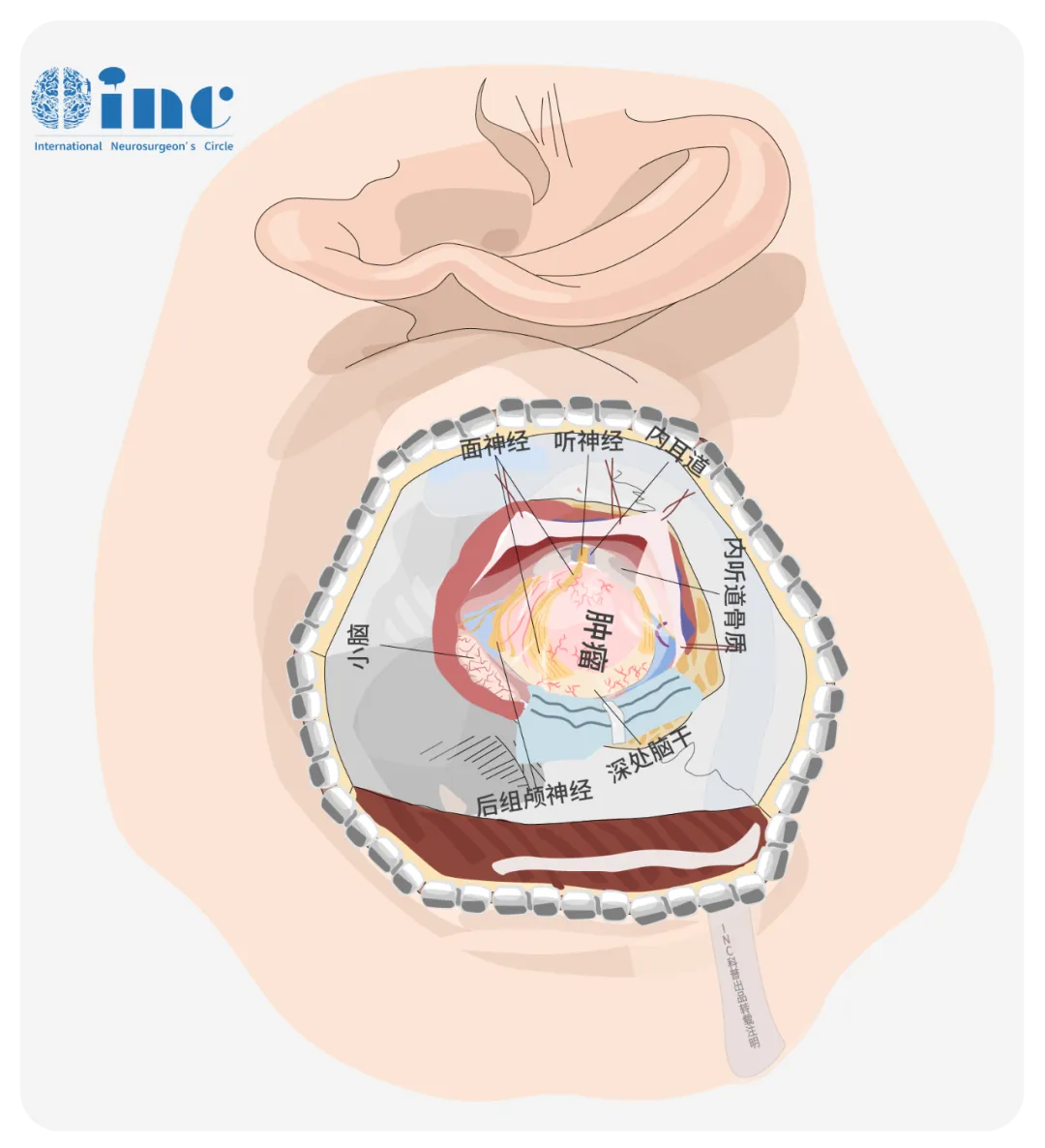
手术路径从乙状窦和横窦交界处切口,患者通常采取侧卧位,便于暴露小脑半球和桥小脑角区。这种方法可以避免进入中线区域,因此较为安全,有助于减少手术对中线结构的影响。
03枕下远外侧入路
适用于枕大孔附近的肿瘤、延髓肿瘤和前下方的小脑肿瘤。
患者侧卧或仰卧,头偏向一侧。通过枕骨的远外侧部分和寰椎后弓切口进行手术。这种入路能够直接接近枕大孔区域,避免干扰中线结构。
04经口入路(神经内镜为主)
通常用于颅颈交界处的病变,包括脑干腹侧肿瘤。
从口腔进入,通过口咽部进行手术,直接接近颅底下方的病变区域。这种入路主要用于少数特定的病变,能够避免干扰后颅窝结构。
05经鼻入路-经蝶骨入路(神经内镜为主)
适用于颅底肿瘤、前颅窝或中颅窝肿瘤,特别是延伸至后颅窝的肿瘤。
通过鼻腔进入后颅窝前部,可以避免较大的切口。这种入路适合某些特殊部位的肿瘤,但仅限于特定的病变情况。
后颅窝常见手术风险(上)
后颅窝肿瘤手术由于涉及脑干、小脑、颅神经和重要血管,手术风险较大,常见风险包括以下几个方面:
#手术风险(其五)
01脑干损伤
脑干是控制呼吸、心跳和基本生命功能的关键区域,手术中任何对脑干的损伤都会导致严重后果,甚至危及生命。
轻微的损伤可能导致呼吸功能或心血管功能的异常,而严重损伤可能引起即刻的呼吸衰竭。
02脑积水
后颅窝肿瘤可能阻碍脑脊液的流通,手术过程中或术后脑脊液流出受阻会引起脑积水。
脑积水会引起头痛、恶心、呕吐,严重时还可能导致意识障碍。术后常需要额外的脑室腹腔分流术来缓解脑积水。
03颅神经损伤
后颅窝是多个颅神经的出入通道,手术中极易伤及这些神经,造成相应的功能障碍。
常见的表现包括面瘫、吞咽困难、声音嘶哑、听力丧失、眼球运动异常(如复视)等。
04小脑损伤
小脑负责协调身体的平衡和运动,手术中若小脑受损,患者可能会出现共济失调、平衡障碍、走路不稳等症状。
小脑损伤恢复时间较长,部分患者可能出现永久性运动协调障碍。
05术后出血
后颅窝区域血管分布复杂,手术中若出现血管损伤,可能导致术后出血。
术后出血可能引起颅内高压,导致脑组织受压,甚至危及生命,因此需要密切监测并可能需要再次手术清除血肿。
INC国际教授案例分享(上)
INC国际神经外科医生集团致力于各种疑难神经外科疾病的治疗,其中巴特朗菲教授10月中国行正在进行中,尤其擅长大脑半球病变、脑干病变、脑血管疾病、脑内深层区胶质瘤、颅颈交界处的病变等的肿瘤切除术、神经吻合术以及各种椎管内肿瘤等。INC国际神经外科专家团在后颅窝肿瘤的治疗上也有众多成功的案例。
INC巴教授深入“手术禁区”,
切除脑干胶质瘤
2018年开始,小永出现轻微头痛、头晕等症状,但是休息后得以缓解,检查诊断出脑干-中脑顶盖部位的颅内肿瘤,但因其无明显症状,并未进行治疗。2020年11月,14岁的小永因肿瘤导致的反复头痛并伴有呕吐症状半月余住进医院。
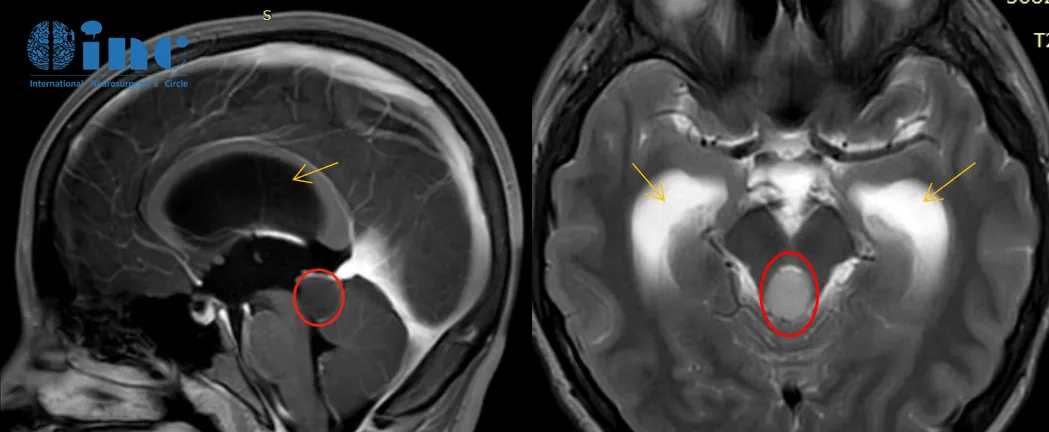
2018年2月头颅核磁检查:脑干-中脑顶盖占位伴梗阻性脑积水
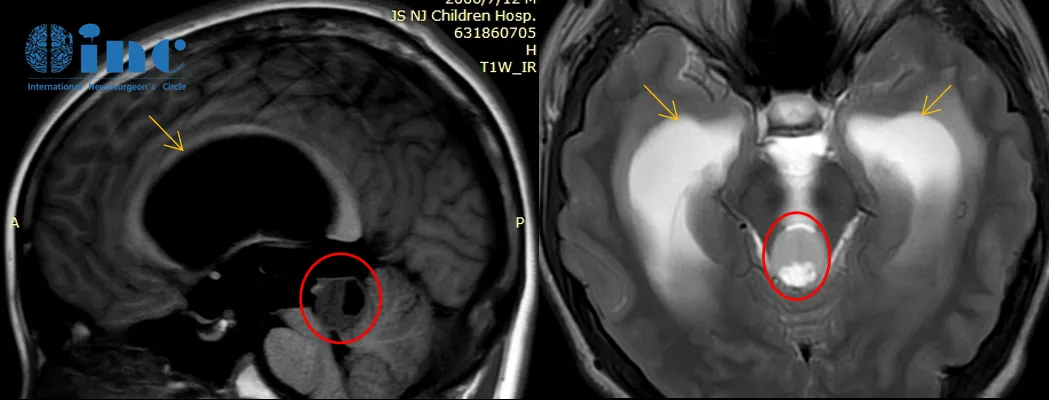
2020年8月头颅核磁检查:肿瘤较前增大,脑积水较前明显加重
2020年的影像检查发现脑干-中脑顶盖占位伴幕上脑室扩张积水,较2018年的影像检查显示肿瘤有明显强化生长迹象。
巴教授在详细分析小永的病情后表示,患者已经有很明显的手术指征,但是必须先治疗脑积水,同时建议进行内镜下第三脑室造瘘术,这是治疗此类中脑顶盖肿瘤的方法之一。
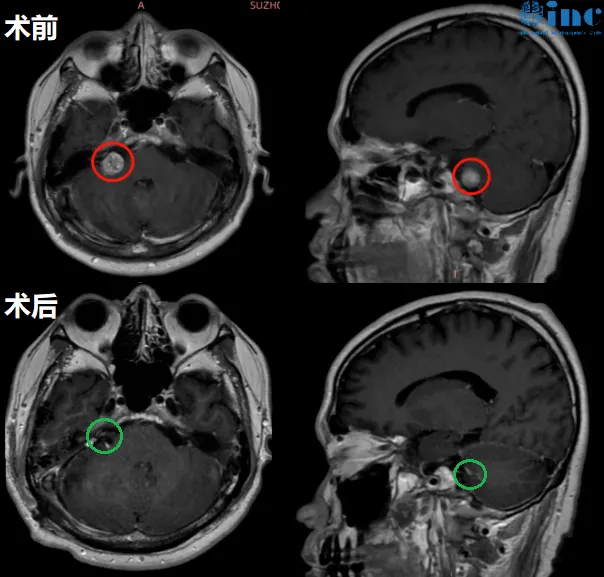
手术经正中幕下小脑上入路手术,术中使用神经电生理监测和MRI辅助,保证神经功能、重要脑组织和大脑静脉不受损伤。由于肿瘤基底部和脑干关系密切、紧邻小脑,教授在保全患者正常功能神经和脑干等重要脑组织的前提下,完成肿瘤近全切手术,病理结果为脑干-中脑顶盖毛细胞型星形细胞瘤,这是一种预后较好的胶质瘤,通常手术全切或近全切除可获得良好预后。

术后病理报告
术后3个月回访时,小永复查MRI表明肿瘤已经很好地切除了。由于术前伴有长期的梗阻性脑积水,导致脑室扩大,脑积水吸收不良仍然存在,还需要一段时间的康复治疗。但患者的整体状态已经恢复得很好了,可以逐步回归正常的生活。术后1年半,小永不仅已经回归正常生活和学习,还以优异成绩考入名校。
INC巴教授切除听神经瘤,
成功保面、保听
2021年,身为大学老师的高先生上课期间突然感觉到右耳好像被什么东西堵住了,耳鸣、也听不见声音。检查结果为右耳突发性耳聋,进一步检查发现,右侧桥小脑角区结节,考虑听神经瘤。
很快,高先生找到巴教授进行手术。在术中神经电生理监测下,巴教授利用无热能、钝性工具比如显微镊、神经剥离弯钩等去钝性分离肿瘤薄膜及瘤外正常组织和神经结构。
显微CUSA无牵拉的瘤内减压、切瘤,再慢慢把这包膜剥掉,尽量从脑组织的自然缝隙通道中,把瘤子从一众神经血管丛林中分、剥、切出来,并且很好地利用“打水Irrigation”等操作,免去手术中各种器械来回折腾操作避免热损伤、操作物理损伤等。
在巴教授先进手术理念和高超的手术技术下,高先生的内听道听神经瘤得到顺利切除、面听神经得到了功能+解剖保留,无即时面瘫、右耳原来所剩的微弱听力得到保留。
术后第一天巴教授ICU查房,高先生意识清楚,四肢活动正常,术后无即时面瘫,面部功能表情正常。
术后第三天,高先生可自行坐起行走,状态很好。
术后三个月,经过术后的康复训练,面瘫得到恢复,高先生已经重回大学校园授课。
室管膜瘤复发,
INC巴教授二次手术全切
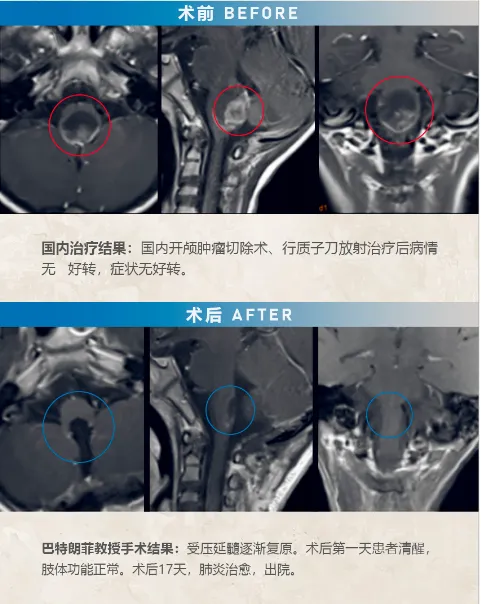
7岁的男孩轩轩,因出现步态不稳,恶心呕吐,头颅MR检查发现脑干肿瘤。当时即在当地医院行开颅肿瘤切除术,术后病理诊断为“脑干间变型室管膜瘤“,术后病情仍继续恶化,治疗后一年复查MR见肿瘤增大且明显压迫脑干。
对于二次手术,轩轩父母十分谨慎,多方打听寻求到巴特朗菲教授为其手术。术中患者俯卧位,枕下后正中入路,术中神经电生理监测下,脑干(延髓段)肿瘤肉眼下全切,历时约4小时,手术顺利。