脑干肿瘤治疗好吗?到目前为止,国际上大多数神经外科中心脑干肿瘤仅限于活检或囊性肿瘤切除。1968年Pool首先报道一例脑干中脑导水管肿瘤手术切除。1986年,Stroink等报道35例脑干肿瘤手术,经枕下开颅行肿瘤活检、减压、肿瘤次全切除和/或囊液吸除。他们根据肿瘤位于脑干内或脑干外和肿瘤增强CT表现对肿瘤进行分类。手术适应证包括:肿瘤CT有强化并向外生长突入四脑室和脑干内局限性种瘤且CT有强化。
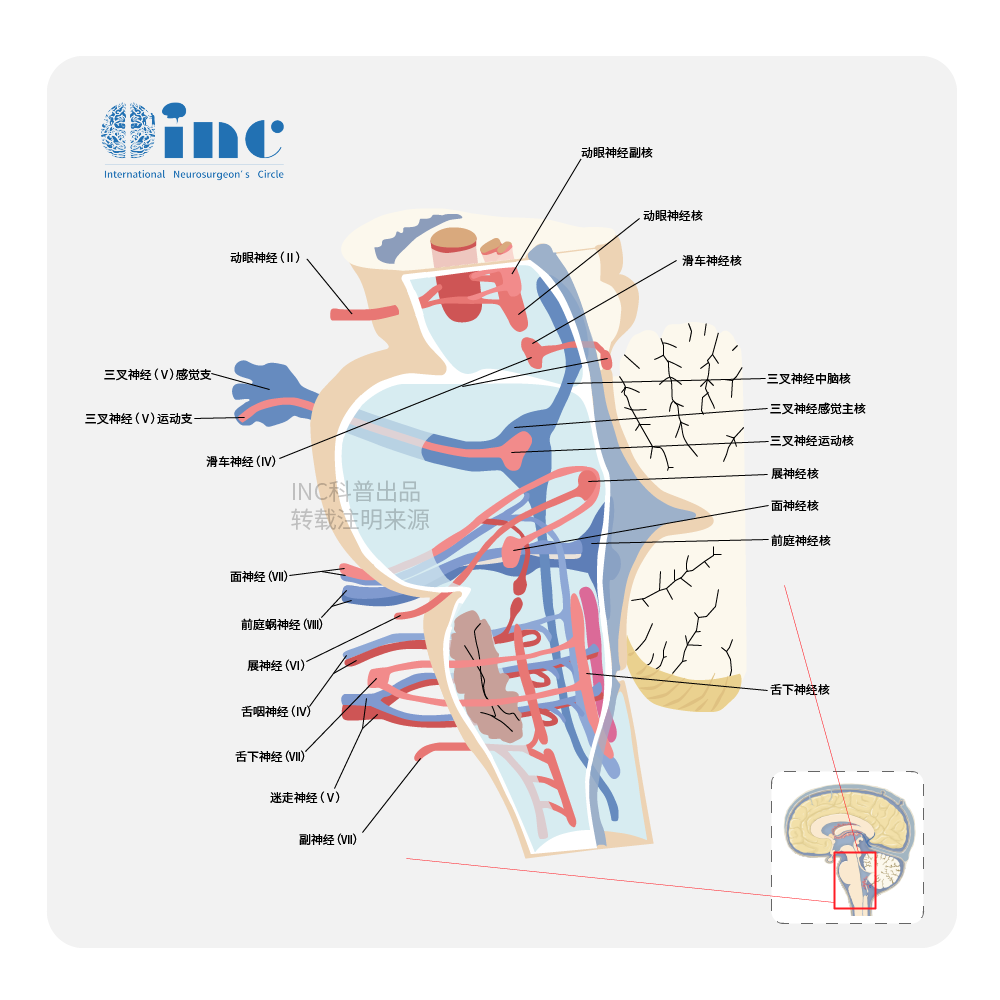
1986年,Epstein和Mccleary总结了34例儿童非外生性脑干内胶质细胞瘤。其肿瘤分类包括:局限性、你漫性和延颈髓区域肿瘤。他们认为只有延颈髓区域肿瘤能够手术全切除,因为此区域肿瘤常为良性胶质瘤。手术可以好转病人状况;对于延髓以上的肿瘤宜选用放射治疗、化疗,或放射治疗和化疗相结合。以后,有一系列成功切除脑干肿瘤的报道。其中Constantini和Epstein的报道对脑干肿瘤,特别是延颈髓肿瘤的手术技巧有详尽描述。尽管关于脑干肿瘤的治疗有较深入的研究和大量的文献探讨其手术适应证,但脑干肿瘤的治疗仍然是一大难题。
1.弥漫性生长(67%),肿瘤与周边脑组织无分界。脑干神经元和轴突生长于肿瘤各个部分中。这些肿瘤为星形细胞瘤,恶性度不同(I~Ⅳ级)。
2.肿瘤向脑干外生长(22%),肿瘤边界较清,脑干组织与肿瘤间有星形细胞增生(“肿瘤囊壁”)。病理学检查为纤维状星形细胞瘤(I级)。这些肿瘤中,40%合并血管性错构瘤,病理为血管性星形细胞瘤。
3.浸润性生长肿瘤与11%,肿瘤肉眼看好像有明显边界,但实际上肿瘤浸润脑干结构。肿瘤生长区域的脑干组织完全被肿瘤损害,因此被称作假性局限性肿瘤。病理学上,肿瘤为原发性神经上皮肿瘤。
从手术角度讲,确定肿瘤囊变重要,一类和二类肿瘤囊变可以见到。判断肿瘤是否突破脑干表面形成外生性生长和完全位于脑干内也很重要。有些外生性肿瘤突入四脑室或某个脑池。观察证明,肿瘤突出部分不包含脑干组织。
脑干肿瘤治疗好吗?脑干肿瘤治疗及预后要点
1.病变良性,有明确肿瘤边界,生长很慢,和脑组织黏连不严重,如脑干海绵状血管瘤,放化疗无效,只能手术,国际前沿的手术治疗可以全切而治愈
2.病变良性,有较清楚边界,肿瘤黏连脑组织较轻、生长速度较慢,如毛细胞星形细胞瘤、乳头状胶质神经元肿瘤,手术为主,全切或大部分切除可以获得很好生存预后
3.病变恶性,往往浸润性生长,肿瘤边界不清,难以手术大部分切除,手术难度大或不作为常规,也容易复发,如胶质瘤3-4级,弥漫中线胶质瘤、DIPG等
4.病变虽然较恶性,肿瘤有边界,呈局限性、固有性或外生性生长,手术可有临床意义,解除占位效应缓解神经功能恶化及取病理活检、基因检测为后续化疗、靶向治疗甚至临床新药提供支持。
INC脑干胶质瘤成功案例一则
33岁的周老师突感头部不适,休养一个月后,头痛不仅没有有所好转,还新增了眼部胀痛问题。就医检查显示中脑背侧占位,较有可能是低级别胶质瘤,病变大小约1cm,而且位置较为险要,多家医院表示:只能在保守治疗或者冒着较高的致残和瘫痪风险手术之中做选择。
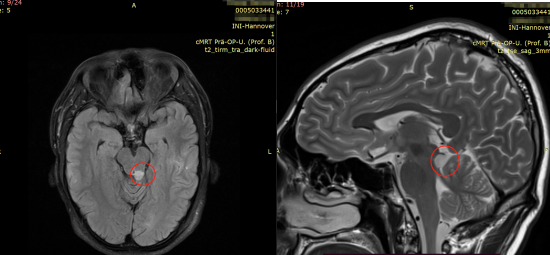

术前影像
但周先生正值事业上升期,为求稳妥他查阅了很多论文和手术案例,得知INC德国巴特朗菲教授较为擅长切除脑干病变,于是选择远程咨询巴教授。
巴教授表示:患者有明确手术指征,我可以切除全切。发生长期性缺损的风险远低于5%,复发率将低于6-7%。而且全切后不需要额外的治疗,每年复查即可。
周先生因此备受鼓舞,在INC的协调下飞往德国。
巴教授经半坐位为其全切肿瘤,手术顺利且无神经缺损。
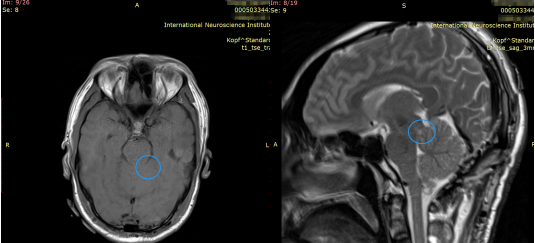

术后影像
术后1天迁出ICU,回到普通病房。术后2天,周先生在医护人员的帮助下下床行走。术后5天,周先生顺利出院回国


周先生出院并与教授合影
周先生表示:2020年,我收获了无数的支持与感动,也更加深刻了体会到健康生活的意义,感谢巴教授和INC的工作人员让我“重生”。




