以前的研究评估中,海绵状血管畸形在一般人群中的患病率为0.4-0.9%,但在某些具有遗传家族综合征的亚人群中,患病率高达50%。磁共振成像(MRI)显示,大多数海绵状畸形(70-80%)位于幕上,10-20%位于幕下,其余5-10%位于脊柱。颅内海绵状畸形的位置普遍,从三脑室、侧脑室、海绵窦、鞍上区、松果体区和硬脑膜到脑干、丘脑和基底节等深层结构。通常,这些病变在临床上保持稳定,但根据位置、大小和潜在的肿瘤占位效应,它们有可能导致出血、局部神经功能损伤和癫痫。
虽然在治疗指征方面存在共识,包括出现神经功能缺损、顽固性癫痫发作、病变快速增长和出血控制,但关于什么是较佳治疗方案,仍存在相当大的争议。
眼眶海绵状血管瘤(OCH)是一种低流量、血管造影隐匿性血管畸形病变,常被认为位于眼眶血管肿瘤和眼眶血管畸形的。在眼眶血管畸形病变的频谱中,它们被明确归类为低流量AVM,如静脉畸形、静脉畸形、高流量AVM、颈动脉海绵窦瘘和动脉瘤。典型的局限性好且生长缓慢,病理学占全部眼眶肿瘤的4-5%。它们是成年人较常见的眶内原发性眼眶肿瘤和较常见的眼眶血管病变。OCH以充满血液的内皮衬里空洞为标志,使其与其他血管性眼眶肿瘤(如毛细血管瘤、血管外皮细胞瘤、血管内皮瘤和血管纤维瘤)区别开来。
与儿童眼眶毛细血管瘤一样,OCHs缺乏恶性潜能和内皮毛细血管增生能力。他们通常无症状,但可能出现视觉症状,如性上睑下垂和继发于视神经压迫的视野缺损。鉴于潜在的长期性视神经功能障碍,目前的证据表明,当患者出现症状时,应在诊断后尽早切除此类病变。手术入路取决于病变在锥后间隙内的位置,可能的选择包括外侧颧-额眶切开术(改良Kronlein手术)、经颅(眶-锥)入路或经结膜入路。有许多研究在病理学和临床行为方面比较了OCHs和CCMs的性质。有学者报道了这两种病变,并得出结论,它们在临床、组织病理学和神经放射学上有所不同。
虽然OCHs和颅内海绵状血管畸形很常见,但没有文献报道有症状的海绵状血管畸形和眼眶血管瘤会同时发生。因此,我们在此报告一例少见的左眼眶血管瘤和左颞枕叶海绵状畸形。这些病变都有症状,切除后没有并发症,症状完全缓解。
病例报告
一名35岁男性,有4年强直-阵挛发作史,因新发头痛、呕吐和双手感觉异常被送往急诊室。既往病史对先天性青光眼和7岁时通过眼眶外侧切开术切除的左侧OCH有重要意义。除了轻度外展神经麻痹、内斜视和轻度左眼上睑下垂外,他的神经系统检查对反应迟缓的左瞳孔有重要意义,符合颅神经III和VI麻痹。右眼的视力为20/20,仅限于在基线检查时用左眼数手指。神经成像显示左侧颞枕区有一个15毫米的出血性肿块,与CCM一致,左侧有一个约30毫米的明显残余OCH。尽管服用药物,但癫痫发作控制不佳,且CCM具有致痫潜力,因此患者表示有兴趣手术切除左侧颞枕部病变,但希望继续观察眼眶血管瘤。多方位讨论了手术切除CCM的益处和风险,重点是病变与Meyer环的接近程度和视力丧失的可能性,患者同意该手术。左侧颞部开颅成功切除肿块,无并发症。术后视野缺损无变化。组织病理学评估证实了CCM的诊断。在半年一次的随访检查中,患者报告癫痫发作缓解,并成功减少了癫痫发作药物。
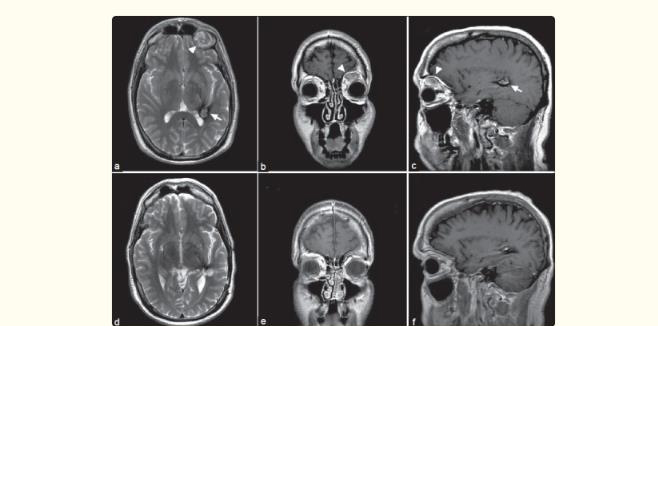
年度MRI显示术后变化稳定。然而,在3年的随访中,患者表现为眶上充盈,并伴有左眼眶眼压升高的感觉。鉴于这些新的眼科症状,他被咨询进行眼科整形评估。间隔MRI显示左侧眼眶肿块大小增加,与30年前切除的左侧眼眶肿瘤复发一致[图1]。检查时,两个瞳孔对光线和调节都有反应,尽管左眼反应迟钝,瞳孔有相对的传入缺陷。左眼的感觉性外斜视是眼对线的表现。眼球外运动、眼前段和扩张的右眼眼底检查均在正常范围内。左眼上抬存在明显的眼球下移和严重限制。左眼眼前段检查对上睑下垂、中央角膜混浊和轻度后囊下白内障有重要意义。左眼眼底扩张检查显示明显的视盘苍白,与视神经萎缩和视网膜血管扩张一致。由于眼部异常和肿瘤生长的进展,患者要求手术切除眶上肿瘤。鉴于眼眶肿瘤的解剖位置,决定进行左侧眼眶切开术,以切除假定的复发性海绵状血管瘤。
手术和随访
全身麻醉诱导后,眼科团队在上眼睑折痕处切开,然后在眼轮匝肌和眶隔之间的平面上进行解剖[图2]。然后暴露眶上缘和眶外侧缘,骨膜从骨上反射。确定先前的截骨术部位,并使用摆动锯在先前的手术部位(颧弓处)进行下截骨术。然后在眶上缘、眶上切迹内侧进行上缘切开术。使用摆动锯和开颅刀移除单个骨片中的延伸骨瓣。使用切割毛刺进一步保守地薄化眶外侧缘的骨。确定并烧灼眶上裂前的脑膜中动脉分支。骨膜下剥离继续至眶尖,暴露上眶内的眶块。
手术中,神经外科团队对病变周围进行解剖,烧灼病变的供血动脉并急剧切开。对病变进行活检,并提交病理切片进行冷冻和长期切片。然后将其余病变作为两个样本整体切除。首先解剖上部,然后解剖内侧和外侧,较后切除下部和深部。术后无并发症发生,视力与术前相比保持不变。组织病理学检查证实了复发性OCH的工作诊断[图3]。
在2周的随访中,患者报告眶上不适完全缓解。然而,他继续注意到左眼上睑下垂。检查显示水肿引起的眼外运动的弥漫性限制,上睑切口愈合良好,左上睑完全性上睑下垂伴轻度上睑水肿。眼眶切开术后6周,视力、眼球运动和眼前段检查结果与术前相比保持稳定。在接下来的几个月里,左上睑下垂的程度继续好转,较终在术后6个月恢复到基线水平。在他较近的一次随访检查中,在切除实质内海绵状畸形5年后和眼眶血管瘤切除2年后,患者的临床状况保持稳定。MRI显示每个手术部位都有典型的术后变化,没有新的异常信号或增强提示复发、额外病变或出血[图1d1d-f]。

讨论
CCMs是一种低流量、血管造影隐匿性病变,根据畸形部位的不同,常伴有癫痫发作、头痛和局部神经功能缺损。这种病变通常可以通过显微手术切除,成功率高。CCM位置决定其临床表现。脑干海绵状血管畸形可表现为颅神经麻痹和运动或感觉无力。类似地,颞叶海绵状血管畸形可能会出现癫痫发作,如我们的患者所见。有学者研究证明,在接受海绵状血管畸形切除术治疗癫痫的患者中,术后长期无癫痫发作率高达82%。在本报告中,患者接受了左颞入路切除病变,这使他有可能损伤颞上回和颞中回的Meyer环纤维。对于已知的较大OCH,这是一个重要的考虑因素,这也可能导致视神经受压患者的视野受损。据报道,CCM发生在视路沿线,如视神经、视交叉和视束,在那里它们可以因质量效应引起视野干扰。这些视野障碍在临床上应与OCHs引起的视力损害相鉴别。较近发现了几种CCMs的遗传原因,包括KRIT1(CCM1)、CCM2、PDC10(CCM3)和RASA1的突变。其中一些基因被认为在内皮细胞与细胞外基质的相互作用中发挥作用,并影响内皮细胞的通透性和增殖。这些综合征通常表现为不完全外显的常染色体显性遗传模式。OCH背后的遗传学虽然没有充分的特征,但表明13号染色体异常可能在OCH患者中更常见。OCHs与CCMs的潜在重叠遗传位点需要进一步研究,鉴于其在组织病理学上的相似性,可能提示共同的细胞遗传学起源。就组织学而言,这些实体显示出相当大的重叠。


OCHs和CCMs均以内皮细胞排列的扩张血管空间为特征,但具有不同的天然组织环境。这两种病变都是非动脉性的,可以显示血栓形成和慢性出血的证据,其典型特征是含铁血黄素的巨噬细胞的存在。与CCMs不同,OCHs是包裹的,虽然它们可能与眼内肌肉周围的肌表膜粘连,但它们是非浸润性的。OCH为紫色卵圆形病变,伴有纤维状假包膜。球后周围组织腔内纤维结缔组织丰富,使这些病变周围有一个清晰的平面,使切除更容易。相反,CCMs柔软,桑椹状,缺乏纤维小梁,导致出血扩展到周围组织。
周围脑组织中的含铁血黄素染色通常是外科医生在切除此类病变时可用的边缘。在某些情况下,CCMs接近脑池或心室表面,出血可能扩展,分别导致蛛网膜下腔出血和脑室内出血。有学者研究19例OCH患者的组织病理学和放射学特征,并将其与同期手术的107例CCM进行了比较。如表1所示,他们发现了两种类型的海绵状畸形之间的一些差异,表明这些病变可能代表海绵状病变的两种不同分化线。
CCMs通常与薄、不规则的血管壁相关,而圆形纤维壁是OCHs的独特特征,这表明周围组织在这些病变的血管构筑及其表现中起着重要作用。OCH的纤维包膜可以代表眼眶脂肪组织对血管瘤的反应。考虑到大脑中的不同环境,在CCMs中未观察到此类反应;相反,它们似乎与发育性静脉异常(DVA)有关。高达25%的CCM患者在MRI上观察到DVA,并假设其是出血性血管增生的来源,易于形成CCM。
手术治疗OCHs仅用于有眼球突出、复视、疼痛、视力下降或视野缺损症状的患者。手术切除是顺利的,大量患者术后症状有所好转。OCH囊与周围视觉重要结构的融合程度是决定手术结果的较关键因素。眼眶外侧切开术是较常见的方法,为位于眼眶上、外侧或下室的肿瘤提供了良好的暴露。考虑到我们患者的OCH位于上室,我们采用了外侧眶切开术和扩展的上外侧骨瓣,成功地完成了切除。
轴外海绵状血管瘤很少发生,占全部颅内血管畸形的0.5-2.0%。这些轴外海绵状病变可能发生在软组织、颅骨、眶腔、颅底硬脑膜、天幕和神经沿线,OCHs是其中的一个子集。我们认为这些海绵状病变是一个频谱,其特征是内皮内衬的正弦空间具有不同的壁厚和组织反应,取决于位置。




