听神经瘤,即前庭神经鞘瘤,是一种雪旺细胞源性肿瘤,常起源于VIII颅神经前庭支。这些肿瘤通常被认为是良性的。有恶性转变的报道,但没有立体定向放射外科治疗后脑转移的病例文献记载。我们报告一例64岁的女性,在GKRS治疗后10年,前庭神经鞘瘤恶性转变并有单独的丘脑沉积。已获得患者的同意。
临床表现
1996年,一位64岁的女性在另一家医院接受了Koos 4级左侧前庭神经鞘瘤切除手术。2004年,她出现了与颞叶癫痫相一致的症状,脑电图证实了一个时间焦点。随后磁共振成像显示桥小脑角(CPA)肿瘤复发。2006年,她接受了GKRS (13Gy,50%等剂量线)治疗残留复发肿瘤。虽然有报道称肿瘤较初体积增大,但随后出现缩小,2009年为26mm, 2013年为15mm(颅内较大直径)。然而,在2015年2月随访成像显示从15mm增加到19mm。临床检查无新的症状或改变。在初次手术后,她有先前存在的面部无力3级。此时考虑再次放射外科治疗,但考虑到再次放射的迟发并发症和患者不希望接受进一步干预,2016年2月采取了进一步扫描的监测政策。不幸的是,扫描显示她的残留肿瘤有了明显的增大,较大可达5cm。患者无脑积水,但在全部三个皮肤区域(dermatomes)出现新的左侧面部麻木,且无相关的面部疼痛。我们计划对复发性肿瘤进行根治性切除。然而,在此之前,她因失平衡加剧和新发作的右侧完全感觉丧失而入院。复查成像显示肿瘤进一步生长,肿瘤发生恶性转变的可能性增大(图1(a,b))。患者接受经乙状窦后入路全切除手术,组织学证实为恶性周围神经鞘膜肿瘤。她手术后恢复得很好。左侧面部功能,术前3级到术后4级暂时恶化,但(由于术前脑干压迫的)右侧感觉改变有好转。术后MRI扫描证实肿瘤完全切除(图1(c))。手术后,她于2016年11月接受了分割放疗(28次分割,50.4Gy)。
2017年1月,她出现了新的进行性右侧偏瘫。头颅CT显示在中脑左侧有一个新的孤立环状强化病灶,同时在左CPA内有一个小的强化结节。MRI证实了一个新的增强肿块,而在以前的影像中不存在,也不在辐射野范围内,位于左侧丘脑内,延伸至中脑左侧,符合原发性高级别胶质瘤或转移(图1(d))。有可能原发性肿瘤沿天幕延伸,但我们认为它与天幕分离,没有证据表明肿瘤沿天幕向下发展以支持肿瘤直接延伸(图1(e))。
胸部、腹部和骨盆的分期CT排除了任何潜在的颅外恶性肿瘤或躯干内转移性疾病的证据。此时可能的诊断包括原发性高级别胶质瘤、恶性前庭神经鞘瘤转移或放射性坏死。在影像引导下进行活检,发现恶性周围神经鞘膜瘤。病变行为上具有进袭性(aggressive ),患者在得到诊断后2周内死亡。
组织病理学
(2016年4月)手术切除复发
显微镜下显示一个细胞性梭形细胞肿瘤与多变数量的混合胶原。在不同的区域,它们的表现各不相同。部分肿瘤细胞交织或成层状束状排列,呈螺旋状,胶原混杂。这些区域呈弥漫性S100免疫阳性,符合神经鞘瘤。局灶性核多形性明显,染色质增多,核分裂率高(每10个高倍镜视野可达15个,15/10HPF)。这些区域融合着密集的细胞片状生长的肉瘤样和上皮样恶性肿瘤(多达50个有丝分裂/10 HPF)。这些区域S100染色较少,上皮膜抗原(EMA)阳性。Ki67的增殖率高达90%。整体特征与神经鞘瘤恶性转变相一致(图1)。

图1。再次切除术前(2016年4月)冠状位(a)和轴位(b) T1加权MR成像。(c)术后冠状位T1加权MRI(2016年6月)。远离CPA切除腔的左侧丘脑新的增强实质病变的轴位(d)和冠状位(e)。
(2017年2月)对单独生长在丘脑的肿块进行活检
活检病理显示无脑部侵袭的特征先前接受过手术的神经鞘膜肿瘤的组成部分,有与恶性上皮样(malignant epithelioid)组织相对应的形态学和免疫组织化学特征(图2)。
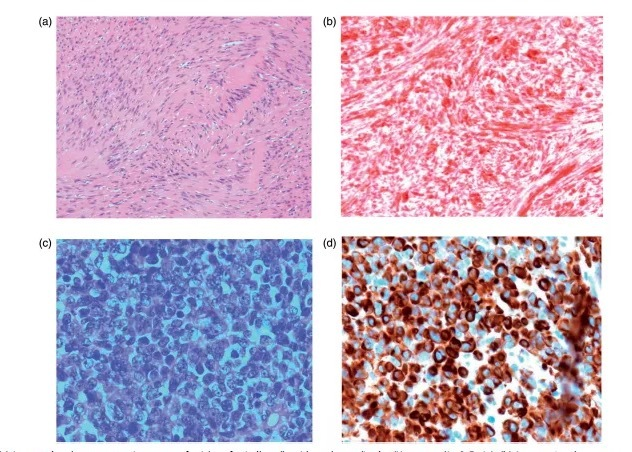
图2。(a)低级别神经鞘瘤梭形细胞束与核栅栏(苏木精和伊红H&E)。(b)低级别神经鞘瘤弥漫S100免疫染色。(c)分化程度低的恶性上皮样肿瘤片,有丝分裂活性细胞,核/胞浆比率高,核仁明显(H&E) (d)恶性上皮样肿瘤细胞质CAM5.2免疫阳性。
讨论
1948年Cahan等人概述了放射诱导恶性肿瘤的传统公认标准,1994年Woodruff等人提出了神经鞘瘤恶性转变的诊断标准。在SRS满足这两个标准后,建立准确定量的辐射诱发恶性肿瘤和前庭神经鞘瘤(VSs)转移的风险是具有挑战性的。
在许多病例中,放射外科治疗前缺乏组织学分析。恶性前庭神经鞘瘤(VS)少见,转移性VS未见报道。VS可以在没有接受过照射的情况下发生自发性恶性转变,2014年Seferis等人在一篇文献综述中发现30例未经照射的恶性VS。他们将20年不接受放射治疗的恶性肿瘤风险量化为每10万包括神经纤维瘤病(NF)的人中1.32-2.08例和每10万不包括NF的人中1.09-1.74。基于29例放疗超过20年后的整体风险计算为每10万包括NF的人中1.32-2.08例,和每10万不包括NF的人中 1.09 -1.74例。相反,英格兰谢菲尔德(Sheffield)的一项回顾性队列研究,在对从1985年到2004年随访的大约5000 例患者30000患者年的研究中,没有发现放射外科治疗后颅内恶性肿瘤的发病率增加,这其中包括856例前庭神经鞘瘤患者,平均随访3.8年。在日本Komaki市,1991年至2000年间接受GKS治疗的440例VS(包括NF2)患者中位数随访时间为12.5年,报告发病率为0.3%,有1例患者发生恶性转变。
在SRS治疗VS后的恶性转变的潜伏期为6个月至19年。从较初组织学证实的良性疾病到表达出恶性的时间估计平均为5.7年,而全部病例则为7.1年,没有接受过SRS治疗的病例为7.2个月。随访时间可以部分解释计算出的发生率的变化。
已有颅外恶性周围神经鞘肿瘤的颅内转移报道。然而,迄今为止,虽然有脊柱转移的报道,但在VS中没有恶性改变并伴有脑转移的病例。
VS的恶性转变与预后不良相关。我们的患者显示在小脑幕上有一个独自的肿块,没有证据表明与原发脑干部位有硬脑膜连续性或实质内的连续性。我们认为这个病例代表了一个的MPNST转移沉积。
结论
放射外科治疗前庭神经鞘瘤(VS)后恶性转变的低风险是众所周知的。据我们所知,我们的病例是一例经组织学证实的前庭神经鞘瘤脑转移的病例。考虑到恶性转变的潜伏期,立体定向放射外科治疗后进行长期随访是必要的。患者应被告知低但潜在的辐射诱发恶性肿瘤的风险,这与差的预后相关。
参考文献:Malignant vestibular schwannoma with intracerebral metastasis.2021




