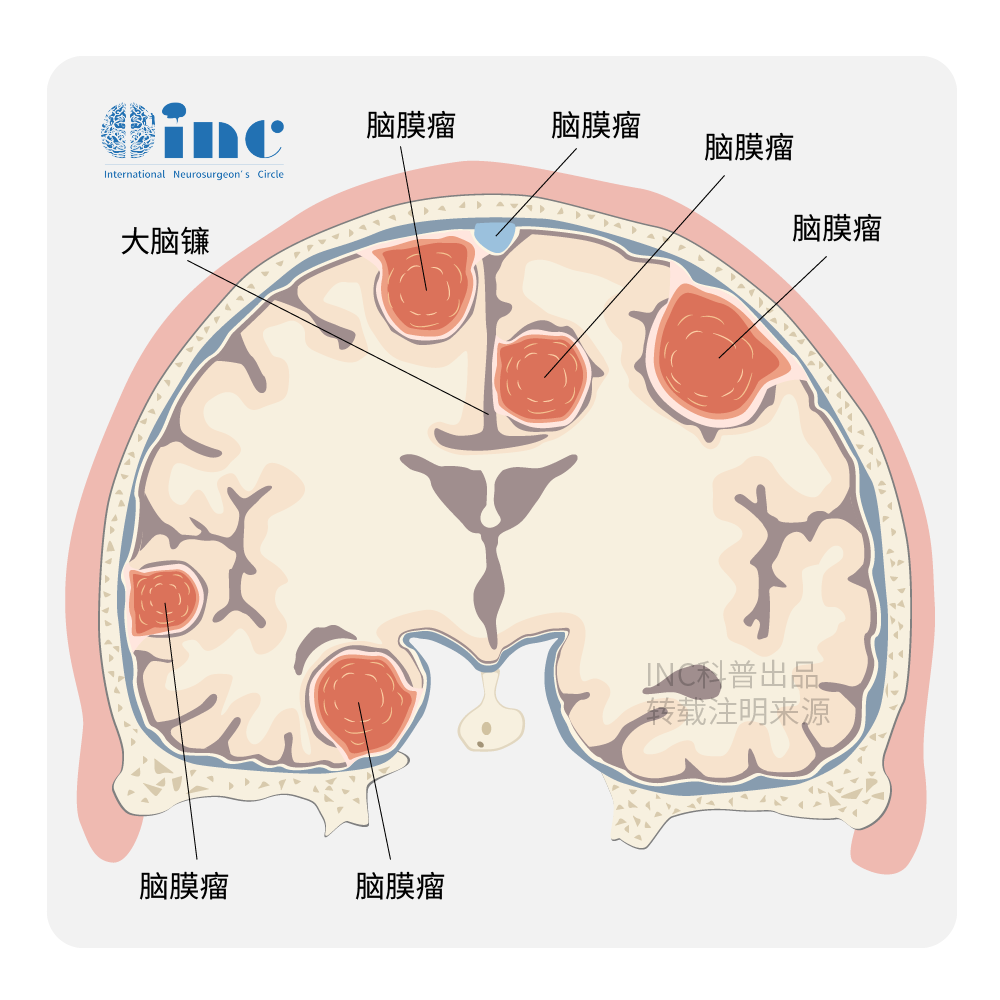
一、 前中窝脑膜瘤
1.嗅觉沟脑膜瘤自显微外科时代开始以来,嗅觉沟脑膜瘤的手术结果是可以接受的。较初,双侧额下入路主要用于病变的广泛暴露和手术顺利。84%的患者进行了肿瘤完全切除。 随后引入了微创入路,如单侧额下入路和额外侧入路,以尽量减小硬脑膜开口和开颅手术的大小。较近的有研究显示,90%以上的肿瘤在每种入路中都进行了全切除。有几个研究组倾向于选择通过额叶锁孔窗或经鼻走廊的内镜入路来治疗病变,以减少额叶回缩。这种方法的手术切除能力也是可以接受的,但内窥镜方法不能用于直径超过40 mm、钙化或没有皮质血管袖带的肿瘤。嗅沟脑膜瘤的可切除性如表1所示。对于嗅沟脑膜瘤,经颅入路比内镜下经鼻入路更为完全。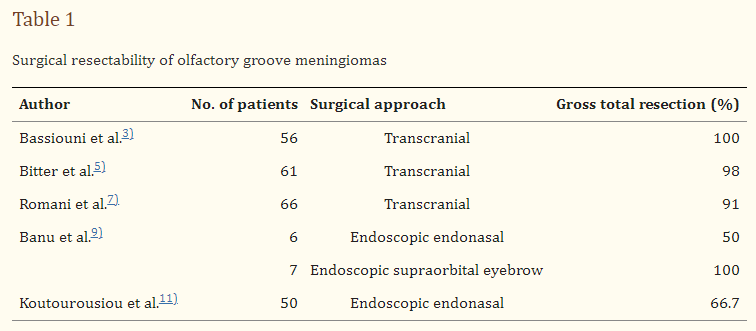
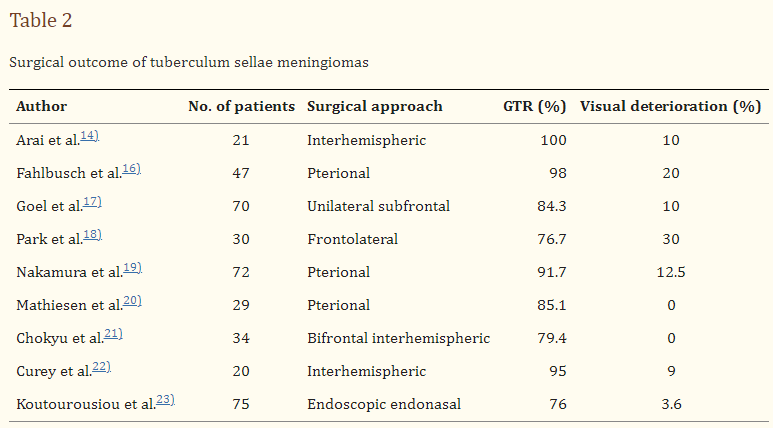
2. 鞍结节脑膜瘤采用多种手术入路切除鞍结节脑膜瘤。在显微外科早期,优选双侧额下入路,在显微外科治疗发展良好后,采用单侧额下入路和额颞入路。然而,直到2005年,视觉效果仍然不足。在这些报告中,20%的患者的视觉效果恶化。在过去的10年中,随着更好的神经监测和额外的手术修改,视觉效果得到了好转。一些研究组已经使用半球间方法观察了视器的内侧和下表面,并取得了足够的视觉效果。其他人采用内窥镜鼻内入路,以尽量减少视神经操作。内窥镜方法提供了成功的视觉效果,但不能适用于全部病例。侧方延伸、肿瘤体积大、钙化和缺乏皮质血管袖套似乎是禁忌症。鞍结节脑膜瘤的手术结果总结于表2。
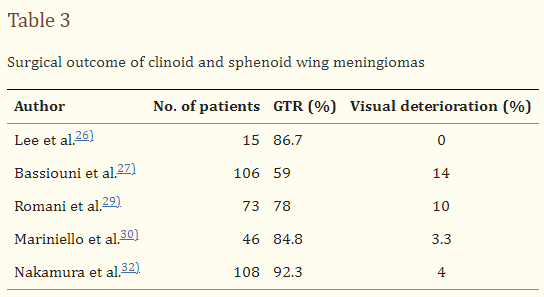
3. 由于解剖上靠近视神经,累及颈内动脉及其穿支动脉,在显微手术开始时,床突脑膜瘤和蝶骨翼脑膜瘤被视为具有挑战性的肿瘤。有学者研究发现,只有23.5%的患者进行了成功的大体全切除。随着颅底技术的进步,如斜突切除术和视神经管去顶术,这种类型的肿瘤可以顺利而完全地切除。另有学者在患者中实现了86.7%的总切除率。较近的临床文章强调了早期视神经管去顶对保护视功能的重要性。表3总结了床状脑膜瘤的近期临床结果。
4. 海绵窦脑膜瘤20世纪90年代,颅底入路蓬勃发展,许多专家尝试通过几个海绵三角全切除海绵窦脑膜瘤。对于通过海绵窦的颅神经的功能保留,手术结果并不令人满意。次全切除加立体定向放射治疗被认为是可接受的保留颅神经功能的治疗方法。
二、后颅窝脑膜瘤
1.岩部脑膜瘤起源于岩骨后表面的岩部脑膜瘤可通过枕下外侧入路充分切除。颅神经的神经监测和后颅窝的显微外科解剖较大地促进了手术结果的提高。在较近的研究中,通过枕下外侧入路成功切除了内耳道后面的岩质脑膜瘤。之前的研究已经强调,与岩斜脑膜瘤相比,该组患者的听觉和面部功能发病率较低。有文献中公布的手术结果如表4所示。面部功能保留率良好(平均值为94%;范围为71-全切),但正常听力保留率变化较大(平均值为85%;范围为75-全切)。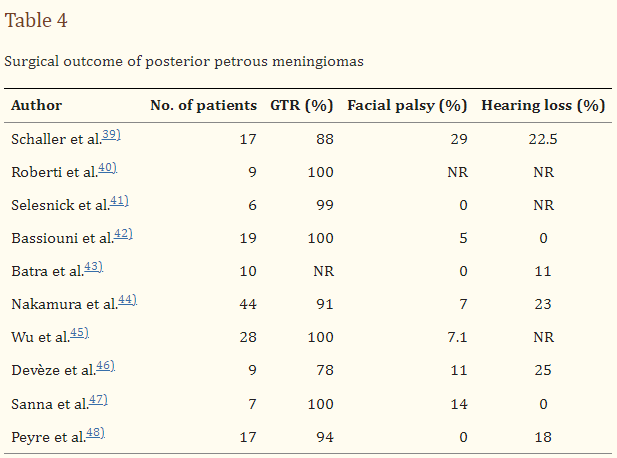
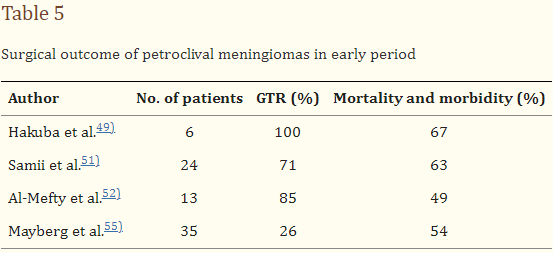
2.岩斜区脑膜瘤由于靠近重要的神经血管结构,岩斜区脑膜瘤仍然是较具挑战性的肿瘤。直到20世纪80年代中期,这种肿瘤才被认为是不可切除的。然而,经过颅底领域的开拓性努力,这些肿瘤的手术切除率在20世纪90年代开始增加。主要在这一时期引入了几种不同的经岩入路。当时,尽管肿瘤的可切除性很高,但手术发病率仍是有待好转的主要问题。在大多数临床研究中,超过50%的患者出现了新的神经功能缺损,手术结果如表5所示。
较近一些研究小组建议通过枕下外侧入路进行手术切除,以简化手术并减少颞叶周围的静脉并发症。在这种手术中,较好先行次全切除,再行放射外科手术,以尽量减少并发症。有学者研究报道,术后颅神经缺损的发生率下降到22%。这些结果是可以接受的。另一方面,其他研究小组建议采用更复杂的岩骨入路,以尽量减少手术并发症并取得满意的手术效果。关于手术方法的争议的一个原因是岩斜脑膜瘤的定义。狭义的定义是起源于三叉神经内侧并向后压迫颅神经和脑干的脑膜瘤。在如此狭隘的定义下,岩骨入路是顺利放射状切除术的必要步骤。更广泛的定义是脑膜瘤,起源于岩尖和幕,并延伸至岩斜交界处。这种肿瘤向下压迫颅神经,向内侧压迫脑干。在这种情况下,枕下外侧入路是合理合适的。
3. 颈静脉孔脑膜瘤颈静脉孔脑膜瘤是一种少见的实体,很少有临床文章报道其结果。在一些学者的研究中,颈静脉孔脑膜瘤通常侵犯硬脑膜、颅神经和周围骨。根治性手术切除肿瘤通常会导致严重的下颅神经麻痹。在发表的少数文章中,30–60%的患者在肿瘤切除后出现下颅神经麻痹。因此,考虑到术前的下颅神经功能,应谨慎决定肿瘤切除的范围。临床结果如表6所示。

4. 枕骨大孔脑膜瘤治疗枕骨大孔脑膜瘤的手术难度主要取决于附着部位。定义包括斜坡下三分之一至中轴的脑膜瘤。大多数文献报道,附着于斜坡下三分之一的枕骨大孔脑膜瘤是保存下颅神经功能较具挑战性的肿瘤。另一方面,在较近的全部临床论文中,枕骨大孔、寰椎和枢椎水平的脑膜瘤都已成功切除。建议进行精确的放射学评估,以评估手术可切除性。




