大约三年前,55岁的张女士就因为经常头疼而检查出了2cm大小颅内占位,考虑为良性脑膜瘤,当时只保守治疗了一阵没有症状就不再管它了,张女士听说了肿瘤良性且开颅手术的种种并发症后也退缩了,选择了保守观察治疗。没有想到的是,近期头疼加重了,一检查发现脑膜瘤直径长到了7cm多大小,体积增长了3倍多,从影像上看她的脑膜瘤足足占了颅内四分之一!面对如此巨大的脑膜瘤,张女士后悔当时没有治疗,同时也对后续的治疗之路一筹莫展。
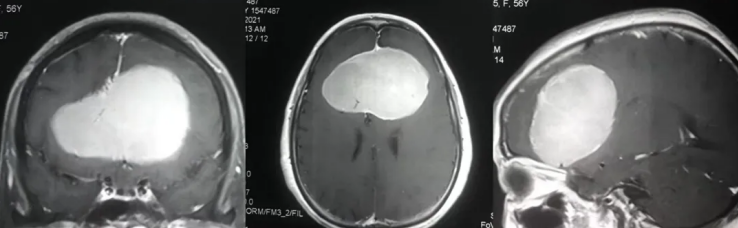
INC遇到了不少类似于张女士这样的脑膜瘤患者,由于肿瘤巨大,手术风险陡然增高,术后可能出现瘤腔再出血、颅内感染、继发脑梗、癫痫等并发症,相对其他颅内肿瘤发生的概率大多了,相应的手术难度也增加,对于主刀医生的技术水平要求极高。
脑膜瘤可以长到多大?是良性还是恶性?
脑膜瘤可以长到多大?临床上大的可能有苹果那么大,而小的可能也就米粒那么小,一般有三种形态——球状、扁平状、哑铃状。
一般情况下,脑膜瘤生长比较缓慢,一年生长几毫米到几厘米不等。有时候几个月复查看着似乎没有生长,但往往很多在非功能区的脑膜瘤发现时已经很大了,相比在功能区容易发生功能障碍的肿瘤,非功能区肿瘤总是发现得比较晚。
根据组织病理学特征,WHO将脑膜瘤分为3个级别,15种亚型:
1、良性脑膜瘤WHOⅠ级,9个亚型,约占65%~80%,多数生长缓慢,术后不易复发;
2、非典型脑膜瘤WHOⅡ级,3个亚型,约占20%~35%
3、恶性脑膜瘤WHO Ⅲ级,3个亚型,约占3%,侵袭性高,分化差,易复发和转移。
既往研究表明与WHOⅡ级相比,WHO Ⅲ级脑膜瘤具有更高的侵袭性且预后差(总生存期为2~3年)。良性脑膜瘤多可手术治愈,恶性脑膜瘤一般以手术联合放化疗为主。
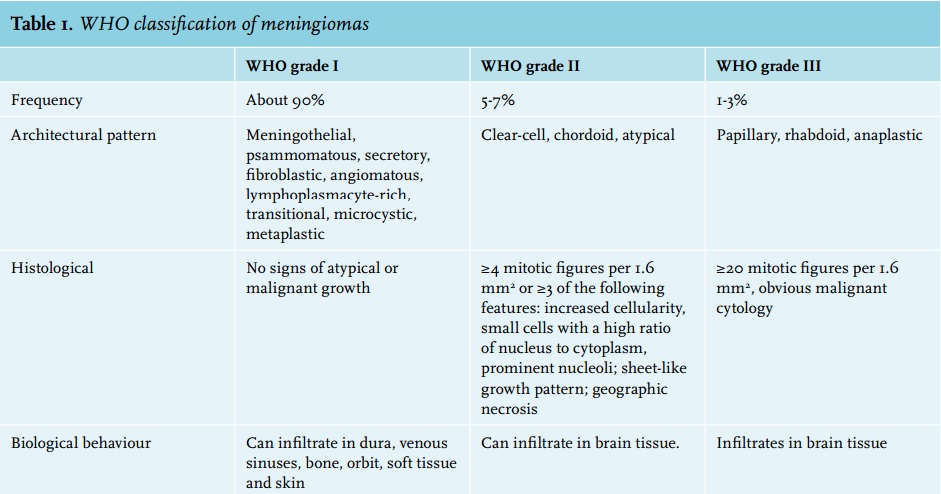
图:脑膜瘤WHO分级
良性的脑膜瘤可以在时间内不生长,也可以呈线性或者指数级生长。所以可以看到对于一部分暂时没有选择手术而是观察的脑膜瘤病人,有的可以在此后数年连续的磁共振复查中,肿瘤的体积都没有变化,但也有很大一部分会持续生长,表现为在磁共振复查中肿瘤体积的增大。而非良性的脑膜瘤,则一般都会生长,而且多数呈指数级生长。
不同脑膜瘤的手术时机有何区别?
外伤、事故后做核磁检查后意外发现有脑膜瘤,但并无不良症状,这种情况下要手术吗?对于有症状或无症状的巨大脑膜瘤又是怎样的治疗好?对于这个问题,在2021EANO神经肿瘤指南及INC国际神经外科顾问团WANG成员、国际神经外科联合会WFNS现任主席巴特朗菲教授根据不同病情这样的:
1. 如果瘤体小而位置深、多次复查变化不明显,甚至出现部分钙化,观察是很恰当的处理方式;
2. 如果脑瘤位置表浅容易手术,建议手术切除;
3. 如果脑膜瘤位于脑功能区,或者复查期间发现它不稳定,逐渐增大了,或因肿瘤的膨胀性生长,建议手术;
4. 当肿瘤出现往往以头痛和癫痫为首发症状时,或还可以逐渐出现伴有视力、视野、嗅觉或听觉障碍及肢体运动障碍等,有条件下尽快手术切除治疗;
5. 放射外科或分割放射治疗可能是补充疗法,甚至在某些情况下是手术的替代方法。
具体的EANO治疗策略如下:
1、观察:通过结合患者年龄、表现状态、并存疾病和MRI特征(脑膜瘤高信号、瘤周水肿、接近神经血管结构、大小)的数据,将患者分为低、中、的生长和进展,可以制定个体化监测策略。Moreau等人2020年研发出有助于脑膜瘤诊断和预后的方法和实用应用程序。目前,根据共识,对于疑似脑膜瘤或WHO 1级脑膜瘤,建议5年每年进行MRI扫描。
2、手术:大多数有症状或扩大的脑膜瘤的首要治疗方法是手术。关于手术作为单一治疗的合适性的证据来自于医疗机构的病例系列,确定了切除范围(EOR)是一个重要的预后因素。这方面常仍然使用Simpson分类。然而,在临床试验中,切除范围(EOR)通常被定义为大体总全切除(即无残余实体肿瘤)或次全切除。这义已被欧洲癌症研究和治疗组织(EORTC)和放射治疗肿瘤组(RTOG)等研究组织采用。
Ⅰ级:肿瘤全切除并切除肿瘤累及的硬膜和颅骨;
Ⅱ级:肿瘤全切除并用激光或电灼肿瘤附着硬膜;
Ⅲ级:肿瘤全切除,肿瘤附着的硬膜没有任何处理;
Ⅳ级:部分切除肿瘤;
Ⅴ级:单纯肿瘤减压或活检。
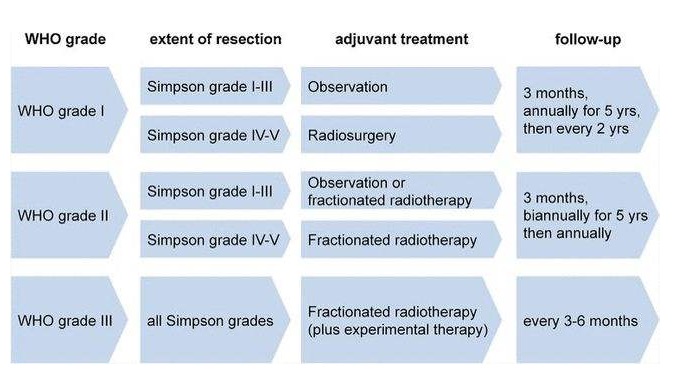
图:脑膜瘤分级、手术切除程度、辅助治疗及随访策略
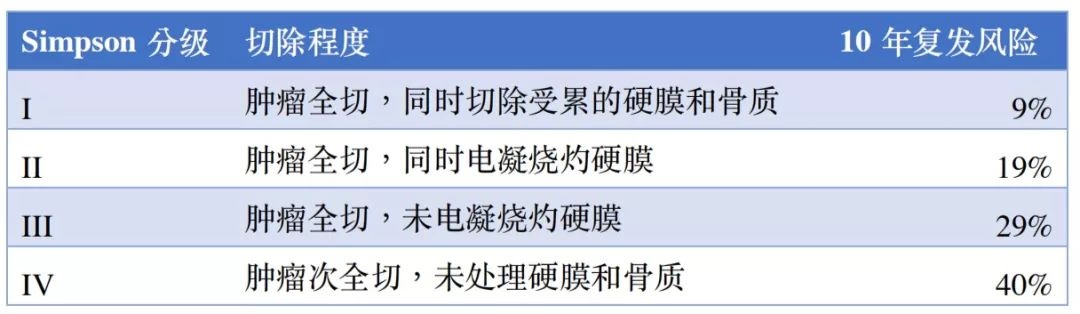
图:现国际通行的Simpson分级评估脑膜瘤复发的关系
脑膜瘤手术的基本原则是进行低并发症发生率和保护神经功能大限度的顺利切除。虽然目的是大体全切除(全部累及到的硬脑膜和骨),但切除范围(EOR)取决于肿瘤的位置、一致性、大小和邻近或累及关键的神经血管结构。虽然切除范围(EOR)是可改变的复发风险因素,但努力实现全切除不应该是以神经系统或认知功能为代价。当不能切除时,应试图计划进行次全切除以保护神经功能。残留的脑膜瘤可以随后监测或采用术后适形分割放疗或立体定向放射外科治疗。
成功的手术可以达到两个目标——缓解神经症状和肿块占位效应,并为诊断提供组织。应在手术前与患者充分讨论手术风险,包括特定部位的风险和更普遍的风险,如癫痫发作和脑积水。仔细的术前计划,留意神经血管解剖,将大限度地提高手术成功和减少并发症发生率。需要特别注意的是神经认知障碍,这可能存在于很大比例的患者中。手术可以缓解。另一方面,术后神经认知障碍是一个的手术风险。
3、放疗:立体定向放射外科(SRS)可考虑为老年或危重患者的小肿瘤在界限清楚的情况下的一种替代手术治疗患者,主要适用于瘤体直径小于或等于3cm的小体积颅内脑膜瘤。两组回顾性研究发现,SRS或大分割放疗后肿瘤大小的缩小可以评估5年和10年后的长期肿瘤控制。使用13Gy以上剂量的10年没有复发生存率分别为93.4%和95.7%。
4、化疗:脑膜瘤药物治疗的作用仍然不明确。然而,对于手术切除或放疗不再可行的患者,通常考虑对脑膜瘤进行全身补救性治疗。未来的药物治疗方法主要基于潜在治疗靶点的识别,如NF2/merlin缺失、AKT1、SMO,但也包括PIK3 CA、VEGF/VEGFR2、BRAF、端粒酶活性或PD-1/PD-L1。但是,分子检测并不是常规神经病理学的一部分,而且针对这些靶点的可行性的临床数据有限。

全切、不瘫痪、没有复发:复杂位置巨大脑膜瘤赴德手术记录
今年60多岁的退休老师王女士在2012年就检查出有“左侧额部大脑镰旁脑膜瘤”,由于肿瘤不到3cm加上无症状,前沿行了保守治疗。2018年复查,脑膜瘤已大于5cm,逐渐出现肢体无力,复查MR显示肿瘤侵犯静脉窦、压迫功能区。
国内各大医院求诊,均被告知手术难度大,肿瘤因为靠近大静脉窦难以全切,且肿瘤靠近运动功能区,术后瘫痪可能较大(60-全切不等),而这对于人和一个人和家庭都是惨痛的,除了生活难以自理的经济负担,对于病人和家人也是巨大心理负担。
家人辗转求医找到INC德国巴特朗菲教授,王女士的治疗才迎来转机。在教授所在的德国INI国际神经学研究所、由INC德国巴特朗菲教授主刀的一场高质量手术直接全部切除了患者大脑深部复杂部位的脑膜瘤,她大脑中的“定时炸弹”被完全摘除。如今手术已过去了1年半,从其术前MR、刚手术后的MR、术后1年半多的MR可以清楚看到未见复发迹象,患者现在生活如常,幸福的晚年生活不必再被可怕的肿瘤打扰。
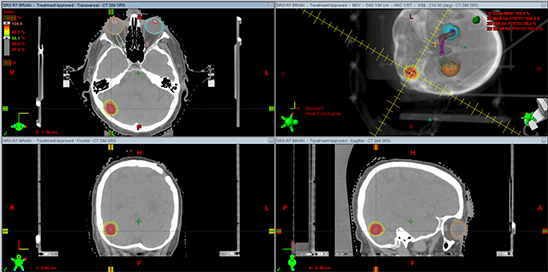
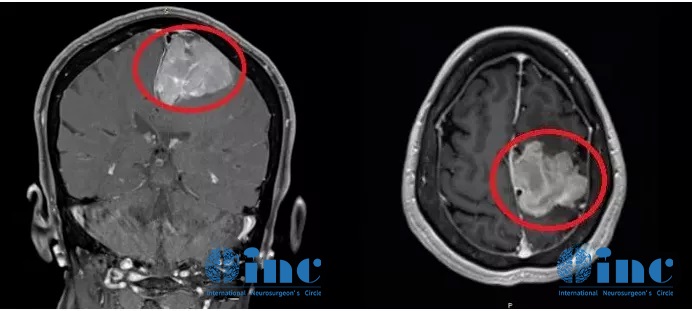
术前MR
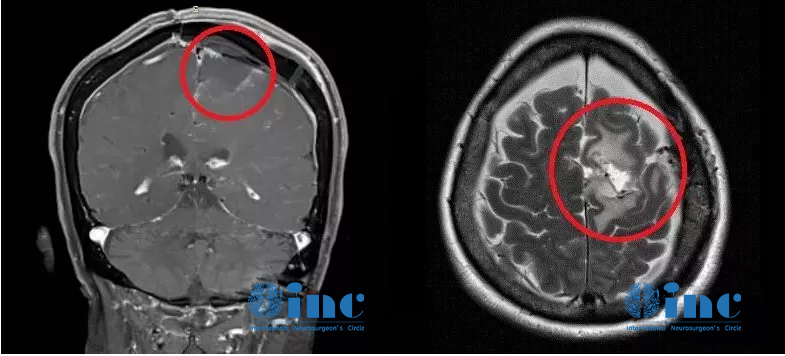
术后MR
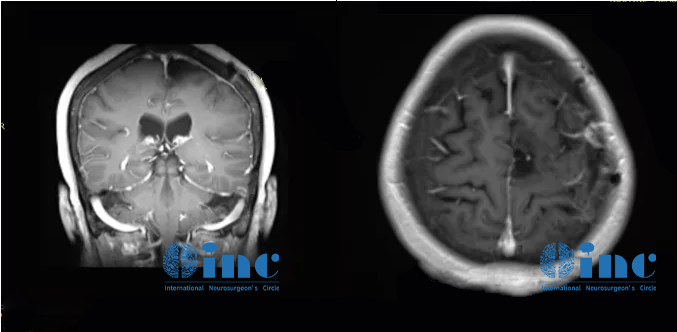
术后一年半MR
结语:
脑膜瘤的预后情况、并发症的发生率及恢复时间与肿瘤位置、生长特点、术者的技术经验等息息相关,对于解剖位置比较复杂的脑膜瘤,例如枕骨大孔区、斜坡位置深,风险高,可操作空间狭窄,切除肿瘤需跨过很多神经,容易损伤神经及脑干。手术难度大,导致切除不干净,如果强行切除,神经损伤引起瘫痪等副作用的风险就急剧升高。
例如此病例,大脑镰和矢状窦的脑膜瘤经常侵犯重要大血管甚至存在严重黏连,导致肿瘤不易全切或者容易伤及大血管,造成严重的神经损伤,这样因为肿瘤侵及矢状窦容易出血,切除这血管上的肿瘤难度高、风险大。因为它们会影响手术的可及性并确定是否可以完全切除,并确定患者正常的神经功能不受损伤。而寻找国际神经外科专家的手术治疗,为的就是对于高难度手术的高切除率、低风险、低副作用,而且脑膜瘤如果一开始手术能够顺利全切,那么复发的可能性就越低,无进展生存期(PFS)就越长,总体预后(Prognosis)和总生存期(OS)就越好,避免术后神经功能损伤、恢复不佳的经济及社会心理负担等,生活质量更大水平地得到保障。
参考文献:
1. Doi:10.20517/2574-1225.2020.67
2. Doi: 10.1093/neuonc/noab150.




