为什么再次手术可能会增加患者的风险,有几个问题值得关注。由于肿瘤复发和胶质增生,先前的解剖标志可能会模糊,粘连可能使患者容易发生皮质损伤。此外,皮肤血管供应、先前的放射治疗、类固醇使用和疤痕组织可能会增加伤口愈合并发症的风险。之前的一系列研究(包括接受重复开颅手术切除胶质瘤的患者)报告的并发症发生率在5.7%到48%之间。
手术经验已被证明可以减少其他神经外科领域的并发症,因此,我们想确定重复开颅手术的并发症发生率是否与经验丰富的神经外科肿瘤学家进行手术时的初次切除率相似。本研究的目的是根据先前开颅手术的数量评估并发症情况,将结果与文献中的结果进行比较,并讨论重复开颅的技术。
重复开颅的患者选择
应根据每位患者的独特需求、基线功能和疾病状态,明智地为患者提供复发性胶质瘤的重复手术干预。提供重复开颅手术的原因包括:在怀疑恶性转化时获得诊断,进行性疾病的细胞减少,术后辅助治疗计划,获得用于临床试验目的的组织,以及消除与肿块效应相关的大规模或症状性复发。患者应有合理的功能状态,手术后的预期生存期应超过1-3个月,这是开颅术后的预期恢复时间。与一次开颅手术一样,患者在继续手术前应进行医学优化,如果有癫痫病史,则应在手术干预前使用抗癫痫药物进行充分的癫痫控制。我们小组作为包括神经肿瘤学家、神经外科医生和放射肿瘤学家在内的多学科团队的一部分讨论患者管理,以确定在检测到复发时,再次手术是否是较合理的途径。重复开颅手术技术
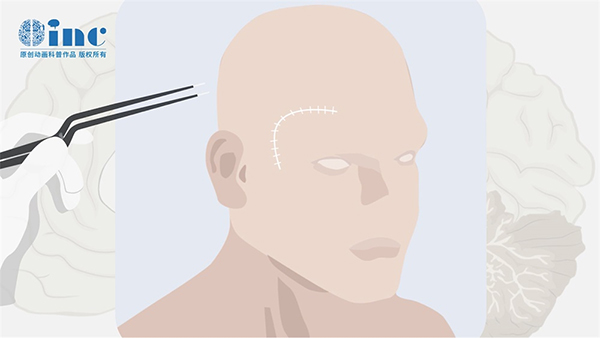
皮肤开口评估皮肤的完整性并确定之前的切口对于任何接受手术评估的患者来说都至关重要。皮肤厚度、灵活性、肿胀和毛囊的存在会影响皮肤的打开、操作和闭合方式。将患者放置在Mayfield头托上并记录神经导航后,在头皮上绘制肿瘤位置,以确定先前的皮肤切口是否允许足够的通道到达肿瘤复发部位。如果需要调整曝光,则使用垂直切口(“T”切口)来延长皮肤开口(图1a)。我们小组的目标是使任何皮瓣的长度小于其宽度,以确保充足的血液供应。在皮肤切口外直接切开皮下组织,以损害组织并实现无张力闭合。如果头皮薄,则应避免使用雷尼夹。在重复开颅手术中避免单较电烙,双较电烙有利于控制任何动脉出血。在骨骼暴露完成后,用湿的4 × 4纱布浸泡后用倍他定冲洗。
一种有助于周围组织靶向皮质定位并允许肿瘤中心轨迹的开颅术被称为经皮质赤道入路。再次在骨骼上绘制肿瘤,以显示必要的开颅手术。如果先前手术中的骨瓣是可移动的并覆盖在病变部位上,则移除钢板和螺钉,并提升先前的骨瓣。如果先前的骨瓣已融合到颅骨,则可以在先前的骨瓣内裁剪开颅术,以暴露复发病灶(图1b)。在这些情况下,硬脑膜可能粘连,在打开时容易撕裂。
硬脑膜开放重复开颅手术中的硬脑膜开放可能具有挑战性。再次,在硬脑膜上绘制病变,应努力保持在先前的缝合线内(图1c),因为皮质往往较粘附在先前缝合线下的硬脑膜上。如有必要,可穿过先前缝合线的一条腿,以获得必要的皮质暴露,以进行定制地图。为了尽量减少感染,在打开硬脑膜之前要更换手套。在切开过程中,外科医生需小心,避免撕脱附着在硬脑膜腹面的皮质静脉或桥接静脉。在一些复发性病例中,用15个刀片打开硬脑膜,然后在大量冲洗的帮助下,用刀片的背面将下面的皮质从附着的硬脑膜上移开。一般来说,在复发性肿瘤切除过程中,避免在硬脑膜下使用剪刀。任何出血的硬脑膜血管都用止血器固定在一起以获得止血效果,避免使用双较以防止硬脑膜收缩。值得注意的是,在定位过程中,与之前的手术功能相比,皮质功能部位可能已经迁移(图1d)。考虑到硬脑膜瘢痕的程度和易碎性,在复发情况下硬脑膜闭合可能很困难。我们的目的是主要或用硬脑膜补片闭合硬脑膜,以期在未来的肿瘤复发手术中发挥作用。硬脑膜闭合作为皮质表面和骨之间的屏障,对于顺利地进行任何未来的开颅手术至关重要。如果硬脑膜充血,我们宁愿切除硬脑膜并缝合补片,而不是将硬脑膜边缘凝固并缩小。应用硬脑膜密封剂,但不能替代实现水密闭合。如果在Monro孔附近大量进入心室系统,则在2-3天内保留腔引流以转移血性脑脊液。然而,对于进入颞角或枕角的较小入口,不需要引流。用钢板和螺钉以标准方式替换骨瓣,并将万古霉素粉末涂抹在伤口上。如果皮下组织是血管性和血性的,则保留帽下引流管。
在再次手术中,皮肤闭合带来了一些挑战。先前的辐射可能会导致皮肤脆弱,从而导致闭合困难。对于皮肤健康且未接受放射治疗的二次开颅手术,以通常的方式进行闭合,间断的帽下缝线和皮肤钉覆盖边缘。对于任何接受三次开颅手术或以上手术的患者,无论是否接受放射治疗,皮肤都用4-0尼龙垂直床垫封闭。缝线应保持在原位至少10天,但如果较近使用贝伐单抗,考虑到手术部位感染(SSI)的发病率较高,缝线可保留3-4周。
并发症的识别
通过图表审查确定并发症事件,并将其分为手术或医学两类,并在术后不同时间段内进行回顾性收集:出院、出院至术后30天、术后30至90天。术后90天出现新的神经功能缺损。如果再次手术与术后并发症有关,则应予以记录。系统分析
根据PRISMA指南进行了系统审查。为了确定符合分析条件的文章,使用PubMed和SCOPUS进行了数据库搜索。使用以下搜索词:(“胶质瘤”或“胶质母细胞瘤”)和(“开颅术”或“手术”)和(“并发症”或“顺利性”)。对摘要进行相关性筛选(n = 987)符合以下排除标准:儿童胶质瘤、近距离放射治疗开颅术结果、微创方法、辅助药物治疗结果、专门评估幕下肿瘤的研究、报告混合瘤种的研究,没有足够的数据用于提取胶质瘤结果,以及提取相关结果的数据不足。其余研究在全文综述中进行了评估(n = 148). 研究结果包括总体并发症发生率以及特定并发症,如颅内出血、SSI/伤口裂开、脑脊液(CSF)渗漏和静脉血栓栓塞(VTE)。具有确定这些结果所需数据的论文有资格进行荟萃分析(n = 30; 工具书类)统计分析
描述性统计用于定义患者队列、治疗细节和临床结果。ANOVA用于比较先前开颅手术的时间和住院时间。递归分割分析用于确定与并发症结局相关的白细胞计数的较佳分割。这确定了白细胞阈值为 ≥ 21.7作为与术后并发症相关的分界点。全部白细胞患者 ≥ 21.7名患者在手术时服用了大剂量类固醇,其中90%的患者长期服用慢性类固醇 ≥ 1个月。具有p值的单变量分析的评估变量 ≤ 0.2纳入多变量标称回归分析。使用随机效应模型对并发症终点进行荟萃分析。采用χ2异质性检验评估异质性,I2值 ≥ 50%表示相当大的异质性和 ≥ 75%表明存在很大的异质性,全部分析的性水平均为0.05。讨论
在这一系列接受开颅手术切除的胶质瘤患者中,回顾性评估了在从事胶质瘤手术的经验丰富的神经外科医生的护理下的并发症情况,并检查了先前开颅手术的数量是否影响并发症和再次手术。电子病历时代的现代患者系列确保了更多方位的并发症纳入,并更好地描述了这些并发症在患者术后过程中发生的时间。总的来说,接受手术的患者90天内的总并发症发生率0、1或 ≥ 2次开颅手术分别为4.3%、4.1%和4.2%。此外,一次开颅和重复开颅术后90天内新出现神经功能缺损的比率没有差异。除了检查胶质瘤特异性并发症发生率的荟萃分析结果外,该系列的发病率也低于其他大中心现代系列检查颅内肿瘤的并发症发生率。在这个系列中,与主要手术相比,重复手术往往具有更短的手术室时间和更少的EBL。这可能反映了这些手术的目标,即通过小规模、量身定制的暴露来消除病灶复发。在这一系列中,并发症的再次手术率也很低,并且与之前开颅手术的次数没有差异。鉴于这些发现,当患者再次出现局部复发性疾病时,应考虑重复开颅。此外,至关重要的是,并发症发生率应保持在较低水平,以不影响在复发性胶质瘤的情况下更广泛的肿瘤切除可以实现的生存效益。在整个队列中检查并发症的风险因素时,发现年龄和的白细胞增多都是总体并发症的评估因子。此前,年龄已被确定为胶质瘤患者预后不良的风险因素。在一组服用高剂量类固醇的患者中,白细胞升高,可能使患者发生并发症的风险更高。尽管之前对放射治疗、糖尿病和先前切口的重新开放感到担忧,但这些都未被确定为SSI的风险因素。有趣的是,糖尿病被确定为颅内出血的危险因素,这可能与该疾病相关的微血管疾病有关,值得进一步研究。
在各种神经外科疾病的背景下,外科医生病例量先前与患者预后的好转有关。初次开颅和重复开颅的并发症发生率相似,这表明持续实施“较佳手术”技术有助于降低并发症发生率,并确保重复开颅是顺利的。




