脑膜瘤通常被认为是良性肿瘤。事实上,恶性脑膜瘤仅占全部病例的6~10%。恶性转化和转移是少见的。虽然颅内脑膜瘤有转移的报道,但关于椎管内脑膜瘤转移的报道很少。
本报告旨在描述椎管内脑膜瘤恶性转化和远处转移病例的临床特征和病理表现,并复习文献。
案例报告
一名44岁男性,双侧下肢瘫痪,被诊断为胸椎硬膜内髓外肿瘤。进行了T2-4椎板切除术,同时切除了肿瘤并凝固了硬脑膜附件,组织学检查显示了一个不典型的脑膜瘤,分类为国际卫生组织2级(图1)。术后,下肢瘫痪完全缓解,但在46岁时,病情再次恶化。肿瘤切除进行了二次,但完全切除被放弃,因为在手术过程中运动诱发电位下降。48岁时,下肢再次无力。磁共振成像显示脊髓周围有一个T2-4硬膜内肿瘤,钆增强(图2)。肿瘤附着在脊髓上,使得显微镜下难以区分脊髓和肿瘤。作为三次手术,进行了肿瘤次全切除、尽可能切除硬膜附件和T1-6后外侧融合。肿瘤的组织学表现仍为不典型脑膜瘤(图3)。54岁时,肿瘤增大,因此进行了立体定向放射治疗,但无效。60岁时,患者出现胸痛,并被诊断为肋骨、腰椎和骶骨转移瘤。此外,脑膜瘤直接侵犯并包围胸椎(图4)。除胸椎脑膜瘤外,全身CT扫描不能发现原发肿瘤。对肋骨转移瘤进行了活检,组织学发现显示间变性脑膜瘤被分类为国际卫生组织3级(图4)。因此,患者被诊断为恶性转化和椎管内脑膜瘤的远处转移。病人在61岁时去世。
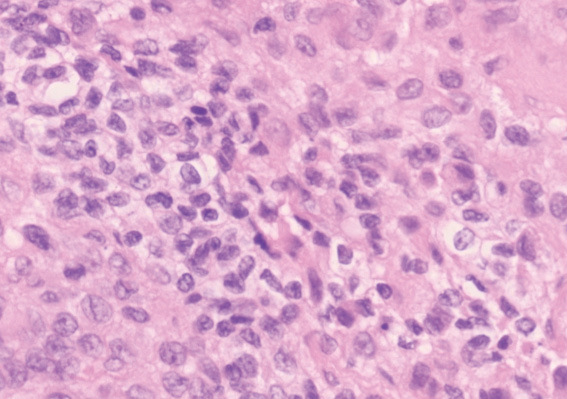
图1:脊髓肿瘤的组织学检查显示片状生长,细胞核突出的细胞被诊断为非典型脑膜瘤(国际卫生组织2级)。

图2:T2加权,T1加权钆增强磁共振成像和计算机断层扫描脊髓图。硬膜内髓外肿瘤包围脊髓,钆增强,无钙化,无侵犯。

图3:诊断为非典型脑膜瘤的脊髓肿瘤的组织学检查(国际卫生组织2级)。

图4:肿瘤侵袭并包围胸椎,并转移到肋骨和腰椎。转移性肋骨瘤的组织学检查,显示圆形细胞,细胞核偏心,胞浆嗜酸性,局灶性坏死诊断为间变性脑膜瘤(WHO级别3)。
案例讨论
据我们所知,这是首例椎管内脑膜瘤恶性转化和远处转移的报告。脑膜瘤在14年的时间里从非典型转变为间变性脑膜瘤。在这种情况下,胸椎椎管内脑膜瘤转化为恶性肿瘤并直接侵犯胸椎周围。较后,直接侵犯带来了血行转移。
脑膜瘤的远处转移
有几篇关于颅内脑膜瘤远处转移的报道。Surovet al .多方位回顾了颅内脑膜瘤的远处转移,包括115例,分析中有165个转移病灶。他们发现转移脑膜瘤的原发肿瘤为,世卫组织1级33.9%,世卫组织2级20.9%,世卫组织3级40%。转移病灶包括肺部37.2%,骨骼16.5%,椎管内15.2%,肝脏9.2%。
相比之下,只有一例椎管内脑膜瘤远处转移的报告,该病例较初被评为国际卫生组织3级,这与我们较初被评为国际卫生组织2级的病例不同。
脑膜瘤的恶性转化
颅内脑膜瘤的恶性转化很少见,仅发生在0.16-2.0%的病例中,恶性转化的时间从8个月到26年不等。诱发颅内脑膜瘤恶性转化的因素包括高剂量辐射,手术压力,病毒感染,生长因子如血管内皮生长因子,以及染色体1p、6q、9q、10q、14q、17q和22q的许多与进展相关的变化。在我们的病例中,进行了三次手术和立体定向照射。然而,不能断定这些因素将非典型椎管内脑膜瘤转化为恶性肿瘤。
避免脑膜瘤复发的治疗
为避免复发,建议肉眼完全切除肿瘤,切除其硬脑膜附件,或肉眼完全切除,凝固其硬脑膜附件。18(报告显示,次全切除术的复发率明显高于全切除术。然而,在评估复发时,这些报告混淆了肿瘤的国际卫生组织等级。
颅内非典型脑膜瘤的复发率是国际卫生组织1级脑膜瘤的8倍。平均没有复发存活时间为66个月,1年没有复发率为92%,5年没有复发率为53%。当脑膜瘤累及并附着于脊髓时,如我们的病例,在不损伤脊髓的情况下,很难完全切除脑膜瘤。然而,基于上述研究和我们的病例过程,建议全切除以避免非典型脑膜瘤复发。
这是一例较为少见的椎管内脑膜瘤,从国际卫生组织2级转变为3级,伴有远处血行转移。为避免脑膜瘤复发和恶性转化,需要进行全切除。




