一、国际经鼻神经内镜技术的先行者:Sebastien Froelich教授
Sebastien Froelich教授是国际神经外科年轻一代杰出、具天赋的教授,是声明享誉国际的神经内镜手术专家,更是一个使用内镜手术仪器如“筷子”般熟练的天纵之才。他早年专注于神经内镜鼻内解剖学,在医学博士期间就曾多次获得大学颅底研究奖学金,是法国巴黎Lariboisiere大学较为杰出的年轻医学博士代表之一,如今还任职Lariboisiere大学医院神经外科教授兼主席。
Sebastien Froelich教授擅长神经内镜鼻内入路的颅底肿瘤切除,针对垂体瘤、脊索瘤、复杂脑肿瘤等采取神经内镜下微创手术,其高超的内镜下手法和显微外科技巧深刻印证了“天赋”的定义。由于其在颅底肿瘤手术及神经内镜手术中的贡献,他还受邀成为50多家医学院的课程主任和讲师,此外,他以作者或合著者身份在学术杂志及书籍上发表了60多篇文章。近几年,Froelich教授在国内外广泛开展海绵窦解剖学、神经内镜治疗脊索瘤、颅颈交界处的手术方法等重要讲座,供医学学者共同研究学习,在国内医生圈具有的声望。

图:2019WFNS大会之行
二、Froelich教授脊索瘤精彩演讲课题
为探索攻克颅脑疾病更新更好的疾病解决方案,促进国际间的神经外科技术互相提高和进步。Sebastien Froelich教授早年受到国内神经外科论坛邀请,向国内神经外科医生交流了《颅底及颅颈交界脊索瘤的手术治疗》精彩课题。
颅底脊索瘤通常属于硬膜外肿瘤,起源于中线斜坡区域,可能发生少见的向硬膜内延伸。软骨肉瘤则起源于颅底中线旁的胚胎间叶残余组织,位于蝶岩斜交界区,大多以颞枕交界处为中心。脊索瘤属于少见病变,约占颅内肿瘤不到1%。发病率只有百万分之一,是一种发生于颅底和脊柱的少见占位性病变,属于骨与软组织恶性肿瘤,肿瘤早期生长缓慢通常没有症状,这种肿瘤通常质硬、和骨质强力粘附在一起,侵犯重要的神经血管组织,难以全切,对手术的挑战较大。由于解剖结构复杂,诊断和手术往往都很困难,而且手术后较易复发,到目前也一直是神经外科一个“难题”。且脊索瘤还会发生远处转移,并出现局部症状,发生转移概率从4%至43%不等,主要转移到淋巴结、中轴骨、肺和皮肤。脊索瘤的病理上的高度恶性、生长上的高度浸润性和原发位置的复杂性,决定了脊索瘤手术难度之高。
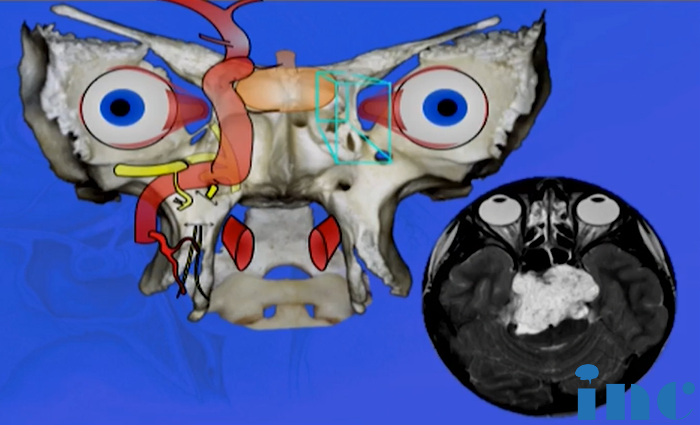
图:颅底及颅颈交界脊索瘤
三、Froelich教授所在医院脊索瘤临床治疗数据
Sebastien Froelich教授所任职的Lariboisiere医院也名不虚传,医院建立于1832年,位于法国巴黎。2017年Le Point 杂志发布的法国医院中,Lariboisiere医院在脑动脉瘤领域三,在鼻和鼻窦手术领域二。其神经外科以颅底手术闻名于世,其单独或联合使用全部前沿的方法及前沿设备,在法国与整个欧洲占有重要地位。
Lariboisiere大学医院神经外科截止2018年大约有260例脊索瘤患者,80%以上都是颅底和颅颈交界脊索瘤。有一个不同之处,就是Froelich教授等治疗的大多数患者在进入他们医院之前都在其他机构做过手术,且多数患者在到 Froelich教授医院之前都做过不完全的切除手术,这使手术治疗的切除更加困难。术后,除了之前已经做过放射治疗的那部分患者,会对大多数病患者使用质子射线疗法。患者中位生存期达到48.47 月 ( 4 years );无进展生存期:5年和10年分别达到44.4% ( + / -4 , 8% )、23.6% ( + / -5 , 9% );总生存期:5年和10年分别达到71.9% ( + / -4 . 2% )、52.9% ( + / -5.6% )。无论是无进展生存期PFS还是总生存期OS都与以往研究类似。
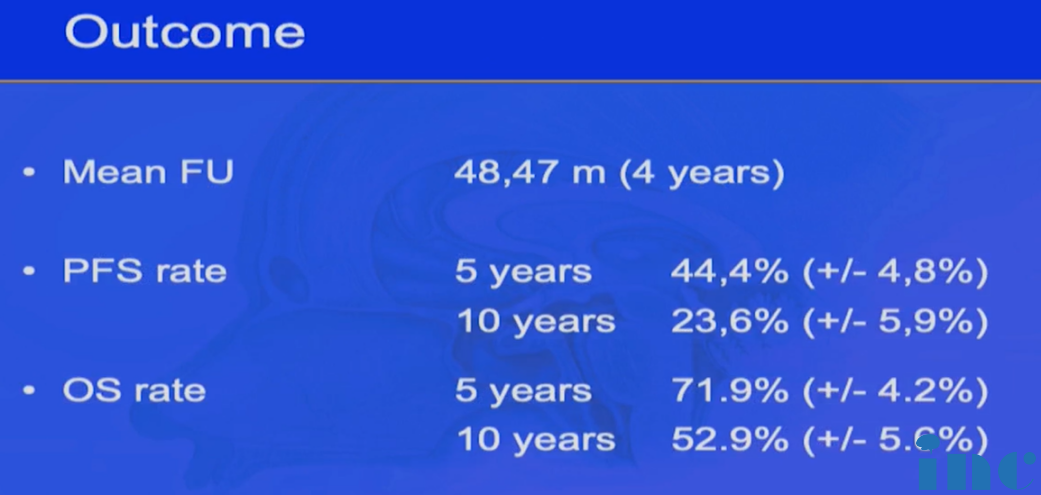
四、手术切除程度或是颅底脊索瘤较重要的预后因素
Froelich教授表示:我们已经证实,切除的范围对于患者来说是重要的。事实上,这可能是颅底脊索瘤较重要的预后因素。由于这类肿瘤具有很高的复发率,所以手术的目的就是肿瘤全切。但不幸的是有不到30%的患者可达到肿瘤全切。当患者出现症状时,大多数的脊索瘤已经很大(大于3-5cm),且常常包裹着周围多个结构,包括脑血管系统、颅神经和脑干。替代治疗方案是顺利地尽可能次全切除肿瘤,再结合术后按计划行放射治疗。国内外的多项脊索瘤研究显示,脊索瘤切除程度的高低和脊索瘤的生存率呈现高度正相关。因而,尽管手术困难,全国际的神经外科医生们都在致力于采用各种准确的显微手术技术、神经内镜技术达到较大水平地手术切除,尽可能地降低脊索瘤复发几率,延长生存周期。
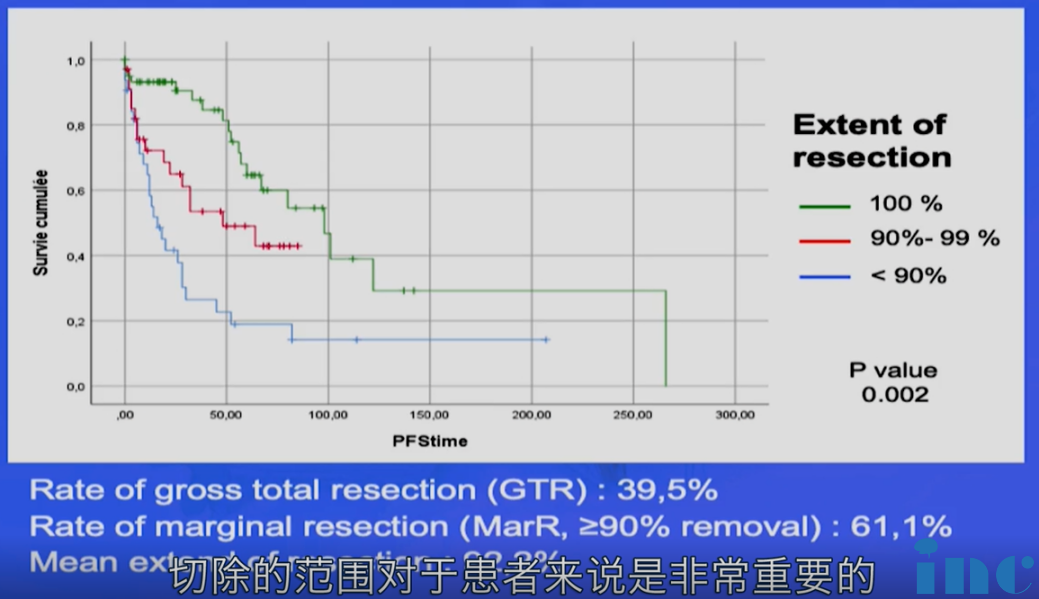
脊索瘤手术切除的三级标准
在美国癌症联合委员会/国际抗癌联盟(AmericanJoint Committee onCancer/Union forInternational Cancer Control,AJCC/UICC)对残留肿瘤分级的基础上,CF共识中提出了脊索瘤切除边缘的三级标准:
1、R0,显微镜下见≥1 mm的瘤周组织内无肿瘤;
2、Rl,仅显微镜下可见瘤周有肿瘤残留,范围<1mm,但肉眼观察无肿瘤残留表现;
3、R2,肉眼可见术区内肿瘤成块残留或散在残留。
对于颅底脊索瘤,达到Ro级切除其难度很大。如达到Ro级切除,预期5年没有复发生存率可>50%(IV级证据,B级)。
脊索瘤切除范围影响因素
·影响切除范围的因素有肿瘤是否有硬膜内的扩展以及重要血管包饶。当肿瘤向硬膜内转移时,可切除的范围就更低,切除会更困难和危险。血管包绕也很重要,如果是在基底动脉上,例如在颅内或进入海绵窦和ICA零点位置,完全切除是困难的。

·一开始治疗的影响也很重要,在此之前,如果患者接受了不完全的治疗,试图在这些患者身上取得一个好的结果并治愈患者几乎是不可能的。所以Froelich教授认为,对于脊索瘤来说一开始治疗选择一个合适的医疗中心至关重要。它会有专门的有经验的团队来治疗脊索瘤,并且可以从一开始就对患者进行妥善治疗,而不是一开始治疗失败后再重视。
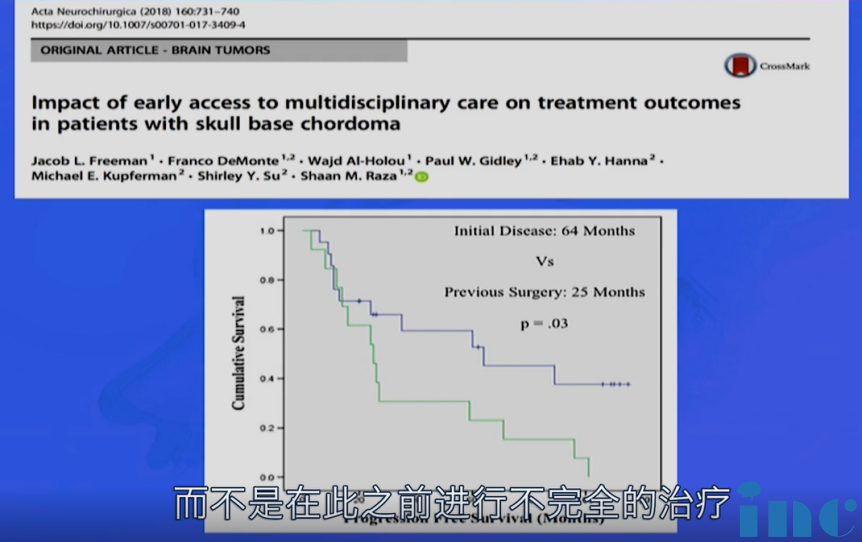
图:早期多学科治疗对脊索瘤患者的影响论文截图
·术前KPS评分也很重要,患者明白颅底脊索瘤的手术是一个大手术,并且质子射线疗法也可能在术后开展,所以如果病人在手术前身体就已经很虚弱,手术的结果通常不是很好。
·位置,颅颈交界脊索瘤(CCJ)的治疗比经典的颈椎脊索瘤更为复杂。由于颅颈交界区肿瘤位置复杂深在, 手术切除生长在该区域的颅底肿瘤比较困难,肿瘤可能侵袭周围骨性结构并压迫或包绕脑干、椎基底动脉及分支和多组颅神经,术后容易发生颅颈交界区不稳定以及严重的脑干和其他重要结构的损伤,造成肢体瘫痪、呼吸循环衰竭等手术风险较大。
INC法国Froelich教授脊索瘤成功案例一则:22岁脊索瘤女孩出国就医记




