垂体腺瘤是颅内常见肿瘤,多数病人预后良好,但有一部分肿瘤常常侵袭到周围结构,如硬膜、骨质(鞍底和斜坡)、海绵窦、鞍上、鞍旁、包绕颈内动脉等;生长迅速,对常规治疗产生抵抗性,手术不易全切,并多次复发,这部分肿瘤在临床上称之为侵袭性垂体腺瘤(IPA),占垂体腺瘤的6%~24%。在少见的情况下,它们会转移并被称为垂体癌。
▼垂体为颅脑内一椭圆形小体,位于大脑底部的蝶鞍内,重约0.5-0.6克,虽小却功能强大,可以分泌多种内分泌激素,参与正常生命活动,被称为人体“内分泌腺”之首。垂体位于蝶骨的垂体窝(蝶鞍),腺体前下方面向蝶窦,前上方面向视交叉,侧面面向海绵窦,并通过漏斗部(垂体柄)与下丘脑相连。

当出现哪些信号,需警惕垂体瘤呢?
临床上通常把垂体瘤分为两类:
一类不分泌激素,称为“无功能性垂体瘤”,瘤体体积增大会压迫正常的垂体组织引起功能障碍,若继续增大还会压迫周边组织(占位效应),导致头痛、视力下降、视野缺损等症状。一般在老年人较易被误诊为老花眼、白内障等眼病,但经眼科治疗后症状一般无好转。
另一类具有分泌激素的功能,过多的激素会对机体造成不良影响,例如生长激素腺瘤过度分泌生长激素,使患者外貌变形,骨关节增大而手足粗壮等;
泌乳素腺瘤分泌过量的泌乳素会造成女性月经周期不规律,甚至闭经,以及非哺乳期的异常乳汁分泌等,而男性患者较常出现性欲减退与性功能障碍;
促肾上腺皮质激素腺瘤分泌过量的促肾上腺皮质激素,使患者出现典型的满月脸、水牛背、痤疮、脱发等症状。因此垂体瘤虽小却危害大,需要高度警惕。
垂体瘤根据大小如何分类?
·微腺瘤(直径<10毫米,通常包含在垂体和鞍内,侵袭性较低);
·大腺瘤(直径≥10毫米,被鞍区边界包围,可扩张或侵袭性);
·较大腺瘤(直径≥40毫米,哑铃形,多叶状,或不对称延伸超出鞍区边界)。
侵袭性垂体瘤在影像上有哪些特点?
·向上侵犯鞍膈、视交叉、三脑室、下丘脑
→ATCH(促肾上腺皮质激素)腺瘤多见
·向鞍底侵犯蝶窦、斜坡,可向筛窦、鼻咽生长
→GH(生长激素)腺瘤多见
·向鞍旁侵犯海绵窦、硬膜、颈内动脉及分支被包绕
→PRL(泌乳素)腺瘤多见
·一般认为肿瘤浸润硬膜或海绵窦血管为具有侵袭性的金标准
CT:多见骨质损害
MRI:一般瘤体较大,容易出现坏死、囊变及出血导致T1及T2信号混杂,增强显示不均匀明显强化。

Aggressive Pituitary Tumors and Pituitary Carcinomas:From Pathology to Treatment.J Clin Endocrinol Metab.2023 Jul;108(7):1585–1601.
临床上体现垂体瘤生长特点的常用分级系统?
Knosp分级是较常用的系统之一,用于确定垂体大腺瘤侵犯海绵窦的可能性。
改良的Knosp分级:通过测量海绵窦冠状位MRI上垂体腺瘤与颈内动脉C4、C6段血管管径的连线,来判断垂体腺瘤与海绵窦的关系。
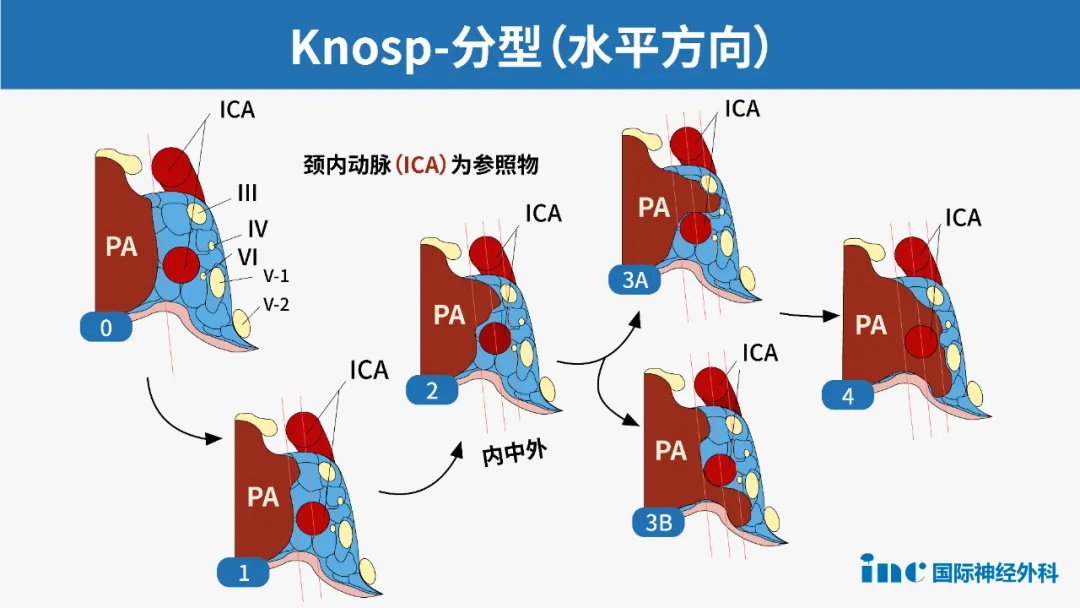
如上图,冠状位上通过颈内动脉内侧缘、中心、外侧缘作三条连线,通过评估垂体腺瘤与这三条线的关系做出分级分类。
0级:肿瘤位于内切线以内
1级:腺瘤超过内侧切线,但未超过正中连线(即所谓的“颈动脉”线)
2级:肿瘤延伸到正中线以外,但不超出外侧切线
3级:肿瘤向外侧延伸至外侧切线以外
3A:肿瘤向海绵窦上方延伸到外侧切线以外
3B:肿瘤向海绵窦上方延伸到外侧切线以外
4级:海绵窦内颈内动脉(ICA)完全被包绕
侵袭性垂体瘤该怎么治疗?
侵袭性垂体瘤的治疗选项包括(由病人数量多的垂体神经外科医生进行)手术、放疗、标准药物治疗功能性肿瘤,化疗和局部治疗。
手术的一步是建议管理侵袭性垂体肿瘤,并在考虑其他的治疗方法之前选择重复手术。手术应由具有丰富垂体手术经验的神经外科医生进行。

2018年1月《European Journal of Endocrinology》发布了欧洲内分泌协会授权的指南(European society of Endocrinology Clinical Practice Guidelines for the management of aggressive pituitary tumours and carcinomas)(DOI:10.1530/EJE-17-0796)。
在标准治疗方案失败后,ESE指南使用替莫唑胺单药治疗,并建议使用Stupp方案。
侵袭性垂体瘤经鼻手术还是开颅手术?
侵袭性呈侵袭性生长特点,常侵袭海绵窦等重要结构,采用传统手术切除困难。随着内镜神经外科的发展和新技术的应用,神经内镜经鼻蝶手术切除已成为其主要的治疗方式。
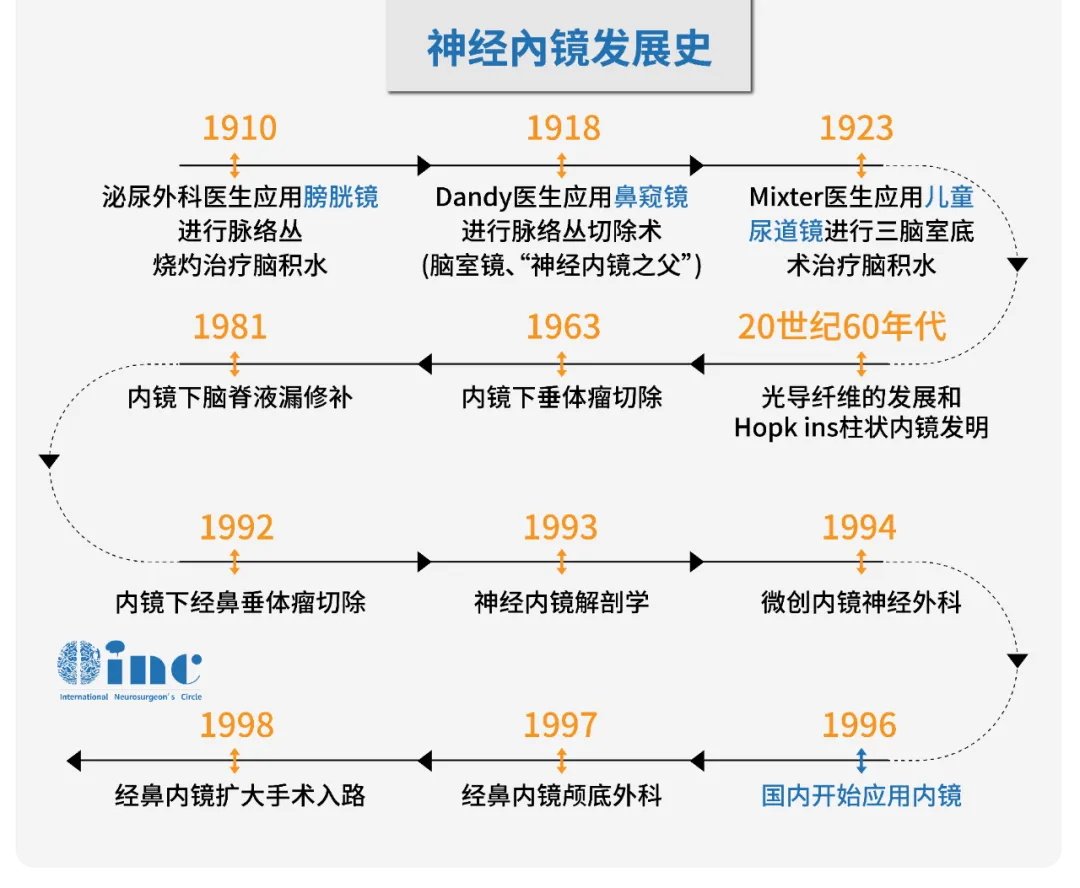
内镜手术其实也不是一个特别新的东西,国外从1963年开始进行内镜下垂体瘤切除,而国内从1996年开始应用内镜。
但内镜也是有适应症的,内镜也无法取代显微镜,都是各有各的优势,相互取长补短的。神经内镜和显微镜都只是工具,不是目的,应充分发挥它们各自的特点,达到治愈疾病、降低手术并发症及死亡率,继而提高患者的预后。
侵袭性垂体瘤手术难度在哪里?
侵袭性垂体瘤不止是体积大,大的肿瘤未必是侵袭性的。侵袭的含义是指肿瘤侵袭了正常的结构,比如侵袭了海绵窦,海绵窦里有很多纤维的结构,又有神经和血管,而且还都是比较重要的,这样就很难把其中的肿瘤切除干净同时还保留好这些神经和血管,如果侵袭到颅内也是同样的情况,肿瘤和脑组织没有清晰的边界,甚至完全包裹比较重要的血管,而且不止包绕一条。
另外,垂体柄上面紧接着的就是下丘脑,现在下丘脑的很多结构和功能我们现在还不是完全了解,尽管我们知道损伤了下丘脑可以引发尿崩、发烧等很多临床症状,但如何避免依然很难,下丘脑一旦损伤的死亡率是高的。
侵袭性垂体瘤影响手术效果和患者预后都有哪些因素?
1)下丘脑的功能,下丘脑功能保护的好坏与否,决定了患者能否生存下来;
2)垂体的功能,垂体柄及垂体功能保护的好坏与否决定了患者将来是否能够有很好的生活质量;
3)视力的保护,因为较大侵袭性垂体腺瘤有些时候包膜的颜色和受压迫的视神经的颜色是一样的,以及局部血运的影响容易造成视神经的损伤;
4)动眼神经的保护,因为动眼神经如果在术中被损伤了,术后一只眼睛的眼皮抬不起来,眼球内收运动受影响,这也是很影响患者生存质量的。所以这四方面是影响患者预后的主要因素。
5)“连同假包膜一同完整切除肿瘤”,操作中尽管肿瘤可能没有包膜,但不要超出肿瘤的界限,尽量找到假性的包膜,可以提高肿瘤的全切除率及生物学治愈率,且能减少术后复发率。
总结
侵袭性垂体瘤很难完全切除,究其原因是肿瘤往海绵窦内侵袭生长、损害海绵窦内侧壁、包裹颈内动脉,还有肿瘤本身的生物学行为上有侵袭的倾向,使得手术难度大大增加。虽然很多中心都能开展垂体腺瘤的手术,但对于侵袭性垂体瘤也经常遇到只切了一小部分肿瘤的患者,复发之后找到我们寻求再次手术。任何肿瘤的一开始手术都是较重要的,一开始如果不能全切的话,二次全切的机会就比较小或者残疾了……




