在20世纪40年代,国外学者就垂体腺瘤对这种复杂的肿瘤进行了描述,并报道了鞍上扩展大的患者术后死亡率为35%。近20年来,国际卫生组织(WHO)对垂体腺瘤的分类有三次更新,2004版、2017版、2022版,其命名也从垂体腺瘤(pituitary adenoma)正式进入了垂体神经内分泌肿瘤(pituitary neuroendocrine tumors,PitNETs)的时代。较大垂体腺瘤定义为在任何方向上较大直径大于4cm,或估计肿瘤体积大于或等于10cm³的肿瘤。较大垂体腺瘤占全部垂体腺瘤的5-15%,占全部颅内肿瘤的0.5%,较大垂体腺瘤常见的症状包括视觉障碍、内分泌功能障碍和由占位效应引起的神经压迫综合征。
由于较大垂体神经内分泌肿瘤(G-PitNETs)大小、侵袭性和鞍外延伸而继续表现出治疗上的挑战,经鼻蝶入路通常被认为是治疗垂体瘤的金标准,但较大垂体瘤的手术与较小肿瘤的手术有一些重要区别。即使在专门的三级护理中心,G-PitNET在一次手术后的全切除率也不到一半,而手术发病率和死亡率仍然很高。

为了优化和规范较大垂体瘤G-PitNETs的手术管理,欧洲神经外科学会(EANS)颅底委员会成员和该领域的一些国际专家组成的特别工作组就这些疑难肿瘤的手术管理制定了共识声明和建议——《Surgical management of giant pituitary neuroendocrine tumors:Meta-analysis and consensus statement on behalf of the EANS skull base section》(较大垂体神经内分泌肿瘤的外科治疗:代表EANS颅底部门的荟萃分析和共识声明),INC国际神经外科医生集团旗下国际神经外科顾问团(WANG)成员、国际神经外科联合会(WFNS)颅底手术委员会前主席、法国巴黎Lariboisiere医院神经外科主席福洛里希教授就是其中一员。
该研究综述对该主题进行了系统的文献综述和荟萃分析,2000年1月至2020年1月之间发表的文章,涉及1263名G-PitNETs患者。平均肿瘤直径为5.0±0.5厘米。50.5%的病例,肿瘤为Knosp级或4级或术中证实侵犯海绵窦。对于较大垂体神经内分泌肿瘤应该如何治疗?有哪些建议?一起往下看!
较大垂体瘤EANS颅底分会共识总结
病史、临床检查及内分泌检查
视觉问题是较常见的临床表现(90.1%),其次是57%的内分泌缺陷(图2,图3)。几乎三分之一的患者(27%)在诊断时患有完全的前垂体功能减退,而尿崩症少见(2%)(图3)。这些手术系列中有260例患者(260/1222,21%)有功能性肿瘤,而在79%的病例中检测到无功能性肿瘤。
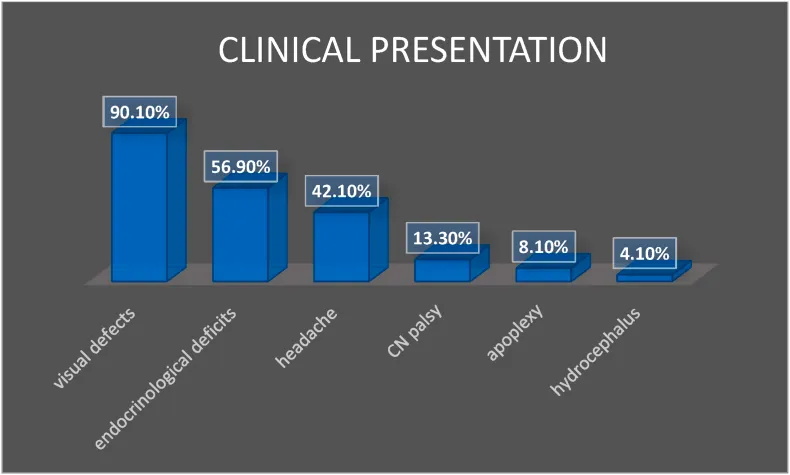
图2:较常见的临床表现是视觉缺陷,其次是前垂体功能减退和头痛症状。
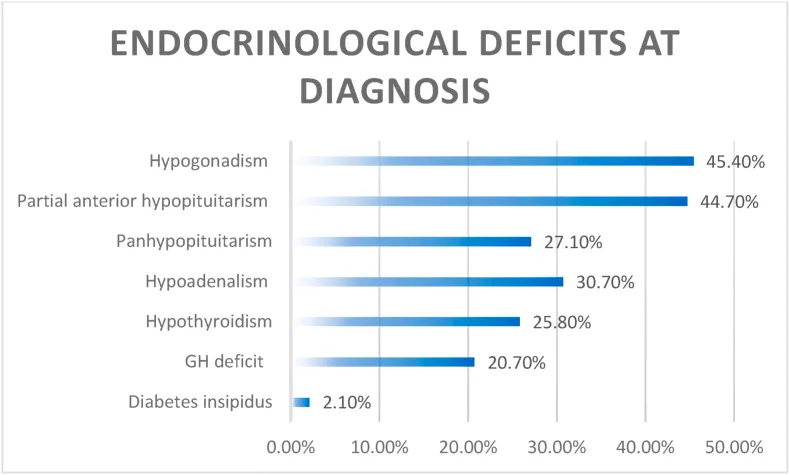
图3:详细说明了诊断时的内分泌缺陷。较常见的发现是性腺机能减退,而几乎三分之一的患者出现全垂体功能减退。尿崩症在诊断时较为少见。
手术技术
福教授等人分析了每项研究中使用的不同手术技术,分为:内镜经鼻入路(40.3%的病例使用)、显微镜下经鼻蝶入路(34%的病例使用)、经颅入路(18.7%的病例使用)和联合入路(7%的病例使用鼻内入路和经颅入路)。
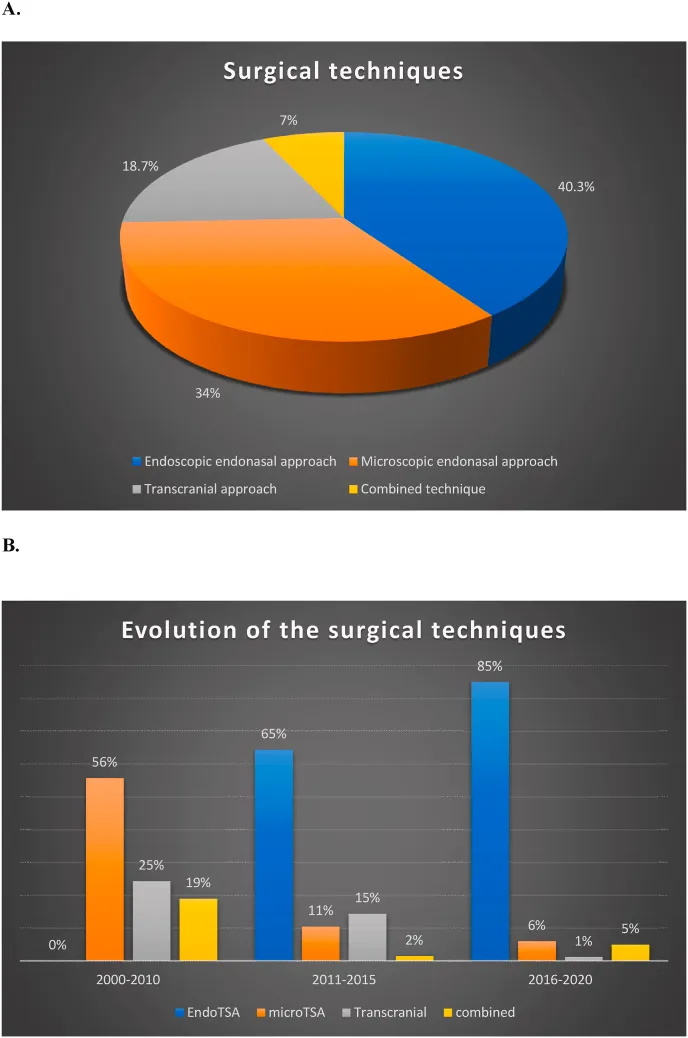
图4A:这里总结了论文中使用的不同外科技术。在1229例患者中,495例(40.3%)采用了内镜经鼻入路(EEA),418例采用了显微镜下经鼻蝶入路(34%),230例采用了经颅入路(18.7%),86例采用了联合入路(鼻内和经颅联合入路,7%)。图4B:总结了不同时期不同技术的时间演变。
在403例行EEA的患者中,荟萃分析技术显示33.8%(±3.9%)的患者实现了GTR全切肿瘤,而185例经显微蝶窦入路的患者中35.8%(±7.9%)实现了GTR全切肿瘤。54例患者经颅入路的GTR全切肿瘤为35.3%(±14.9%),45例患者联合入路的GTR全切肿瘤为41.1%(±12.1%)。
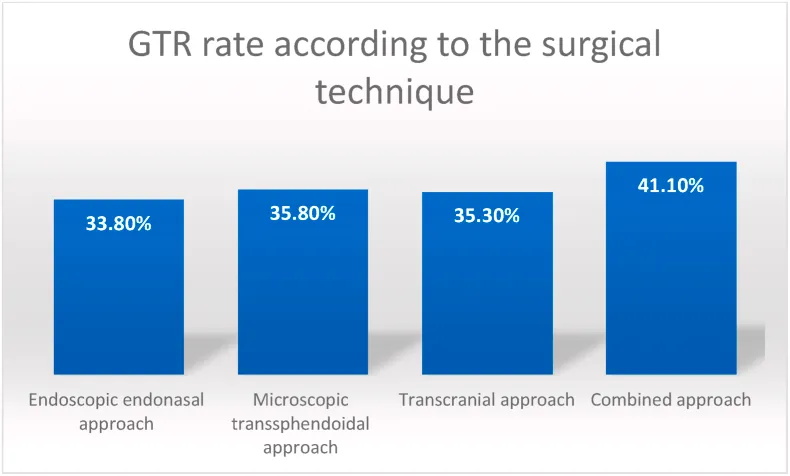
图5:不同手术技术方式肿瘤全切率(GTR)情况。
根据研究的数据分析,内分泌系统好转率为26.1%,不同的手术方式影响无明显差别。21%患者出现新的垂体前叶功能部分缺失,2.2%患者出现新的垂体前叶全功能低下。4.9%病例出现新的长期性尿崩症。75.5%患者术后视力好转(在视力和视野恢复方面),而3.1%患者出现视力恶化。中位随访时间为42.9个月(15.5-106.8个月)。
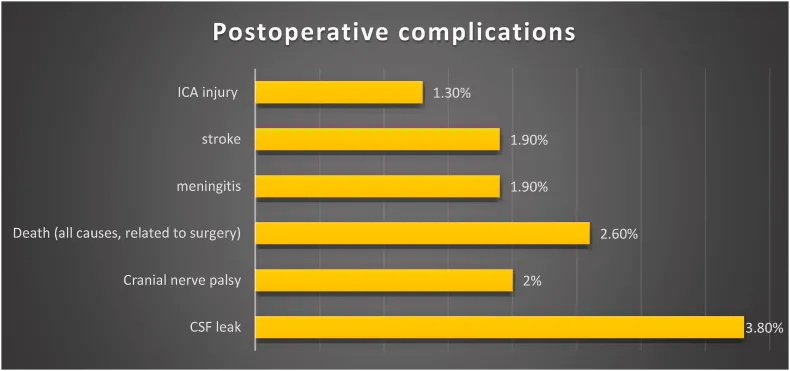
图9总结了较常见的术后并发症。较常见的并发症是脑脊液漏,这种情况很少见,只有不到4%的病例报告过。
在33%的病例中对生长中的残留或复发肿瘤进行了辅助放疗,在58%的病例中使用了辅助药物治疗以获得功能性肿瘤的生物缓解。10.4%的病例在然后一次随访时报告了肿瘤复发(CI:5.9%–14.8%),6%的病例进行了二次手术(3%–9%)。
外科手术办法
除了较大泌乳素瘤外,大多数GPitNETs都需要手术治疗来解除肿瘤对神经组织的压迫效应。它们通常与有限的GTR发生率相关,因此复发率较高,术后发病率和死亡率增加,总体长期预后较差。对于功能不全的GPitNETs,手术的目的应该是较大限度地切除肿瘤,以解除对视神经组织、垂体和垂体柄等的肿瘤压迫效应,同时维持生活质量。对于功能正常的GPitNETs,除了解除视神经的肿瘤压迫效应外,其目的是使激素分泌正常化,如果可能的话,恢复垂体的生理功能。手术入路方式应根据GPitNET的大小和范围、其结构、激素治疗的需要和患者特定的治疗目标来定制。
为了实现这些目标,在手术前应该解决一些问题,例如:
1.处理GPitNET时,鼻内入路是优选吗?
2.经颅手术的适应症是什么?
3.GPitNETs术后垂体卒中应如何处理?
处理G-PitNET时,鼻内入路是优选吗?
鼻内入路是G-pitnes较常用的入路。在福教授的荟萃分析中,包括过去20年发表的文章,74.3%的患者采用了鼻内入路;内镜手术占40.3%,显微镜下经蝶手术占34%。在这两种技术的切除率方面没有发现统计学上的差异。然而,在过去的几十年里,一些研究比较了内镜和显微经蝶窦技术在治疗PitNETs中的作用。就切除率而言,内镜技术与更好的结果相关,包括视觉和内分泌结果,主要是针对具有重要鞍上和鞍旁延伸的肿瘤。在2012年,Komotar等人进行了一项荟萃分析,包括478名肿瘤>30 mm的患者,报告了内镜组与显微镜组相比GTR的发生率更高(P<0.008)。
实际上,在鼻内入路和经颅入路的切除率方面没有发现统计学上的差异。不同系列报道的经蝶入路与经颅入路的选择可能是基于个体肿瘤的具体特征,以获得较佳切除率。除了手术入路和手术辅助手段外,影响手术结果的因素还有肿瘤的形状和鞍膈开口、多室延伸、超出颈内动脉的外侧硬膜内延伸、蛛网膜下腔被血管包裹的侵犯、海绵窦的侵犯和肿瘤的一致性。圆形、哑铃形和多分叶腺瘤分别与GTR率降低有关。多个隔室的存在是限制切除范围的重要因素并常伴有动脉包裹延伸至蛛网膜下腔。
除了经典的经蝶窦入路外,当肿瘤呈明显的鞍上延伸并有小蝶鞍时,可采用内镜下经鼻扩大入路。此外,当肿瘤出现额下延伸时,可以考虑扩大入路。
众所周知,海绵窦的侵犯是PitNETs实现GTR的一个限制因素,特别是当海绵窦的外侧部分延伸或颈动脉被包裹时。对较大病变的文献分析也证实了这一点。海绵窦内部分的肿瘤可以由经验丰富的外科医生通过内镜经海绵窦内入路来处理,特别是对于功能性肿瘤,即使在治疗方面对大面积的海绵内延伸部分进行切除的效率仍然存在争议。
全部这些因素应该在术前算法中一起考虑(图10)并且主要目标是进行较顺利的较大切除以避免术后并发症。
•我们建议在处理GPitNETs时将内镜鼻内入路作为优选。根据病变的范围、形态和预期的一致性,可以进行扩展入路。(C级)
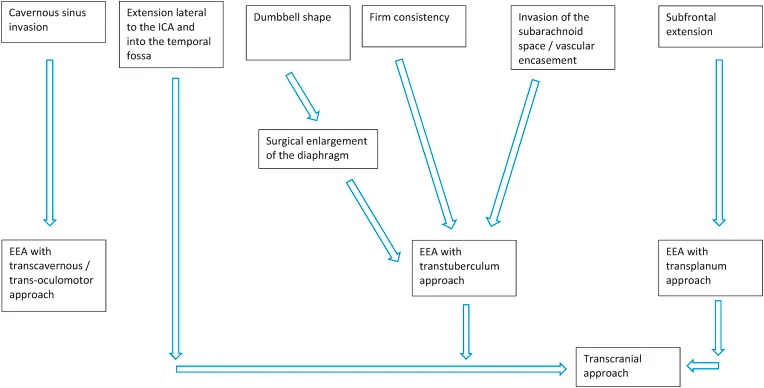
图10:G-PitNETs手术管理规则,基于选择较合适的手术方式所需要考虑的因素。
较大垂体瘤经颅手术的适应症是什么?
自内镜引入以来,经验的增加和技术的改进使得扩展内窥镜鼻内入路得到了更广泛的应用,甚至对于垂体肿瘤的三脑室和额下延伸,从而限制了经颅入路在特定病例中的使用。
然而,在一些独特的和精心选择的病例中,经颅技术仍然合适,它们可以用作单独的方法或与经蝶方法结合使用。选择较佳手术方法的灵活性至关重要,应考虑肿瘤的形态和范围、其侵袭性和一致性,以及实现手术治愈的可能性。
目前,经颅方法是0.5-4%垂体腺瘤病例的一种选择。
在工作组成员达成共识后,经颅治疗GPitNETs的适应症为:
-肿瘤向多室延伸,可能侵犯蛛网膜下腔并环绕Willis环动脉
-池部环绕视神经或动眼神经的肿瘤
-肿瘤侧向延伸至床突上颈内动脉并侵犯颞窝
-具有大的额下延伸的肿瘤
在某些情况下,如果肿瘤已经扩展了动眼神经三角(这是这些肿瘤实现这种横向扩展的共同途径),则在有经验的手中可以使用EEA处理向ICA横向扩展的肿瘤。
在一些特定病例中,可以采用鼻内和经颅联合方法,以结合两种方法的优势。根据病变的一致性,我们建议采用鼻内入路处理大部分病变,而经颅入路将处理扩展内镜鼻内入路无法到达的肿瘤部分。肿瘤延伸至海绵窦内侧并进入基底池并包裹神经血管结构时,可通过经颅颅底入路(如有需要,经海绵窦)切除,该入路应根据肿瘤的延伸范围进行调整。
•我们建议在选定的病例中使用经颅入路联合鼻内入路,即使用具有多室形态的GPitNETs、动脉和/或神经包裹的蛛网膜下腔侵犯和ICA侧向延伸至颞窝。(C级)
建议总结
•建议将GPitNETs定义为直径较大的肿瘤>40毫米,当患者有MRI检查禁忌症时,可使用CT检查。(C级)
•建议在三级医疗中心治疗具有更复杂和多小叶结构的G-PitNETs肿瘤,因为与较规整的圆形鞍上G-PitNETs相比,手术上更具挑战性。(C级)
•建议术前进行内分泌和眼科评估,以确定患者术前的激素和视力状况。(C级)
•建议在处理GPitNETs时将作为经鼻内镜手术入路作为优选,根据病变的范围、形态和预判的肿瘤质地,可以进行入路扩展。(C级)
•建议在一些特别的病例中使用经颅入路联合鼻内入路,如具有多室形态的GPitNETs、动脉和/或神经包裹、蛛网膜下腔侵犯、ICA颈内动脉被压迫侧向延伸至颞窝等情况。
•建议在经鼻入路手术的较大肿瘤有残余肿瘤时,优选开颅手术,是对于质地坚固的肿瘤。建议在具有丰富的内镜手术三级医院中心,可以通过囊外切除术进行扩大内镜手术。
INC复杂垂体瘤国际手术教授

德国巴特朗菲教授
擅长领域:擅长颅底、脑干病变、功能区、大脑小脑、脊髓等复杂位置的肿瘤性、血管性疾病的手术治疗,擅长颅底、脑干等复杂区域病变的肿瘤切除术、神经吻合术等,脑干病变成功手术病例上千台,以高超的手术技术不损伤神经功能且全切病变。

法国福洛里希教授
擅长领域:擅长神经内镜鼻内入路的颅底肿瘤切除,针对听神经瘤、垂体瘤、脊索瘤、颅咽管瘤等复杂脑肿瘤等采取神经内镜下颅内高难度位置的微创手术。其的内镜手术“筷子”操作方式不止提高了肿瘤的切除率,更是使肿瘤患者有了更好的预后效果。

美国William T.Couldwell教授
擅长领域:擅长岩斜区、后颅窝等复杂位置脑膜瘤以及颅底神经肿瘤、垂体肿瘤、颅咽管瘤、癫痫和脑血管神经外科等的外科治疗。拥有海量的脑膜瘤成功手术切除及良好预后病例。




