目录
引言
松果体区海绵状血管瘤综述
松果体区海绵状血管瘤临床表现
松果体区海绵状血管瘤的外科治疗
·三大手术入路
·两个成功案例
·手术操作技巧
松果体区海绵状血管瘤治疗四大争议
结论
引言:尽管松果体肿瘤早期出现在1717年,但松果体区的手术尝试直到200年后才出现。神经外科之父哈维·库欣(Harvey Cushing)曾经指出:“就我个人而言,我从未成功地将松果体区域的肿瘤暴露得足够好,从而有自信尝试切除它。”他仅为缓解症状而进行松果体区域手术,可见松果体区肿瘤手术难度之高。松果体区肿瘤的治疗仍然是神经外科医师面临的挑战之一。
松果体的神秘性,解剖结构的复杂性,以及该区域外科手术方法的独特性,吸引了几代神经外科医生。随着显微外科技术、影像学、麻醉和重症监护医学的发展导致了松果体区肿瘤治疗目标和方法的转变。目前在经验丰富、技术高超的神经外科医生手中已经取得了令人满意的临床结果。
脑海绵状血管瘤(CMs),也称为海绵状血管畸形,是一种轮廓清晰、增生性、低流量的血管异常,由一种异质薄壁血管团块组成。虽然一度被认为是少见的,但目前脑海绵状血管瘤大概占颅内血管畸形的5-16%,是二大常见的导致出血的脑血管畸形。CCM有家族性和散发性两种形式,多数的CCM是偶发性,其特点是孤立的单个病变。然而,高达30%的散发性病例和高达84%的家族性病例是多发性的。
家族性CCM具有常染色体显性遗传的特点,往往出现3个基因CCM1、CCM2和CCM3其中的一个突变。无论哪种情况,根据出血部位的不同,可表现为相应的神经功能障碍,通常表现为癫痫发作或头痛。出血的风险尚未确定,尽管无症状的少量出血是一种常见特征,无论是在病变本身还是在病变周围的有限区域。与其他血管病变(如动静脉畸形)相比,严重或危及生命的出血发生率较低。然而,后颅窝的位置,特别是脑干,已经被证明比大脑其他区域有更高的出血风险;这也会导致病情恶化。
发生在松果体内的脑海绵状血管瘤是少见的,在文献中只有很少的病例。然而,位于松果体区及附近的脑海绵状血管瘤通常起源于中脑背侧和/或丘脑枕部。有时,它们可以模拟其他病变,如(松果体细胞瘤、松果体母细胞瘤、生殖细胞瘤或囊肿,是在影像学研究中表现为出血或钙化时。考虑到其相对少见且位置深,这些病变一直是神经外科医生面临的挑战。
即使松果体区已经从无法手术到手术成为其一线治疗方案,加上海绵状血管瘤不同的病理特性,很多松果体区海绵状血管瘤患者常常发出这样的疑问,松果体区海绵状血管瘤该如何治疗?手术难度大可以放疗吗?什么情况下需得手术?又该如何顺利手术?手术后可以痊愈吗?你们有治疗好的案例吗?……
下文中,来自INC国际神经外科医生集团、现任国际神经外科联合会WFNS教育委员会主席、德国INI国际神经学研究所神经外科教授Helmut Bertalanffy(巴特朗菲)在2020松果体区病变专著《Pineal Region Lesions-Management Strategies and Controversial Issues》中Cavernous Malformations of the Pineal Region: Overview, Management, and Controversies针对松果体区肿瘤如何治疗展开了详细的论述,主要包括临床症状、管理策略、手术入路和治疗争议。

德国Helmut Bertalanffy (巴特朗菲) 教授
INC国际神经外科顾问团(WANG)的重要成员
国际神经外科联合会(WFNS)教育委员会主席
德国INI国际神经外科研究所神经外科教授、血管神经外科主任
国际神外杂志《Neurosurgical Review》(影响因子2.53)主编
临床表现
大多数脑海绵状血管瘤在很长一段时间内保持无症状。根据相关文献,常见的症状为进行性头痛,从轻到重,通常在诊断前几个月发病。突发性和严重的头痛通常是明显出血和中脑水管(Sylvianaqueduct)阻塞的结果。出血的风险在某些因素的存在下增加,如位置深入、怀孕、高龄或个人既往出血史。再出血率可高达30%,是脑干海绵状血管瘤。急性梗阻性脑积水引起的颅内压(ICP)升高可引起恶心、呕吐、嗜睡、意识混乱和视乳头水肿。由于松果体区脑海绵状血管瘤涉及顶盖,视觉障碍,如复视、视力模糊、向上凝视麻痹或Parinaud综合征也经常出现。
丘脑痛,被定义为一种难以治疗且令人痛苦的中风后身体对侧疼痛,也出现在少数病例中。松果体卒中被描述为松果体内急性出血后的一系列定义不清的症状。因此,由于缺乏症状特异性,松果体区海绵状血管瘤引起的任何出血都可以被视为中风。少数松果体区海绵状血管瘤表现为内分泌异常,如尿崩症、血清激素异常和闭经等。
松果体区海绵状血管瘤的非手术治疗
松果体区海绵状血管瘤的治疗原则上与其他部位海绵状血管瘤的治疗相同。不阻塞中脑水管的、小的无症状病变可以通过简单的观察来处理。轻微的止痛药可能会引起头痛。对于有症状的脑海绵状血管瘤,手术切除是优选方法。一些作者支持立体定向放射外科(SRS),但这种方法在预防未来出血方面似乎效率较低。只有完全的手术切除才能长期性地消除相应病变随后出血的风险,并可能控制其他症状。
保守:当采用保守策略时,每1-2年进行一次MRI扫描。应特别注意近期出血、海绵状血管瘤生长或侧脑室扩大。如果其中任何一种情况明显,可能需要进行手术干预。如果患者无法进行手术,可先行脑室腹腔分流术(VPS)或三脑室脑池造瘘术(VCS)缓解ICP增加的症状。
药物治疗:脑海绵状血管瘤的药物治疗相当有限,仅在头痛或癫痫发作的情况下缓解症状。随着人们对脑海绵状血管瘤发病机制的日益理解,以及从动物模型和体外研究中获得的某些知识,一系列药物已被用于人类临床试验。有前途的药物包括他汀类药物、坦普尔和维生素D、舒林酸、法舒地尔,以及抗血管生成和抗炎药。尽管人们对在人体临床试验中检测各种药物抱有热情,但症状病例的稀缺使这种治疗前景有些艰难。
放疗:脑海绵状血管瘤进行立体定向放射外科(SRS)虽然有争议,但一些研究人员将其推广为一种有吸引力的手术替代品,用于被认为不适合手术的患者或被认为无法触及的病变。几位研究人员表示,SRS降低了2年后的再出血率。然而,巴特朗菲教授认为没有明确的证据支持这种说法。此外,这种治疗方式具有辐射诱发发病的风险,甚至有充分证据表明可能发生新发病变。家族性脑海绵状血管瘤或静脉畸形患者需要谨慎。
根据脑海绵状血管瘤自然史中的出血时间聚集理论(Barker等的研究结果显示,再出血的风险在初次出血事件后短期内增加,但2-3年后再出血率将由每月2.1%降至0.8%,这种现象被称为“时间聚集”),将导致在初期发作后的前2年内再出血率更高,随后下降。因此,SRS后出血减少可能与这种现象重叠。SRS在脑海绵状细胞瘤中的实际长期效果尚未得到合适证明。因此,巴特朗菲教授认为SRS不能被视为脑海绵状血管瘤的一线治疗,因为它不能降低甚至消除出血风险。
松果体区海绵状血管瘤的外科治疗
巴特朗菲教授强调显微外科切除术是脑海绵状血管瘤的治疗选择,目的是完全切除病变,而不损伤周围神经组织。一方面,成功的外科手术不仅消除了任何进一步出血的风险,而且根据病变的位置,可以达到80%的患者癫痫发作的控制。然而,它也是危险的治疗方法,有可能导致严重和长期性的神经功能缺陷,甚至死亡。对于松果体区海绵状血管瘤,手术指征取决于症状的存在、严重程度和发展;进一步出血的风险概率;既往出血发作次数;存在梗阻性脑积水;甚至根据病人自己的喜好。
INC巴特朗菲教授在华为疑难脑瘤患者示范手术
根据Muzumdar等人的说法,1961年文献中一次描述了通过手术治疗的松果体区海绵状血管瘤;病变仅部分切除,患者在反复蛛网膜下腔出血后死亡。之后,只有少量的手术病例被报道。
幕下小脑上入路(SCIT)
幕下小脑上(SCIT)入路广泛应用于松果体区手术,是一种顺利、快速、易于应用的方法,可以很好地显示解剖部位。这也是一个几乎无创伤的入路,减少脑回缩和手术操作,从而降低神经血管损伤的风险。采用坐姿或半坐姿进行手术,患者头前屈并用三钉头架固定,前倾30°,背部略有后凸。这使得小脑幕处于水平位置,便于定位。皮肤切口在正中线(有时是旁正中线),自枕外隆突至C2附近位置。使用单较电凝器有助于分离枕下肌肉,以允许适当的骨暴露。开颅术是在使用可弯曲的剥离器小心地将硬脑膜从骨中剥离后进行的,同时避免对横窦的损伤。理想的开口应该将硬脑膜暴露到横窦下方约3cm和上方约1cm。
需要注意的是,麻醉师进行双侧颈静脉压迫有助于识别横窦的小病变,是避免空气栓塞的重要方法。利用坐位,打开四叠体池或环池并释放大量的脑脊液(CSF),小脑在重力作用下向下移动,从而减少牵开器进入松果体区域的机会。根据局部静脉类型,可以使用左侧或右侧丘脑旁入路。一旦暴露中脑背侧区域,需确定松果体区域海绵状血管瘤位置,然后进行病灶切除。以下两则成功案例均由巴特朗菲教授主刀:
案例报告1:松果体区海绵状血管瘤困扰7年,如何一台手术解决问题?
37岁女性受到松果体区的海绵状血管瘤困扰7年,但该病灶至今仍未得到治疗。在过去几年随访中,发现血管瘤大小逐渐增加。此外,患者逐渐出现左侧身体感觉障碍,包括面部、平衡失调和轻微构音障碍。术前T2w磁共振成像(MRI)轴向(a)和矢状平面(b)显示典型的海绵状血管瘤,直径15mm,位于中脑上部和丘脑右侧丘脑。
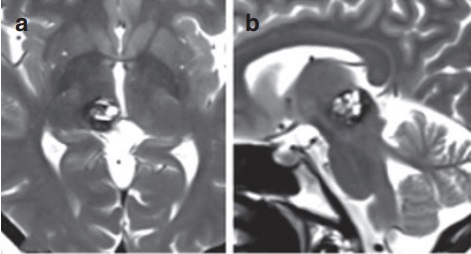
术前MRI影像
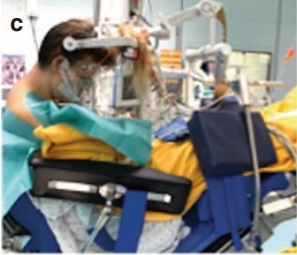
手术体位:患者在半坐位接受手术,上半身和头部前屈,双腿抬高至心脏水平(c)。
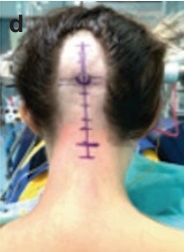
皮肤切口:在皮肤上标记中线枕骨/枕下皮肤切口(d)。
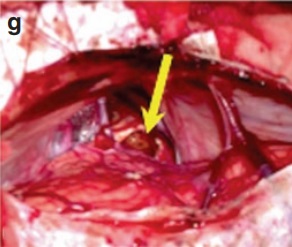
术中情况:在术中照片(g)上可以看到手术区域。通过幕下小脑上入路暴露病变。尽管小脑下降,但桥接小脑蚓部的静脉在硬膜内阶段结束前保持完整。在切除腔内没有可见海绵状血管瘤的残留部分(箭头)。
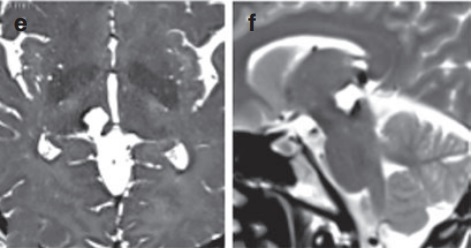
手术切除率:轴向(e)和矢状T2wMRI(f)记录了海绵状血管瘤的完全切除。
术后MRI影像
术后情况:术后无额外神经功能缺损,10天后出院,临床状况良好(h)

案例报告2:14岁女孩突发癫痫,松果体区海绵状血管瘤术后重拾笑容
这个14岁的女孩从3岁开始就经常出现不明原因的失神发作。手术前两个月,患者突然出现持续癫痫状态,需要紧急治疗,并开始进一步诊断。磁共振成像(MRI)显示出出血性顶盖病变梗塞性脑积水。立即进行内镜下三脑室造瘘术后,患者未出现其他并发症,也没有额外的癫痫发作发生。术前T2w轴位(a)和矢状位(b)MRI显示出出血性占位性顶盖病变。
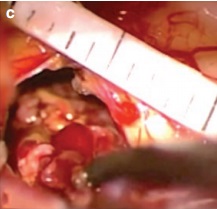
经幕下小脑上入路入路手术暴露,发现病变为典型的海绵状血管瘤,且伴有新鲜的病灶内出血(c)。
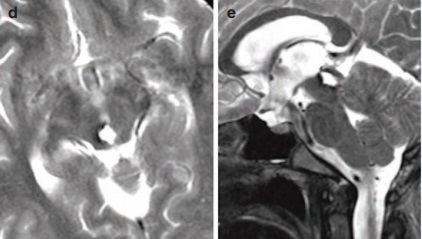
术后MRI显示该血管畸形被完全切除(d和e)。
术后,患者术后神经系统完好,微笑如初,回归学业。

枕部经天幕入路(OTT)
另一种常用的入路是枕部经天幕(OTT)入路,即所谓的Poppen入路。与幕下小脑上入路相比,优势在于提供了一个广泛的暴露的优势,主要在于对切迹后间隙底壁、滑车神经暴露范围更大,尚可显示同侧的环池内结构包括颞叶后部、PCA的P2a和P2p段。然而,这一入路具有明显的缺点,1、深静脉系统直接位于通往肿瘤的路径上;2、对侧的四叠体显露略有限;3、暴露三脑室后壁常需切除部分胼胝体压部;4、对枕叶的牵拉。这妨碍了对某些病变进行完整的手术切除,也有可能导致严重的神经血管损伤。然而,一些作者更喜欢这种方法,因为暴露范围更广,病人体位不太费力,而且对外科医生来说操作更舒适。
枕部经天幕入路选择性地用于起源于小脑中央前裂、天幕切迹后部的空间和相关毗邻结构的肿瘤。如果深静脉向后和向尾部移位,这一入路是有帮助的。占据松果体区多个空隙的肿瘤以及向丘脑后部、侧脑室、颞叶内侧和胼胝体上方延伸的是很好的适应症。
枕部纵裂经胼胝体入路入路(OITC)
三种也是更不常使用的方法是枕部纵裂经胼胝体入路,它伴随着更高的发病率,因此不如前面提到的方法理想。这一手术入路利用顶枕交界处的纵裂这一天然通路。坐姿和俯卧姿势都同样有利。我们倾向于对该入路进行修改,而不需要分离胼胝体压部后,即枕半球间小脑上方幕下联合入路。
手术操作技巧
一旦松果体区域暴露,通过上述任何一种入路都可以进入海绵状血管瘤,就可以开始适当的病灶切除术。一些海绵状血管瘤容易出现在中脑或丘脑的实质表面,其他海绵状血管瘤可能位于更深层的轴内。在后一种情况下,中脑或丘脑表面可能表现出明显正常的外观。这无疑使选择进入脑干或丘脑的切入点变得更加困难。在血管瘤或血肿接近表面的地方进行有限的软脑膜开口手术。
在显微镜下,使用显微仪器将海绵状海绵状瘤从邻近的组织中仔细切开。为了尽量减少对正常神经血管结构的损害,双较凝血器通常设置为低电流强度。保留病变周围的胶质假性包膜有利于维持手术平面的顺利。为了减少不必要的牵回和损伤的风险,应避免该区域的整块切除。我们建议使用显微仪器进行分段切除,在切除假性包膜时要谨慎,以免手术侵入正常脑组织。如果在手术过程中遇到静脉畸形的任何部分,保留它们以避免静脉梗死。
在某些情况下,可以只处理由松果体区海绵状血管瘤阻塞中脑水管造成的脑积水。为此,有多种可用方法,包括暂时脑脊液释放(脑室置管引流-EVD)、脑室腹腔分流术(VPS)和三脑室脑池造瘘术(VCS)。在Feletti等人的病例报告中,他们在进行VCS时未触及脑导水管的海绵状血管瘤。患者术后过程顺利,神经功能恢复良好。如果考虑采用直观的方法减轻ICP及其梗阻性脑积水引起的症状,进行这些操作时应谨慎。
显然,即使是带有高压阀的VPS也存在这种现象的风险,使得ICP阈值不确定。在这种情况下,在脑脊液分流后尽早切除松果体CM似乎更有利。此外,由于这些病变在组织学上是良性的,而且预计在完全切除后不会复发,因此在病变切除后可以合适地避免脑脊液分流手术。
松果体区海绵状血管瘤治疗四大争议
关于松果体区海绵状血管瘤的主要争议问题是临床治疗和手术策略。
争议一:无症状到底需不需要手术?
由于无症状的CMs通常选择观察,而且考虑到该区域不易进入,偶然发现的病变是通过每年一次的重复MRI扫描进行随访。出现轻度或中等强度头痛,在影像学检查中无明显出血和无颅内压升高迹象时,也应使用轻度止痛药保守治疗。如果没有较高的出血可能性(既往中风、多发CMs、动脉压升高),我们不建议手术移除病变。
争议二:脑海绵状血管瘤可以放疗吗?
SRS是一种非侵入性手术,据称可以减少海绵状血管瘤出血的机会。客观地看,根据我们自己对几个病人的观察,它的结果不如手术切除,因为这种方法既没有切除病变,也没有完全消除出血的风险。某些作者和中心可能会经常选择这种治疗策略,因为其并发症少,死亡率低,特别是对于无法进行手术的患者。由于松果体区域的手术可达性较低,对于一些医生来说,它可能成为一个诱人的选择,特别是如果近期没有出血或病变扩张的迹象。如果出现急性脑积水,单独使用这种方法就不合适了。SRS也不适用于无症状海绵状血管瘤或家族性病例。巴教授不用放射外科治疗脑海绵状血管瘤,因为他们没有足够的证据证明该方法对这些血管畸形的合适性。
争议三:松果体区海绵状血管瘤出血的脑积水治疗选择
另一个有争议的话题是对松果体区海绵状血管瘤出血的脑积水的治疗。VPS和VCS之间的选择已经被广泛讨论;然而,这两种方法都不是明显的优越选择。虽然VPS的短期成功率较高,接近全切,但其术后感染和过度引流的风险较高,而且VPS通过过度引流,可能引发二次出血发作,使患者的神经系统预后恶化。另外,急性脑积水可以通过手术前放置EVD进行治疗。而VCS则需要适当的设备和培训。选择取决于经验、偏好和可用性。无论采用何种方法,梗塞性脑积水的治疗应尽早开始,以避免长期性缺陷甚至死亡。
争议四:手术入路之争
在手术技术上,手术入路应短,可适当暴露病灶及区域血管,同时尽量减少脑内回缩的需要。根据巴教授的经验,幕下小脑上(SCIT)入路可能是通用的。枕部经天幕(OTT)入路以及小脑上/枕部经小脑联合入路。幕上纵裂入路是一种替代方法,但很少使用。入路的选择取决于患者的解剖特征,以及出血的存在、大小和确切位置。无论采用何种方法,合适消除再出血风险的方法是将病变整体切除。
结论
松果体区海绵状血管瘤是少见的,可能保持临床静默、无症状或出现非特异性症状。明确的影像学诊断是通过MRI扫描;然而,非对比CT扫描在紧急情况下是有价值的。急性脑积水应在病灶清除前处理,无论是通过EVD还是VCS。完全的手术切除,通过幕下小脑上入路,确保疾病的可更好和后续出血的预防。巴特朗菲教授表示:其管理策略,在过去的三十年不断完善,在松果体区脑海绵状血管瘤中取得了出色的临床效果。
参考资料:Pineal Region Lesions-Management Strategies and Controversial Issues




