桥小脑角脑膜瘤占桥小脑角区肿瘤的6-15%。它们的特点是肿瘤位置深、手术范围窄、靠近脑干、多对(XI)脑神经。目前,手术治疗是大型桥小脑角脑膜瘤的优选治疗方法,而小型桥小脑角脑膜瘤通常采用立体定向放射治疗、药物治疗和实验治疗。近年来,许多研究发现立体定向放射治疗存在肿瘤控制率低、治疗后脑水肿、组织粘连等局限性,阻碍了进一步的治疗。因此,越来越多的小型桥小脑角脑膜瘤患者开始转向手术治疗。
桥小脑脚区脑膜瘤成功案例
2021年6月21日,在INC国际神经外科医生集团上海办公室,INC德国巴特朗菲教授对5月国内手术示范的部分患者进行了二次视频回访,下图中的孟女士即是其中之一。从视频回访中可以看出,孟女士术后恢复状态很好,无面瘫,原有听力正常,能与教授正常沟通。教授看过孟女士的术后影像,表示她脑内的脑膜瘤已经得到顺利全切,面神经功能和听力得到保留,她可以像正常人一样生活。

术后1个月INC巴教授对孟女士视频随访,她恢复地很好,无面瘫,原有听力正常
对于因为右侧听神经瘤,已经没有了右耳听力的孟女士来说,这是二次脑部手术了,所面临的风险更大,手术难度更高,对左侧听神经和面神经的保留有更高的期望。但经INC巴教授手术后,不仅肿瘤得到了全切,且一家人较害怕的面瘫、听力丧失的情况并没有发生,这样可以如常工作生活,也不必为未全切肿瘤担心的容易继续生长,也不需要后续放疗辅助,这个结果对他们来说是皆大欢喜。一家人对INC巴教授感激日常,他们庆幸自己当初选择了相信,也是这一次手术后,孟女士对生活以及身边的每个人都分外感恩,每一天的生命她都格外珍惜。
讨论
手术或立体定向放射治疗的选择取决于患者的一般情况和肿瘤的性质。大多数桥小脑角脑膜瘤属于良性肿瘤。桥小脑角脑膜瘤的手术效果一直令人满意,术后症状恶化和肿瘤增大的发生率均低于其他神经系统肿瘤。然而,脑干和小脑的压迫是桥小脑角脑膜瘤的常见原因,特别是在桥小脑角脑膜瘤患者中,高颅内压可导致脑疝和急性脑积水。无论是完全切除还是部分切除都可以降低并发症的风险。因此,手术是大型桥小脑角脑膜瘤患者的较佳选择。对于小型桥小脑角脑膜瘤,立体定向放射治疗,包括伽玛刀、射波刀和其他类型的直线加速器,是举世公认的优选。随着医学治疗的发展和MRI的普及,小体积或无症状期的桥小脑角脑膜瘤的早期诊断成为可能。早期诊断和治疗大大好转了桥小脑角脑膜瘤的预后,同时也给小型桥小脑角脑膜瘤手术和立体定向放射治疗带来了选择上的困惑。考虑到立体定向放射治疗后脑组织的水肿和粘连阻碍了进一步的手术,越来越多的研究支持早期手术治疗。
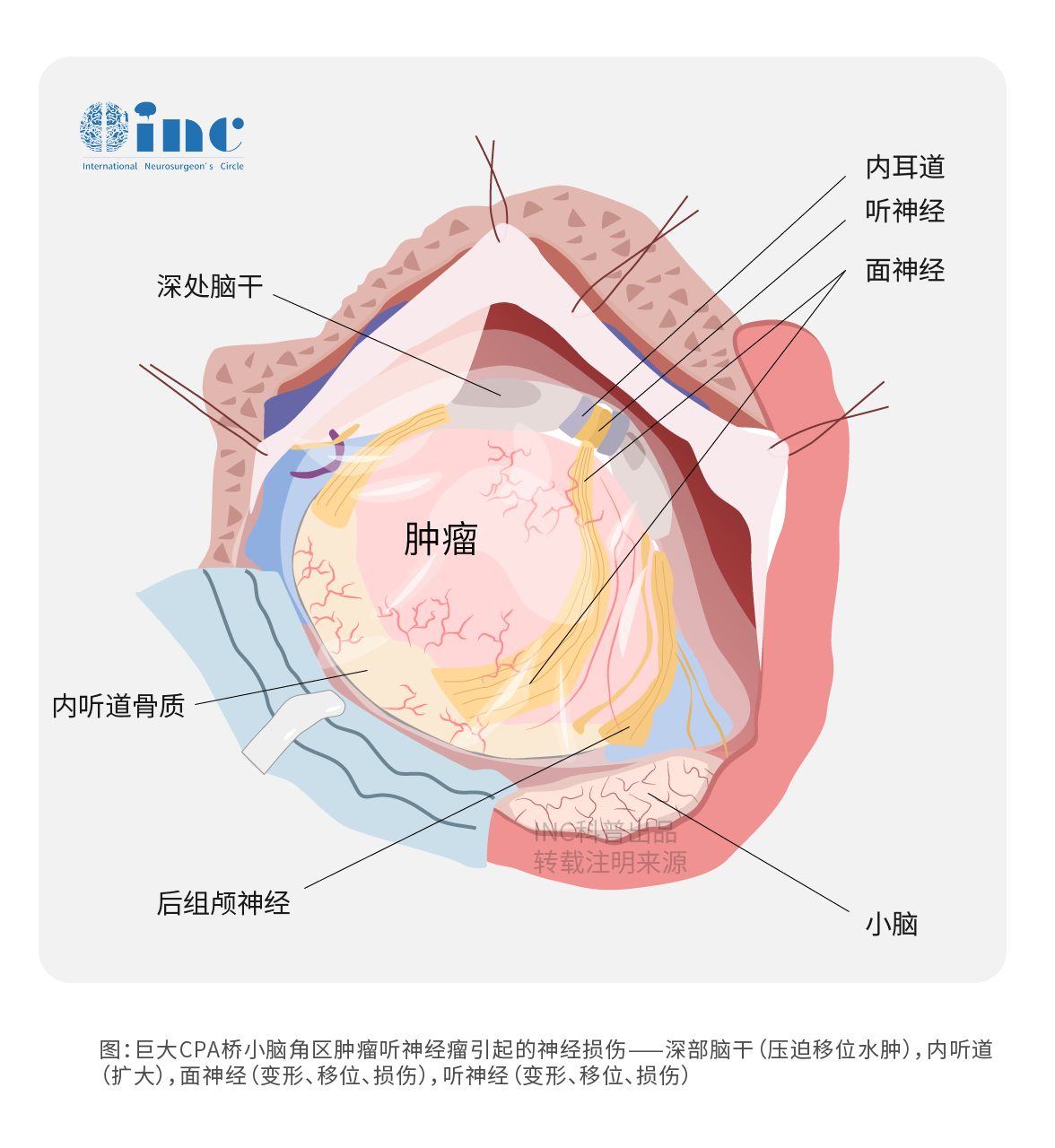
在缓解术前症状方面,手术组的症状恶化率与放疗组相似甚至更低。与立体定向放射治疗相比,手术治疗有时可以在缓解术前症状方面取得更好的效果。周围脑组织水肿是立体定向放射治疗的常见副作用。脑组织肿胀会加重神经的紧张和压迫,这是立体定向放射治疗后症状加重的原因。为了减少神经损伤和缓解症状恶化,操作者需要在手术过程中小心保护脑组织、神经和血管。与常规桥小脑角脑膜瘤相比,小型桥小脑角脑膜瘤手术需要更多的神经和血管保护,整个手术过程中的神经电生理监测至关重要,这有助于降低手术组的症状恶化率。小型桥小脑角脑膜瘤较常见的临床表现是面神经和听神经的功能缺陷。因此,保护面神经和听神经是手术的关键。不同类型的桥小脑角脑膜瘤会将面神经和听神经推到不同的位置。因此,小型桥小脑角脑膜瘤手术的一步是定位面神经和听神经。前部肿瘤一般会将面听神经推向外侧或外侧下侧。后部肿瘤一般会将面神经和听神经推到内侧或内侧下侧。中间肿瘤一般垂直推动面听神经。由于肿瘤的压迫,面神经和听神经常被拉长,变细变色。
手术过程中,术者在将肿瘤与面神经、听神经分离时,需要坚持锐利分离。面部、听觉神经和小脑的牵拉应较小化。面、听神经周围的营养血管应尽可能保留。虽然手术后面神经和听神经在解剖学上得以保留,但许多患者仍然存在神经功能的丧失,这可能是由于肿瘤的侵袭性生长、术中牵引和电凝引起的热传导损伤。合适的术中神经电生理监测可以及时定位面神经和听神经,减轻神经元损伤,从而提高神经功能保存率。
在控制肿瘤进展方面,手术组的肿瘤复发率与放疗组的肿瘤增大率相似甚至更低。与立体定向放射治疗相比,手术治疗能更好地控制肿瘤的发展。立体定向放射治疗,主要指伽玛刀和射波刀,通过杀死肿瘤细胞来控制肿瘤进展。立体定向放射治疗的靶点一般位于肿瘤中心,其剂量随着远离肿瘤中心而降低。虽然近年来出现了外周剂量增强技术,但肿瘤边界灭活不完全的问题仍然存在,这也导致放疗组肿瘤增大率的增加。对于小型桥小脑角脑膜瘤的手术治疗,肿瘤的全切除、硬脑膜附着和颅骨是防止肿瘤复发的关键。在手术原理上,手术者需要在肿瘤切除后切除硬脊膜附件和颅骨,以达到Simpson I级,当硬脊膜附件和颅骨切除不完全时,电凝对于降低肿瘤复发的可能性和达到Simpson II级是必不可少的。随着射频激光手术刀和其他显微器械的发展,硬膜附着和颅骨切除的手术治疗越来越规范化。小型桥小脑角脑膜瘤的整体肿瘤切除率在上升,肿瘤复发率在逐年下降。
许多放射治疗研究报道,桥小脑角脑膜瘤的复发与肿瘤的病理有关。WHO II级脑膜瘤比WHO I级脑膜瘤更容易复发,这与高侵袭性生长的特点有关。然而,立体定向放射治疗不能获得肿瘤组织来直接检查肿瘤的病理。因此,经放射治疗的桥小脑角脑膜瘤的分级大多是根据影像学检查推断的,具有不确定性。与立体定向放射治疗相反,手术可以直接获取肿瘤组织进行病理检查,并通过确切的病理检查结果指导进一步治疗。在本研究中,WHO级和Simpson级是术后肿瘤复发的危险因素。因此,接受手术的WHO II级或Simpson级患者需要在早期接受进一步治疗,而不是等待肿瘤复发。这也是手术组复发率略低于放疗组肿瘤增大率的原因。
在进一步治疗方面,手术组的进一步治疗率与放疗组相似,甚至更低。因此,与立体定向放射治疗相比,接受手术治疗的患者接受进一步治疗的可能性较低。在Kyung等人的研究中,受试者是患有小型桥小脑角脑膜瘤的无症状患者。缺乏症状或症状相对较轻会降低患者对治疗的主观愿望,这可能是Kyung等人的进一步治疗率低于手术组的原因。在放疗组中,选择进一步放疗的患者数量和转向手术的患者数量之间没有差异。在手术组中,有1名患者(0.6%)进行了二次切除,12名患者(7.4%)在随访期间接受了立体定向放射治疗。手术组患者进一步放射治疗的原因是肿瘤的高侵袭性和硬脑膜和颅骨的不完全治疗。与其他脑膜瘤类似,立体定向放射治疗小型桥小脑角脑膜瘤更有可能成为术后控制肿瘤进展的辅助治疗手段。
手术并发症主要包括面神经、听神经、三叉神经、颅后神经功能障碍以及脑积水。面瘫、面部麻木、听力下降会严重影响患者术后的生活质量。后脑神经受损的症状,如声音嘶哑、构音障碍、咳嗽反射减弱等,明显影响患者术后的预后。由于肿瘤体积小,并发症,如脑积水和脑出血,在小脑桥脑角脑膜瘤患者中很少见。
结论
与立体定向放射治疗相比,手术治疗桥小脑角脑膜瘤在缓解术前症状和控制肿瘤进展方面有时会取得更好的效果。在进一步的治疗方面,相对于立体定向放射治疗的不确定性,手术治疗可以获得确切的病理检查结果来指导进一步的治疗。与大型肿瘤相似,小型桥小脑角脑膜瘤应优选手术治疗,而立体定向放射治疗、药物治疗和实验治疗更适合作为手术治疗的补充。




