脑瘤,开颅,还是不开颅,这是个问题!
患者颤抖着问:“医生...我脑子里...长了个肿瘤...怎么办?”
医生斩钉截铁:“必须手术!”
患者声音发紧:“是...是要开颅吗?”
医生目光如炬:“对!开颅!”
患者瞬间崩溃:“难道...就没有不开颅的办法吗?!”
——这样的灵魂拷问,常常上演!那么问题来了:面对脑瘤,我们真的别无选择,必须“打开天窗”吗?
01. 不开颅,全切脊索瘤,无任何鼻腔不适,福教授是如何做到的?
65岁男士本,因展神经麻痹!眼睑下垂、斜视、眼外直肌瘫痪——检查揪出罕见巨大斜坡脊索瘤!转诊至福教授所在医院,经检查发现肿瘤已侵袭寰枢椎、岩尖、下斜坡及右枕髁,病情复杂凶险!
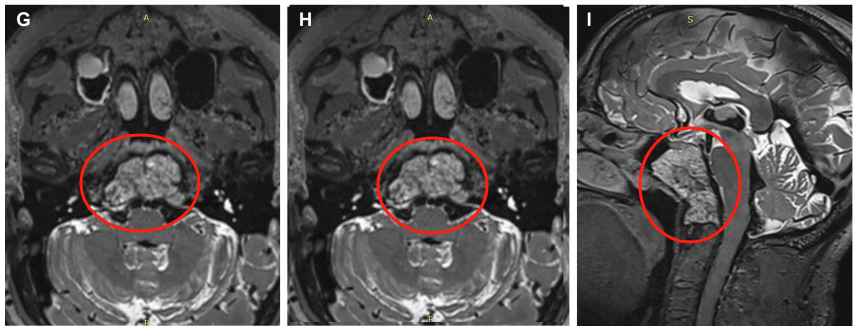
▼术前MRI显示一个大的斜坡脊索瘤延伸到蝶窦,寰枢椎、岩尖、下斜坡和右枕髁。
福教授主要手术过程:
使用“筷子技术”神经内镜手术,从右侧蝶窦水平到鼻后孔垂直切开鼻腔粘膜,部分分离鼻腔粘膜,打开蝶窦。
▼单鼻孔经鼻内镜手术操作示意图
为什么推荐“筷子技术”?
内镜经鼻入路具有显著的入路相关的发病率,保持过去经常被低估的鼻腔生活质量是颅底神经外科医生的下一个挑战,即使全切除仍然必须是脊索瘤手术的主要目标。为了提高生活质量,近年来,除了有针对性的入路外,我们更倾向于单鼻孔“筷子技术”,用于中线脊索瘤,允许外科医生在狭窄的通道内工作,并减少与入路和血管化鼻中隔皮瓣相关的发病率。

- 识别、定位斜坡旁两侧颈内动脉ICA,并磨除斜坡骨质以暴露脊索瘤下侧面。
- 然后使用角度为30°、45°和70°的内镜切除肿瘤。
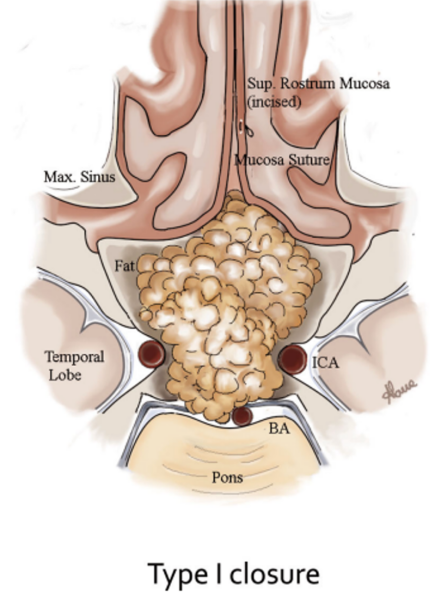
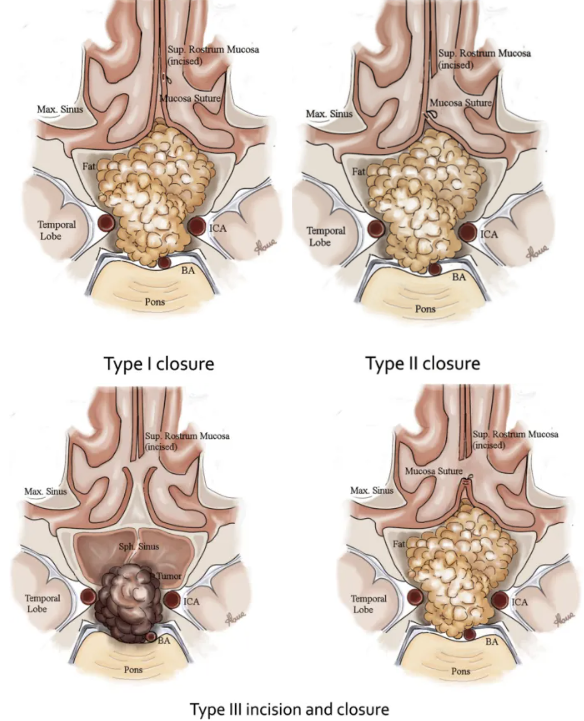
- 肿瘤切除后,切除蝶窦粘膜,将脂肪放置于肿瘤腔内和蝶窦内。然后缝合切口(I型)。
▼福教授团队提出的EEA手术颅底重建鼻粘膜修复技术:I型缝合技术。
在I型中,鼻粘膜在鼻窦的右侧或左侧切开,并用连续缝合。
定位识别蝶窦口,用补片填充,并用纤维胶覆盖。
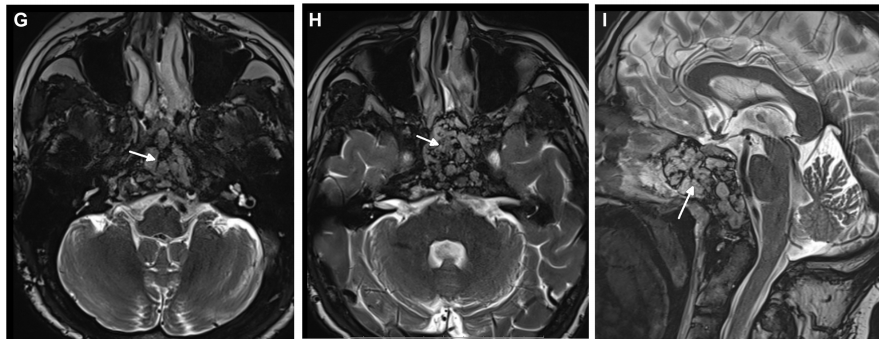
术后MRI证实肿瘤完全切除,无脑水肿和脑出血。术后2月随访,内镜检查没有发现结痂,患者也没有抱怨任何鼻腔不适。
▼术后MRI证实肿瘤完全切除,显示用于术后残腔重建填充的脂肪(白色箭头表示脂肪移植)。
02. 脑脊液漏从50%降至10%!福教授的技术“新”在哪?

“一定要意识到脑脊液漏对患者的危害,这可能导致脑膜炎。我们必须关注任何一种手术的弊端,内镜方法不是适用于所有的手术。我们不应该为了个人成就而贸然接受挑战,因为这对患者来说却不是好事,我们必须小心。”
福教授团队所提出的颅底重建策略本质上是将经颅入路皮肤切开和切口缝合的经典概念应用于经鼻内镜手术中,为此,他提出了三种不同类型的缝合技术,并根据肿瘤生长的不同位置和解剖结构进行针对性的应用。
多年来,福教授的这项前沿技术,甚至可以称之为“艺术”的手术技巧,可以显著降低脑脊液漏的风险和术后的死亡率。“在我们的临床实践中,脊索瘤经鼻内镜手术的脑脊液漏发生率仍然很高,约为 50% 。最近几年,我们取得了进步,把这个概率下降到了 10% 左右。但脑脊液漏仍是主要缺点之一。”
内镜鼻内颅底重建技术随着时间的推移而改进,使得脑脊液渗漏总体呈下降趋势。此外,福教授团队还观察到,术中采用 Cavallo 等人描述的 3F 技术(Fat,Flap,Flash)也能使脑脊液漏发生率从 21.1% 下降至 11.3% 。
福教授所创新的这一技术代表了传统重建技术的一种替代方法,随着手术设备和术中可视化器械的进一步发展,它可能成为未来颅底肿瘤切除和颅底重建的一种有价值的策略。
03. 脊索瘤,开颅还是经鼻内镜?如何选择?
脊索瘤属于罕见病变,约占颅内肿瘤不到1%。发病率只有百万分之一,是一种发生于颅底和脊柱的罕见占位性病变,属于骨与软组织恶性肿瘤,肿瘤早期生长缓慢通常没有症状,这种肿瘤通常质硬、和骨质强力粘附在一起,侵犯重要的神经血管组织,难以全切,对手术的挑战极大。
由于解剖结构复杂,诊断和手术往往都很困难,而且手术后极易复发,到目前也一直是神经外科一个“难题”。且脊索瘤还会发生远处转移,并出现局部症状,发生转移概率从4%至43%不等,主要转移到淋巴结、中轴骨、肺和皮肤。脊索瘤的病理上的高度恶性、生长上的高度浸润性和原发位置的复杂性,决定了脊索瘤手术难度之高。
由于这类肿瘤具有很高的复发率,所以手术的目的就是肿瘤全切。但不幸的是仅有不到30%的患者可达到肿瘤全切。当患者出现症状时,大多数的脊索瘤已经很大(大于3-5cm),且常常包裹着周围多个结构,包括脑血管系统、颅神经和脑干。替代治疗方案是安全地尽可能次全切除肿瘤,再结合术后按计划行放射治疗。
国内外的多项脊索瘤研究显示,脊索瘤切除程度的高低和脊索瘤的生存率呈现高度正相关。因而,尽管手术困难,全世界的神经外科医生们都在致力于采用各种精准的显微手术技术、神经内镜技术达到极大程度地手术切除,尽可能地降低脊索瘤复发几率,延长生存周期。
开颅手术、内镜经鼻入路、“双镜联合",29年间的手术理念如何演变?
肿瘤的完全切除被认为是脊索瘤预后中的关键因素。然而,在确保患者生活质量的前提下,就颅底脊索瘤手术中如何实现较佳切除范围一题,学界仍存在分歧。许多开颅手术入路均可达到斜坡区域,但它们大多需要在关键的神经血管结构之间和周围进行操作以抵达病变,这可能解释了开颅手术与内镜经鼻入路相比术后神经功能缺损率更高。与许多其他医院一样,福教授所在医院神经外科在21世纪初期引入了内镜经鼻入路,主要针对位于上斜坡和中斜坡的脊索瘤。
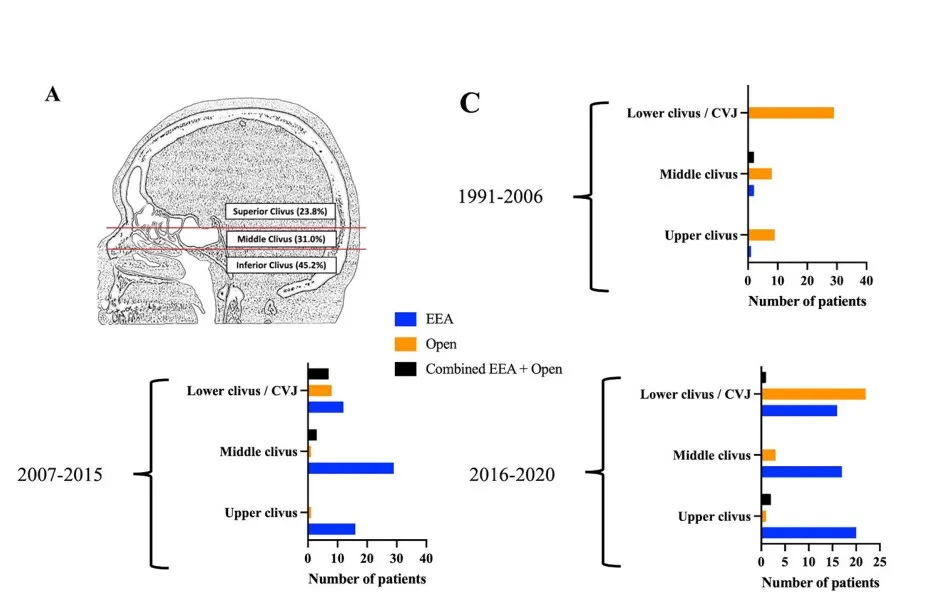
下图呈现了29年来斜坡及颅颈交界区脊索瘤的分类及手术入路的演变。
三个不同时期(1991-2006年、2007-2015年、2016-2020年)手术入路的演变过程。在最近两个时期,内镜经鼻入路成为治疗上斜坡和中斜坡脊索瘤的较好方法。而对于位于下斜坡或颅颈交界区的脊索瘤,自2016年起,开颅手术成为了主要的手术方式。当然,具体案例还需具体分析。
口子小、不开颅就是微创手术?
并非如此。切口大小、是否开颅不是判断“微创”的依据,“全切肿瘤、不伤神经、不留后遗症”才是真正的微创。
脑瘤手术最关键的三点:
- 手术入路是否通畅?
- 对正常神经损伤大不大?
- 肿瘤是否能全切?
如果仅为了切口小而牺牲神经组织,又无法实现肿瘤全切,就失去了“微创”的意义。
经鼻内镜手术而言,无异于在鼻腔内“大动干戈”,一番激烈的“打斗”之后,肿瘤可能已经被成功移除出去,下一步该做什么?有人说下一步就可以缝合伤口了,这样手术就算顺利完成。然而,在经鼻内镜手术中却远不止这么简单。
经鼻内镜手术虽然体表不见切口,但“废墟”都被掩埋在鼻腔内,导致术后难逃两大长期并发症:鼻窦损伤和脑脊液漏。之所以会给患者带来如此大的痛苦,很大程度上在于术中没有进行“战后重建”:切除过程中损伤了过多的正常脑组织,且没有对暴露的神经血管结构进行适当的重建。
“鼻腔的结构,内镜术前是什么样子,手术后也应该维持原样!”
为此,INC国际颅底手术大咖 Sebastien Froelich(福教授)提出了一种创新性、针对性的内镜手术技术和颅底重建策略:鼻粘膜缝合技术。不仅将脊索瘤术后脑脊液漏的发生率从 50% 降至 10%,更成为了传统重建技术的替代方法。

“我们尽力缝合切口,缝合3个切口大约需要45分钟,但这花费的时间对患者而言是值得的,可以降低脑脊液漏的风险和术后的死亡率。”




