儿童颅底肿瘤是外科治疗的难点,由于其颅底解剖和发育结构不同于成人,肿瘤可根据儿童的年龄、病变位置及疾病病理特征呈现出不同的复杂表现形式。近年来,鼻内镜下颅底手术不断发展,为外科治疗儿童颅底肿瘤提供了有力的技术基础。这种手术方式无需开颅,经鼻入路可通过鼻腔自然通道直接到达肿瘤本身,可避免牵拉脑组织,同时可减少损伤肿瘤周围重要结构的风险。但如果操作不当,仍存在术后存在脑脊液漏、感染等并发症,且对于肿瘤主体位于外侧时存在暴露不良、切除不全等缺点。内窥镜只是一个工具,它对于某些适应症来说是好的,但不是对全部情况都合适。一些情况下可能需要神经内镜联合显微镜手术治疗。
同时,儿童鼻内镜手术为何比成人难?经鼻内镜手术(EES)在成人患者中成功使用后,从20世纪80年代开始应用于儿童患者中。时至今日,在进行经鼻内镜手术时,是对于儿童患者,技术和解剖方面的挑战仍然不断进步和发展。因为鼻腔通道的原因,越小的孩子,通道越窄,经鼻手术难度越大。这是为什么?
本身低体重的儿童内镜手术难度大,儿童鼻内空间和结构更小,福教授采用了单鼻孔手术,这些都大大增加了手术的难度。儿童鼻窦结构独特的发育特点,儿童鼻孔小,蝶窦气化程度低,鼻腔内操作空间狭小,限制了操作的自由度,所以对医生内镜下的操作要求更高,对低龄儿童进行这样的术式存在较大难度和风险,不仅临床案例少,且文献大宗病例报道也较少。
为孩子进行这一微创手术,挑战着实不小!
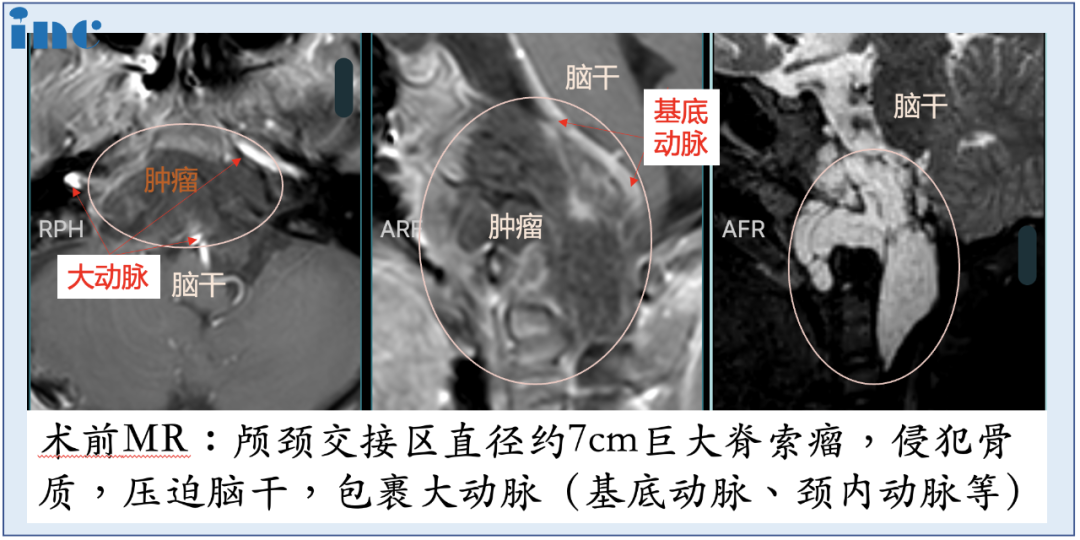
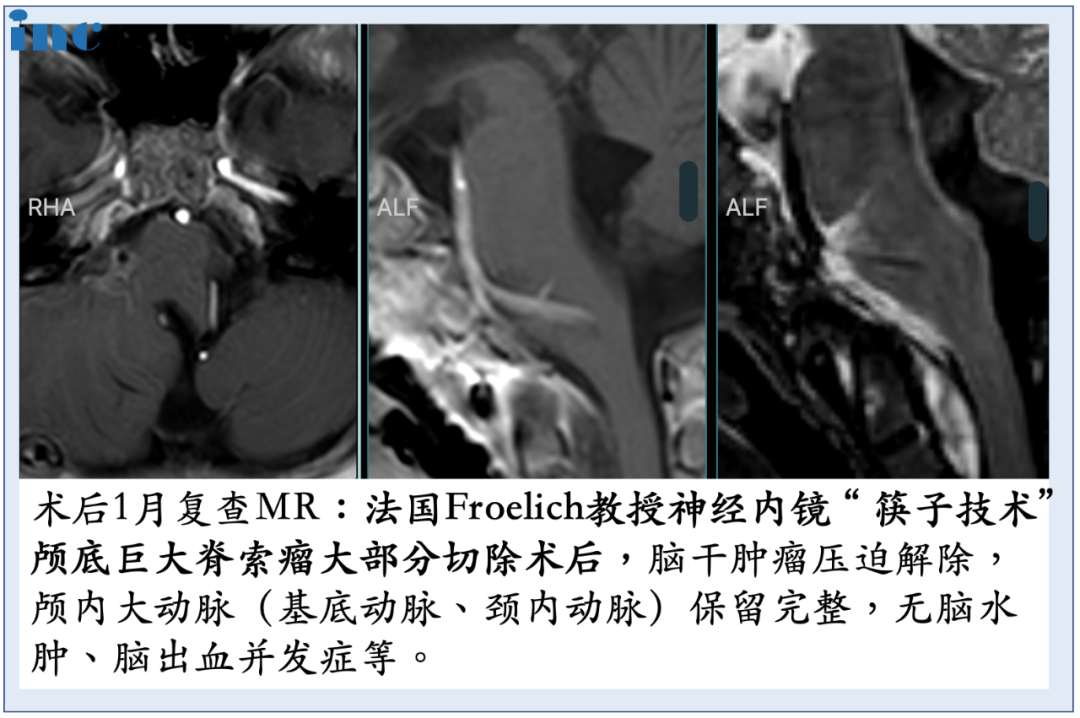
6岁幼龄儿童,18kg,7公分较大肿瘤,这么小体重患儿全身只有1500ml左右的血液含量,再一次手术难度较大,危险系数较高。手术中10%(150ml)的出血量,林林可能就会休克;出血量达到20%,就会危及生命。如何解决这个困境?Froelich教授决定进行单鼻孔入路神经内镜手术,采用多种角度镜,运用“筷子技术”,用仅仅8mm的创口,切除了直径达50mm的肿瘤。在减少出血点的同时,将手术风险尽可能降到较低。术中,年幼的林林鼻内空间很小,实行单鼻孔入路手术难度较大。
福教授主刀,在苏州独墅湖医院麻醉手术科与多学科的通力合作下,手术全程患儿生命体征平稳,这场较其复杂的脊索瘤切除手术顺利完成,达到术前评估预期。术后,宁宁在麻醉手术科的护送下顺利转入重症监护室,并顺利拔除气管导管,恢复良好,神经功能取得明显好转。次全切肿瘤,术后2天转出ICU,无任何新增并发症。
儿童鼻窦及颅底发育特点
儿童的鼻窦气化和颅底结构是呈年龄依赖式增长和发育,术者需对儿童鼻窦、颅底的胚胎发育和解剖结构熟悉了解和认识。筛窦在出生时已发育完全,上颌窦在2-4岁时完全气化,而蝶窦在成年后会进一步气化。在很多内镜下经鼻颅底肿瘤切除术中,蝶窦是进入颅底的关键和重要,因此掌握蝶窦的气化规律必要。蝶窦的发育始于胚胎期的4个月,鼻囊后部的鼻腔黏膜发生折叠,形成一个袋样腔。Scuderi等一项较早的研究表明蝶窦于2岁时开始气化,一直到青春期。近期有研究提出,蝶窦腔气化是随着儿童年龄增长由前下-前上方向进行。蝶窦腔气化较早出现于蝶骨前下壁,至6-7岁时,全部前壁都已完全气化,随后气化向蝶骨底壁发展,接着到达蝶骨平台和鞍区前壁。10岁后可见蝶窦向蝶骨体后部、斜坡气化。6-13岁儿童中,大多数呈现为鞍型蝶窦,其特征是蝶窦腔向鞍内气化但不越过鞍背。相较于鼻窦的发育,颅底的发育过程更为复杂。颅底的发育始于胚胎期的4周,它的大小、形状与大脑系统发育密切相关。因此,儿童颅底内镜手术中有几点特别需要引起重视:①蝶窦发育情况、气化程度及毗邻等对于入路的选择、蝶窦切开的部位、范围、方向及术中关键结构的保护等至关重要,对手术的进程及顺利性也产生了很大的影响,值得引起重视;②不同的发育阶段解剖结构会有所不同。当出现先天性疾病或结构发育异常时,也会扭曲解剖标志。
为何儿童鼻孔如此小?
福洛里希教授选择单鼻孔进行手术?
颅底肿瘤位置较深,解剖关系复杂,为了更好地实施鼻内镜下颅底手术,术中肿瘤视野地充分暴露对手术来说重要。
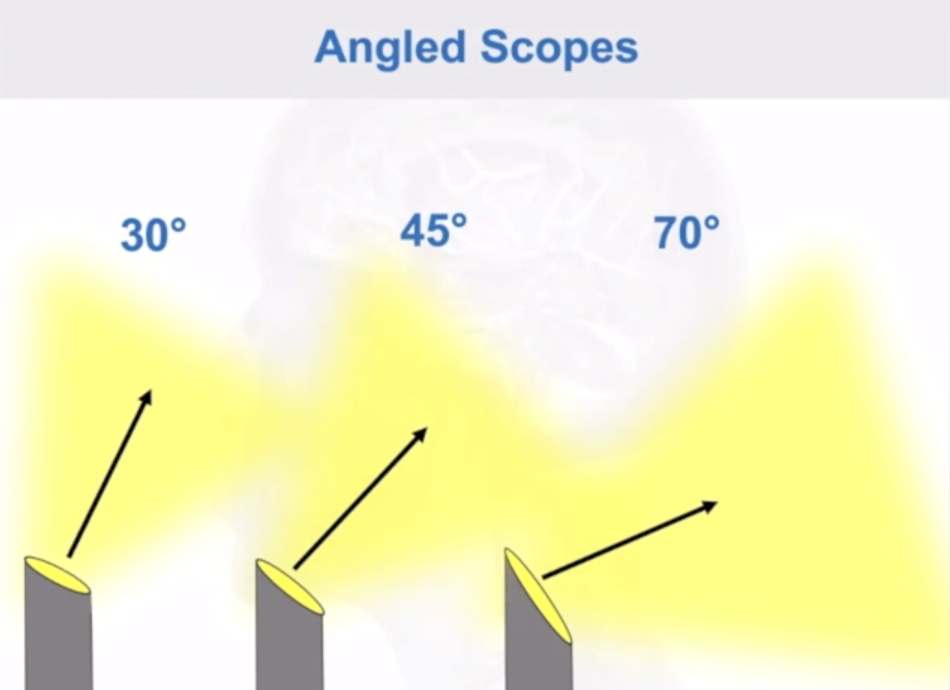
鼻腔有多大,内镜看到的范围就多大,手术器械可以在整个鼻腔内活动。按照内镜视向角不同,分为0°(直视)、30°、45°、70°、120°等。带角度内镜可以给出侧面视野,在颅底手术中可观察各个手术角落。其中0°、30°、45°镜头可以用于观察和手术操作;70°和120°的镜头,手术操作困难,主要用于术野死角的观察。
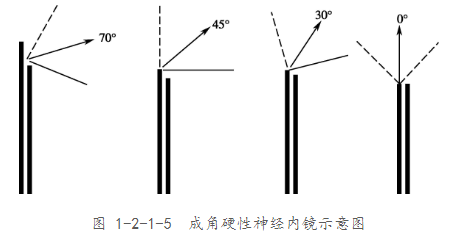
0度镜操作很简单,等于就是直视,视线是一个方向,没有角度差,看的很真实。打个比方,一个手术的平面,像打手电筒一样打光上去,手电筒圈到光圈各个角度的距离是一样的。
角度镜手术很难操作,如果是用30度镜照下去,它的光影不是圆形,相当于椭圆形,整个看过去的距离判断难度会增加,跟0度镜做起来是两种概念。
福洛里希教授如何应用神经内镜?
首先是在解剖上的优势,经鼻内镜的的好处,在于利用了天然腔道以及角度,可以对各个直视下看不到的角度进行观察,但是采用经鼻内镜的时候可能会损伤一些拐弯的位置,所以要尽量去做到微创化。
▼那么当我们进入蝶窦腔以后,就可以可以根据肿瘤的位置选择不同角度的一些角度镜。
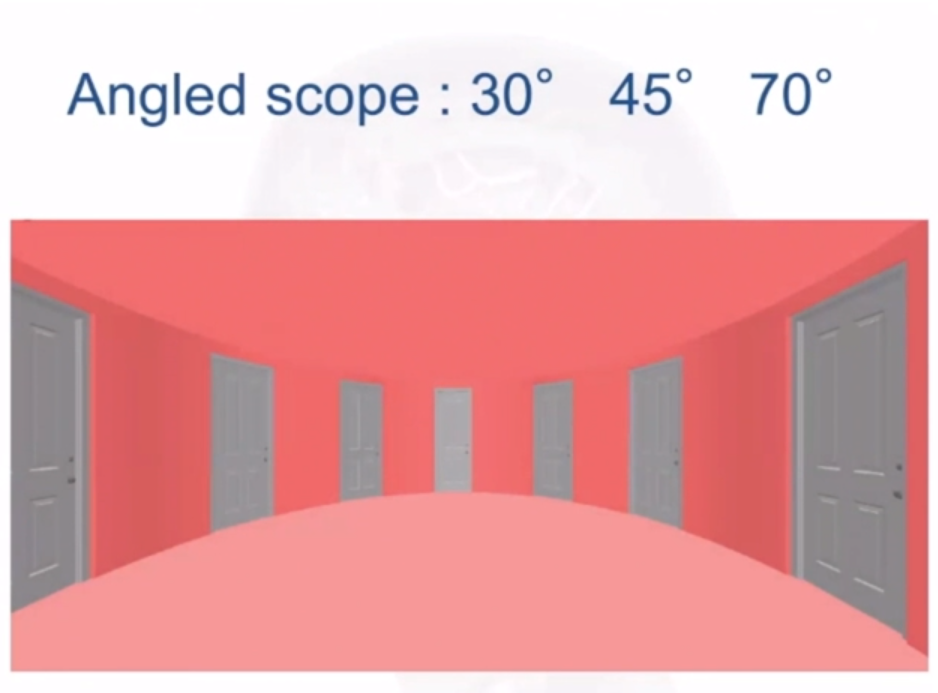
如果想要去保留这个通道去保护这个鼻旁窦。那么较常用的是30度镜,45度和70度也用过,福洛里希教授手术中从未使用过0度镜。对他而言,使用内镜手术就是为了看直视下看不到的位置,所以0度镜并没有必要使用。
在这个案例中,如果选择0度镜,单鼻孔操作时,内镜、吸引器重叠,没法操作,因此福教授选择单鼻孔,角度镜。同时,为了保护鼻内部的结构,福教授没有切除这个患儿的中鼻甲,在此小小空间中,可经一侧鼻孔放入多个器械操作,因此采用了他的“筷子技术”。
Froelich教授发明的“筷子技术chopsticks technique”,可以让术者同时操作“内镜、吸引器、三个器械”,做到“人镜合一”。Froelich教授也对于“筷子技术”做出了相关阐释。
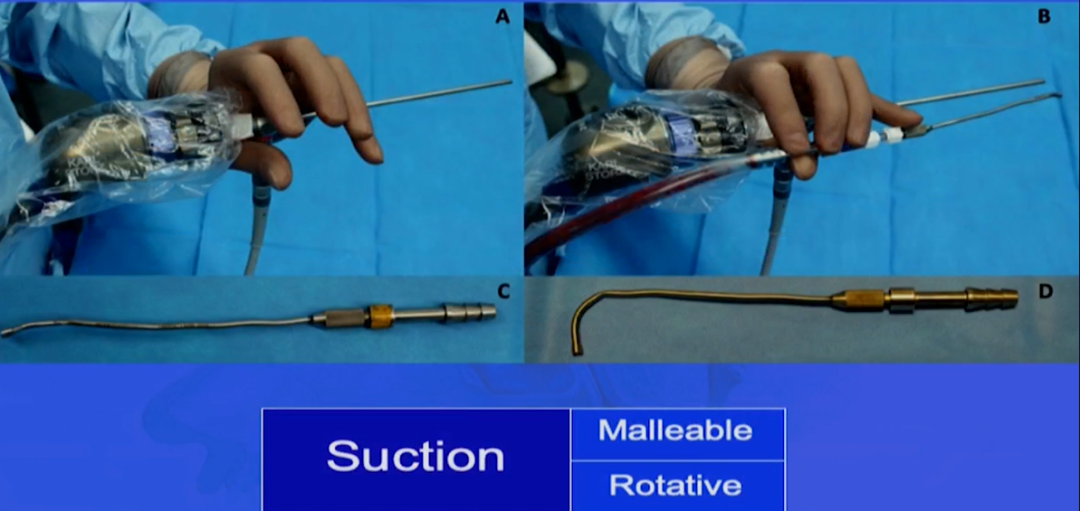
图:筷子技术
采用“筷子技术”,没有扶镜助手。传统内镜手术中,扶镜助手需要一个空间站着,而且他有可能跟主刀医生的手相碰,可能会影响手术操作。用“筷子技术”的时候,术者可以自己去控制这些设备,也可以根据自己的要求去控制内镜的远近。
▼举例说明:操作时,移动精确的,实际上我并不是在用双手操作。那么我虽然不能用双手操作,但是我另一侧是稳定的。
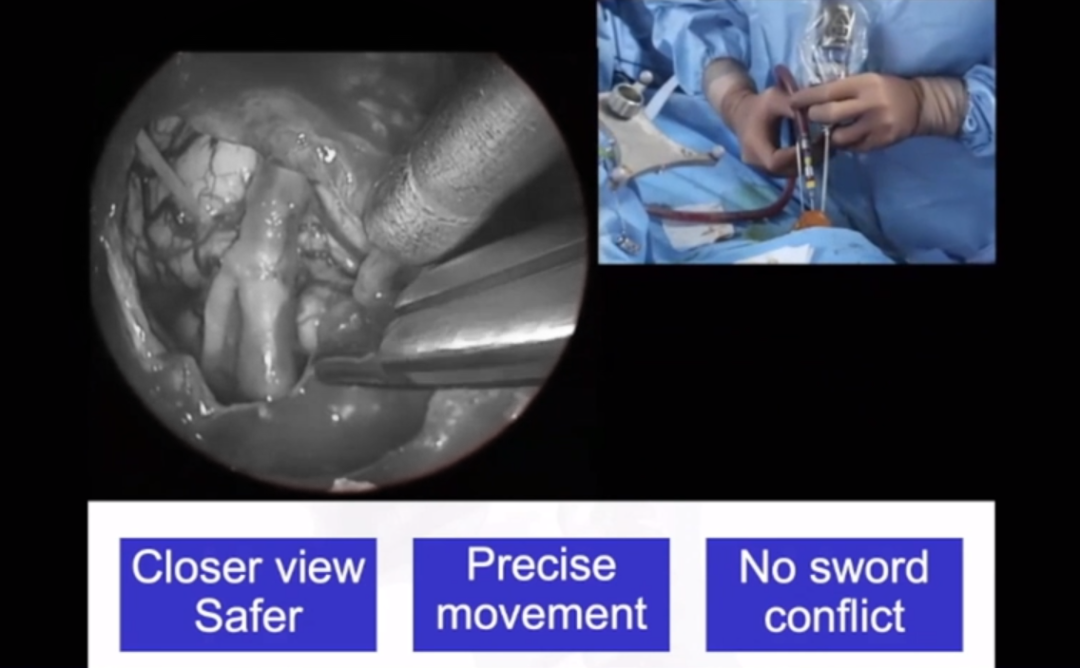
综上所述,鼻内镜下颅底肿瘤切除术在儿童患者中可行、合适、顺利。在手术时应当充分考虑到儿童发育解剖的不同性,确定足够空间的手术视野,选择顺利合适的入路;同时注意保护血管和神经,动作轻柔,减少出血及控制潜在并发症出现,根据缺损范围大小完成颅底重建。在此过程中,团队间的合作、医生的手术经验和术中导航也为手术的进程、效果提供了强有力的保障。
哪些疾病适合神经内镜手术?
颅底手术的前提是到达颅底深的区域。为此通常有两种选择。要么创建一个大的手术通路,但会增加病人的手术风险,因为你暴露了更多的组织结构。另外则是尝试缩小手术通路,为了在内部仍然拥有良好的视野,通常可以使用内窥镜来增加手术视野。现代神经外科使得手术精确性大为提高,邻近组织的损害机会明显减少,并且进一步扩展了进入人脑的通道,将我们的视线扩大到显微镜下触难以触及的角落。
1、垂体腺瘤:鞍内为主体的垂体腺瘤,部分瘤体可自鞍内向鞍上和(或)蝶窦内生长。部分质地较软的侵袭性垂体腺瘤,以鞍上生长为主的肿瘤,在必要时可以分二期手术,先行内镜下切除,3个月后再行二期内镜或开颅手术。
2、脊索瘤:目前神经内镜应用于颅底脊索瘤的手术技术包括:经鼻腔入路,并以此为中心向周围扩展,适用于硬腭水平以上肿瘤;经口咽人路,适用于位于下斜坡、枕骨大孔、上位颈椎前方的肿瘤;内镜与显微镜结合使用,适用生长范围广泛、单一方法难以完全切除的肿瘤。
3、颅咽管瘤:随着内镜手术技术、颅底重建技术及设备的不断进步,部分颅咽管瘤也可以采用内镜经鼻手术切除。
4、颅底脑膜瘤:(1)嗅沟脑膜瘤;(2)鞍结节脑膜瘤;(3)岩斜脑膜瘤;(4)枕骨大孔脑膜瘤。
5、囊肿:脊柱脊髓肿瘤;腰椎间盘突出等。




