癫痫(epilepsy)的英文名称源自古希腊文中ἐπιλαμβάνειν(意为“折磨”)一词,早在19世纪初,法国的医生便开始发表他们在癫痫病领域的研究成果,时至今日,全国际的神外医生仍在探索癫痫的治疗方案,人类与这种慢性神经系统疾病的纠葛从未停止…

国际卫生组织(world Health Organization)数据显示,全国际约有5000万的癫痫病人,约有70%的癫痫患者可在经过正确诊断和治疗后达到无癫痫发作,但难治性癫痫患者通常会寄希望于外科手术,本文汇总了国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)专家成员James T. Rutka教授在INC学术沙龙主题讲演中关于癫痫手术治疗的较新进展,希望能为广大难治性癫痫患者增添治疗信心。
01 “三维地图”:扩散张量成像DTI
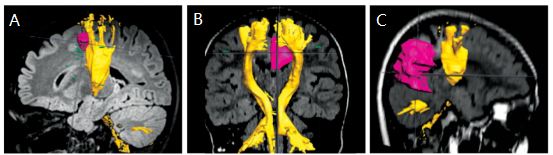
图C:矢状位MRI和DTI显示CST后方的脑软化区(粉红色)(黄色)。
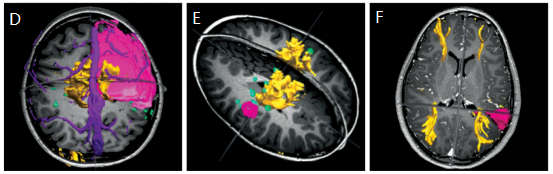
图F:矢状位MRI和DTI显示左侧神经节胶质瘤毗邻视视放射区 (黄色)。(注:皮质脊髓束CST为控制人体肢体运动的神经传导束,受损可造成肢体瘫痪)
2.非侵入无创成像:脑磁图(MEG)
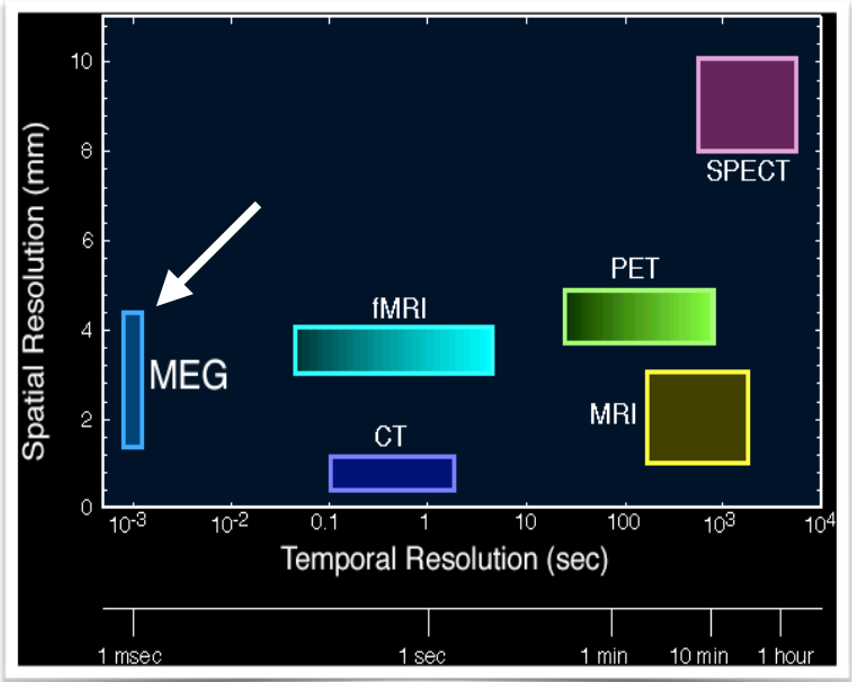
脑磁图(MEG)是一种非侵入式技术,用来记录和分析大脑中电流产生的磁场,并与大脑的解剖图像相叠加,以确定癫痫发作来源的确切位置。其优势在于可对大脑活动的高度精确的实时研究、好转癫痫患者的手术效果,且这种无创成像技术不涉及电离辐射,对于患者而言更加顺利。通过检测异常的间质性脑电活动产生的磁场,也可以更准确地判断哪些患者能在切除手术中较大受益。
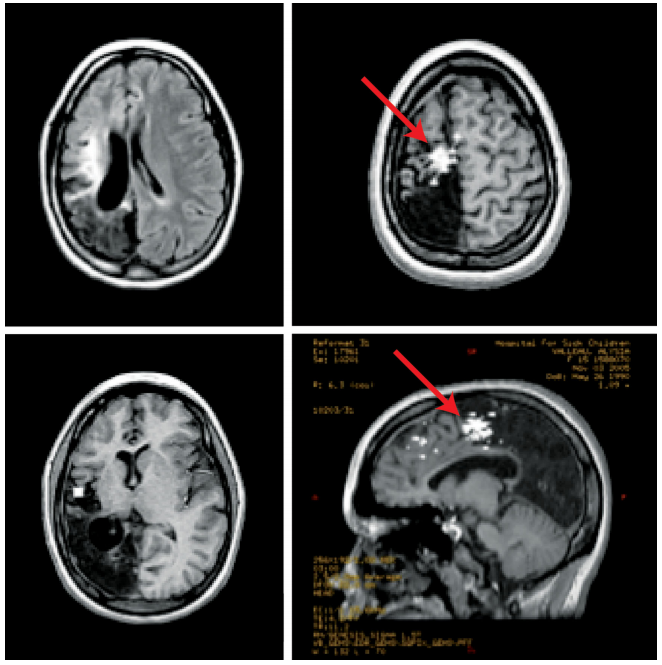
这是一名患有顽固性癫痫的12岁女孩。她曾在婴幼儿期遭受过创伤性脑损伤,导致右侧顶枕叶明显软化。MR显示左侧大脑广泛的软化灶,外伤性脑软化灶和正常Rolandic区皮质交界处有一个“spike cluster穗簇样”病灶(红色箭头),在进行了了影像引导下的MEG病灶切除术后,她恢复良好,目前已无癫痫发作。
随着神经成像技术的进步,人们还发现大脑中存在容易诱发癫痫的细微的皮质畸形,其中之一就是沟回发育不良(BOSD,bottom of sulcus dysplasia),典型的BOSD病理为局灶性皮质发育不良(FCD, focal cortical dysplasia) II型。值得注意的是,这些小而细微的病变很难在MRI上识别,但可以引起严重的致痫性干扰。
3.术中“警报器”:术中神经电生理监测(IONM)
术中神经生理监测(IONM)是一种手术辅助工具,需使用多种神经生理学技术进行,包括EEG(脑电图)、EMG(肌电图)、SSEP(体感诱发电位)等,通过在术中收集的实时信息以连续监测患者大脑、脊髓和神经系统,以便更大水平地缩减围手术期和术后发病率,并优化患者预后。

James T. Rutka教授关于IONM的学术论文
癫痫手术中神经监测(IONM)和脑成像的研究显示:通过测绘初级运动和躯体感觉皮层区分功能性和非功能性神经结构来判断哪些脑部结构处于危险中,这样的实时监测可以合适降低对于患者的神经系统的医源性损害风险,为外科医生提供实时反馈,让他们的操作更加有的放矢。
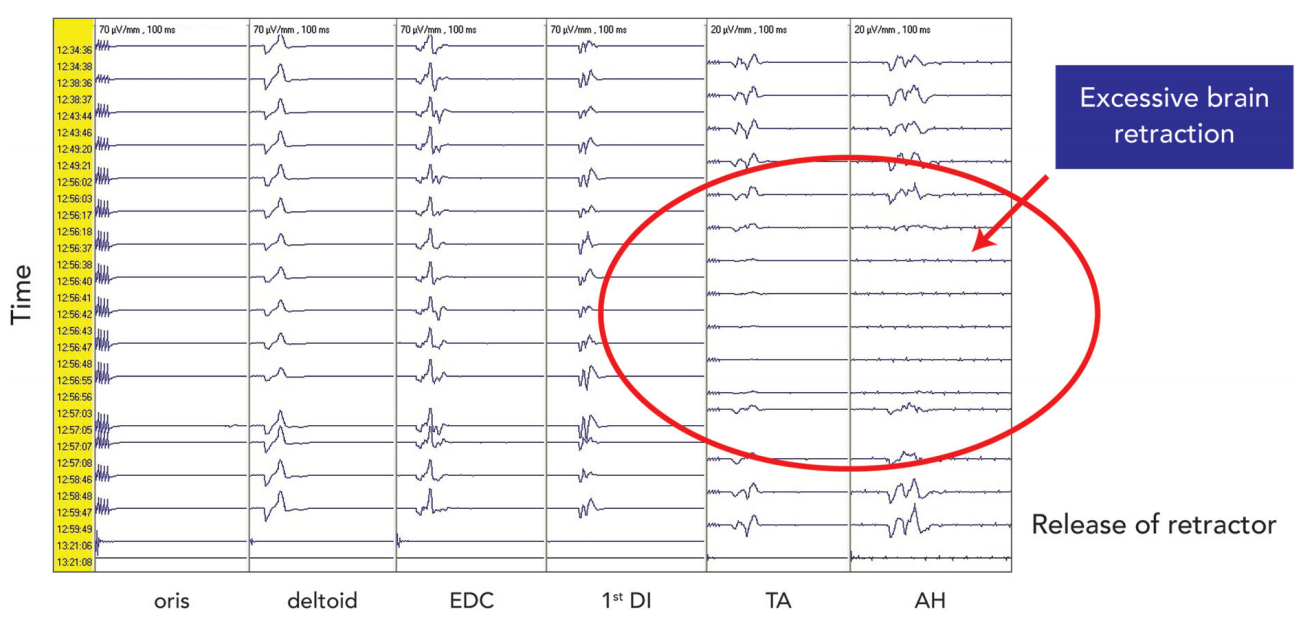
这是一名接受开颅手术的患者,术中皮质脊髓束CST受到过度的牵拉,通过5组连续的神经监测,胫骨前肌(TA)和拇外展肌(AH)未检测到电信号,术中随即改变手术操作策略,移除脑压板,该部位信号监测恢复正常,患者苏醒后没有相关神经缺陷。
4.致痫灶“定位器”:高频振荡(HFOs,High-frequency oscillations)

James T. Rutka教授关于HFOs的学术论文
高频振荡(HFOs)是脑电图(EEG)中在80 Hz以上频率范围内观察到的大脑活动,其被认为是可定位致痫区的一种潜在生物标记物,可以反应癫痫的严重程度,更加准确地定位致痫灶及用于评价各种癫痫治疗方法的疗效。

有研究证实:HFOs对中颞叶癫痫和新皮质癫痫患者均具有重要的临床意义。在癫痫手术中,具有高频振荡的脑区域切除率较高的患者比那些具有较低切除率的人群具有更好的预后。
5.咨询同步的“侦察兵”:立体定向脑电图
立体定向脑电图(SEEG, stereoelectroencephalogram)是一种微创性咨询技术,不仅可用于定位致痫灶,还可同步对其进行射频热凝损毁。手术过程中,医生会根据靶区大小和位置向脑部植入适量的电较,然后对其进行监测,根据神经元放电的起源和传播形式来定位致痫灶,进而控制电较对其进行“烧”毁。
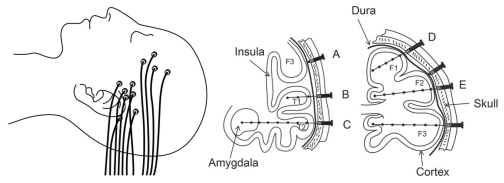
有论文显示,SEEG的工作流程和手术程序都复杂。为避免造成电较插入的相关并发症(如脑内出血),需对脑血管进行详细成像,因此需多种神经成像技术配合并全程描记数据。而且目前2-3岁的患儿还不适应用于该技术。
6.“针尖”上的微创技术:激光间质治疗(LITT)

Rutka教授在INC年会上展示的LITT技术相关文献资料
激光间质热疗(LITT)是一种在MRI的引导下通过激光烧灼清除致痫灶的经皮微创手术,其应用范围包括良恶性脑瘤、顽固性癫痫和放射性坏死等。James T. Rutka教授对于这项技术在小儿脑瘤和癫痫领域的运用颇具心得,LITT是一项具有潜力的技术,LITT的侵入性更小,这让很多癫痫患者不再对外科手术心怀抗拒,因为他们不必接受开颅手术并且通常术后二天就可以出院。
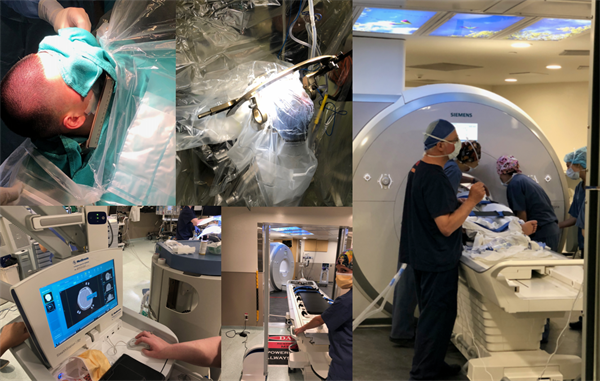
Rutka教授还讲解了运用LITT治疗癫痫的具体步骤:在固定好Leksell 框架后(亦可采用无框立体定向法、机器人辅助定位),对患者进行无菌覆盖,在术中核磁的全程引导下实时监测脑部温度,并将能够释放激光的探针深入患者脑深部,在当温度达到约50摄氏度(约122华氏度)时对致痫灶进行逐步消融。
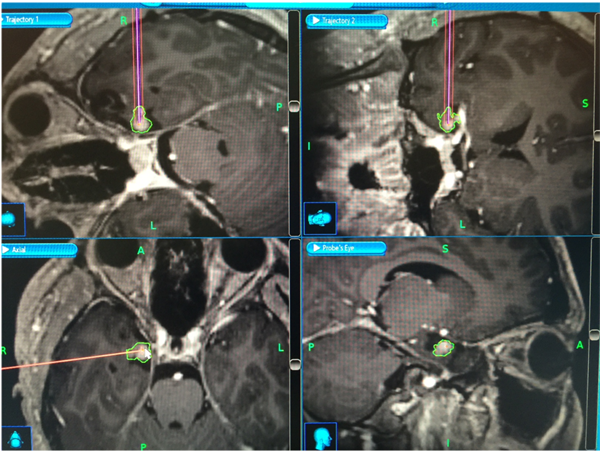
术中脑部监测画面
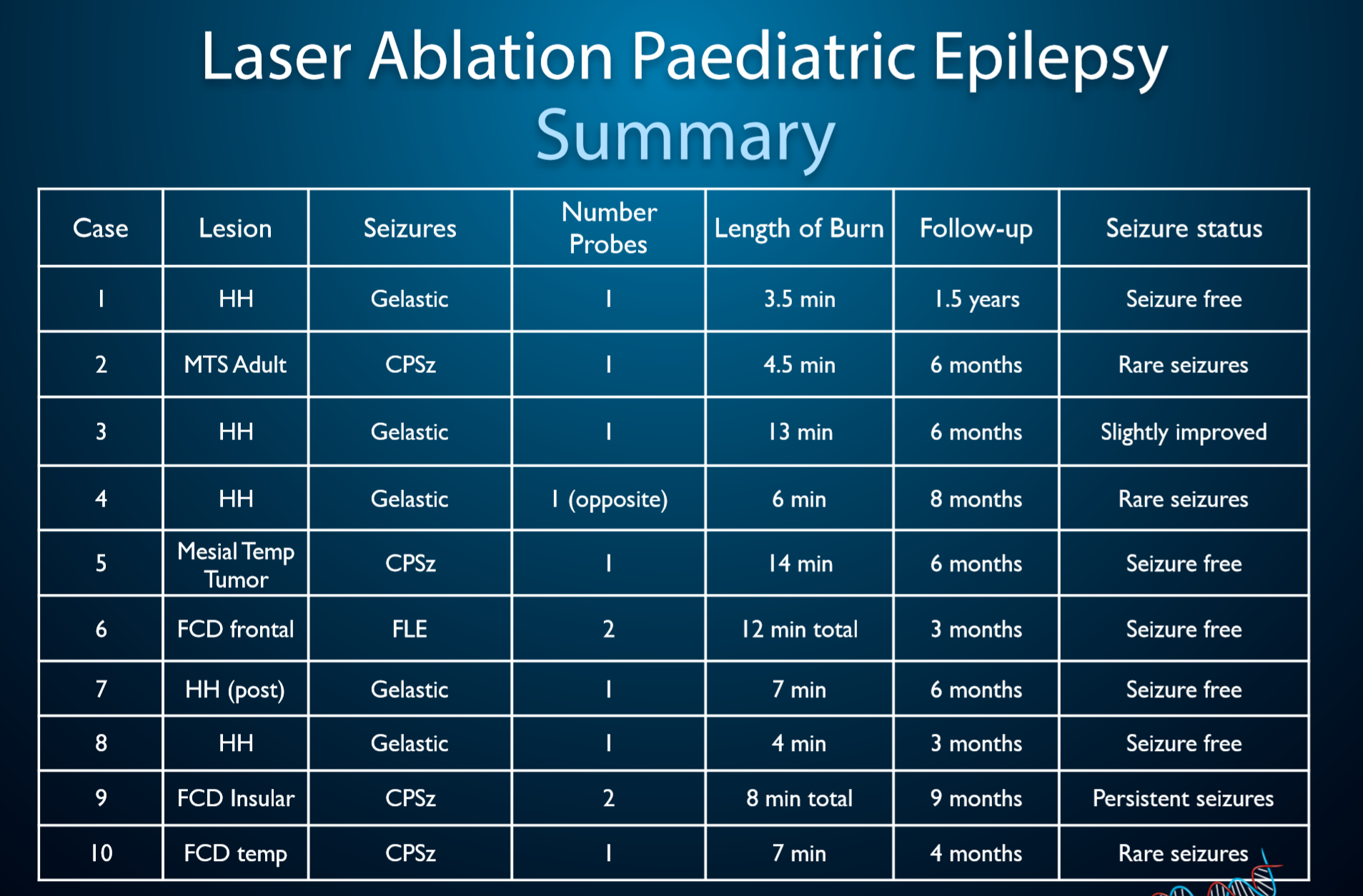
在手术中,消融几次、需要多久都取决于主治医师对于LITT技术和患者自身情况的把握及其团队的操作经验,值得一提的是,作为LITT治疗领域的领军者,Rutka教授已在SickKids医院成熟运用该技术多年,并对其治疗效果、术后随访做出总结,也有多篇研究论文在界内期刊发表,相信未来LITT技术还会在癫痫治疗领域为更多患者带去惊喜。
7. 以声制敌的无创技术:磁波刀(MRgFUS)
磁共振引导聚焦超声——磁波刀是一种新兴的神经外科技术,它可以在身体内部的焦点区域产生高强度能量并以此消灭病灶,且无需切开软组织。目前MRgFUS在神经外科的临床适应症包括对特发性震颤、帕金森氏病、强迫症、重度抑郁症或神经性疼痛等。基于MRgFUS热消融和打开血脑屏障的能力,癫痫成为其正在进行临床试验的潜在治疗候选病症。

MRgFUS脑外科手术系统图示。将Exablate 4000设备(InSightec,Tirat Carmel,以色列)与3-T MRI扫描仪(A)组合。将患者的头部固定在立体定向框架上,并与MRI机器组装在一起(B)。
写在较后
高频振荡(HFOs)已被用于进一步确定致痫区域的特征,弥散张量成像(DTI)、脑磁图(MEG)等神经影像学技术也在不断进步,术中核磁共振(iMRI)和术中神经监测(IONM)可为患者全程保驾护航,微创技术立体定向脑电图(SEEG)、激光间质热疗(LITT)和无创技术磁波刀(MRgFUS)更使难治性癫痫患者免受开颅之苦,神经外科医生正利用这些前沿技术为患者设计周详顺利和更具个性的癫痫手术方案。我们有理由相信,癫痫手术治疗正在不断取得新的进展,广大癫痫患者未来会更加受益。
INC旗下国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)是由国际各发达国家神经外科宗师联合组成的教授集团,其中的专家成员James T. Rutka教授在小儿脑瘤和癫痫领域拥有丰富的咨询经验,这位国际神经外科学院前主席精于清醒开颅术、LITT等国际前沿技术,曾为无数患儿解除病痛;国际立体定向与功能神经外科学会主席Joachim K. Krauss教授是国际神经外科领域的全能型专家,其主要的临床研究集中在复杂的脊柱神经外科手术、功能性神经外科手术(帕金森病、癫痫)和颅底手术。国内难治性癫痫患者可拨打400-029-0925咨询INC国际神经外科海外专家,获取他们关于病情的咨询意见,还可选择到教授所在的医院接受治疗。
4.Doi:10.3346/jkms.2018.33.e279




