近年来,前沿的影像技术已被广泛用于提高顺利切除神经外科手术。其中,神经导航通过多模态图像融合和三维(3D)重建提供肿瘤边缘的实时图像。此外,神经导航不有助于外科医生在手术前规划重建步骤并识别可能被肿瘤隐藏的重要结构,而且还可以调整开颅术以获得较佳的肿瘤入路,是当肿瘤靠近功能性脑或位置较深时。理解显微外科解剖以及病变所在脑干位置的功能至关重要。值得注意的是,术中神经生理监测(IOM)的使用可能有助于这一点。IOM还用于定位神经路径,以指示对神经造成的刺激和损伤,并帮助理解和保护切除期间的脑干功能。
因此,多模式神经导航系统和IOM辅助显微手术切除被认为是脑干肿瘤的良好治疗策略。
手术的适应症和禁忌症
FBSGs的范围有限,肿瘤将重要的神经纤维和细胞核推向一侧,从而使手术区域相对顺利。由于低级别和局限性肿瘤的显微外科治疗取得了令人满意的结果,因此建议对FBSGs患者进行的手术治疗。然而,并不是全部的局灶性病变患者都适合进行显微手术切除。术前,根据症状的严重程度、疾病进展的速度、一般情况和MRI检查结果,患者被认为适合手术治疗。手术适应证如下:患者(1)有明显临床症状;(2)通过占据、压迫或推动邻近的神经和组织而呈现质量效应;(3)在影像上显示肿瘤进展;(4)合并脑积水;(5)在某些病例中,尽管肿瘤较大,但进展缓慢或神经功能缺损不明显,脑积水引起的高颅内压被认为是主要表现。这种情况表明肿瘤恶性程度低,没有任何明显的侵袭和损害。手术切除肿瘤后,严重受压变形的脑干形态和功能可能恢复正常。因此,这些患者主要接受手术切除。反之,术前有多处颅神经损伤的小儿患者,是后颅神经功能损伤严重或脑干功能严重衰竭者,则手术禁忌证。
儿童脑干胶质瘤能活多久?影响预后的因素
影响小儿FBSG预后的因素包括肿瘤的病理分级,以及生存时间随WHO分级升高而缩短。此外,儿童的年龄与存活率相关。这项研究表明,小于10岁的患者预后更差,这可能是由于患者年龄小,使他们对疾病和治疗措施的耐受性变差。
较近的几项研究分析了对比增强MRI对BSGs预后的影响,但结果不一。在Moghrabi和Albright等人进行的研究中,对比增强病变和OS之间没有相关性。然而,Lesniak等人认为MRI增强了儿童脑干肿瘤的体征,提示预后良好。这项研究表明,小儿FBSGs的存在与否和增强方式对预后有影响。我们的研究推断,整体强化的肿瘤多为毛细胞型星形细胞瘤,而中央强化或腔壁强化的肿瘤多为星形细胞瘤或寡星形细胞瘤。这些肿瘤的病理分级仍然较低,通常在强化病灶内检测不到脑干组织,临床预后相对较好。相比之下,多中心强化或稀疏强化的病例病理分级较高,脑干传导束或神经核可能出现在肿瘤病灶中,手术导致新的神经功能缺损的可能性相对较高。
以往的研究表明,手术切除范围是影响预后的较重要因素。目前的研究表明,不同切除范围的患者之间的生存率没有统计学差异,这归因于术中导航和神经生理监测在评估肿瘤可切除性方面的阳性结果。此外,这些患者的肿瘤分级仍然较低,并且进展缓慢。随访时间短可能会导致误差,需要在今后的研究中进一步完善。
术后并发症的治疗
脑干肿瘤手术后常见的并发症包括脑干水肿、呼吸功能障碍和后脑神经功能障碍(表现为咳嗽反射、饮水性咳嗽和吞咽困难)。这些并发症的治疗重点包括呼吸和循环系统的稳定性以及必要时及时进行气管切开术,这对于FBSGs患者的良好临床结果至关重要。
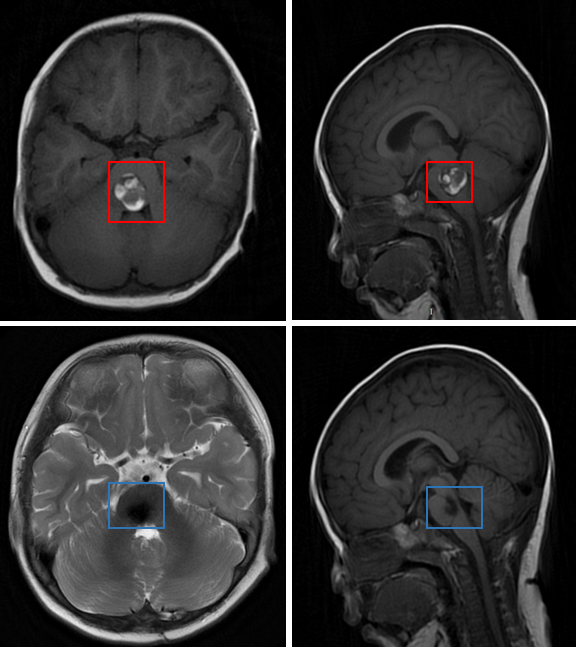
术前(红色)术后(蓝色)MRI对比
7岁脑干胶质瘤患儿,手术全切后恢复良好

术前(红色)术后(蓝色)MRI对比
患者情况:患儿因头疼呕吐,走路不稳就医,MRI检查提示“四脑室底部占位性病变”,接受开颅手术及质子治疗但收效甚微,后被建议保守治疗。
治疗过程:赴德寻求INC德国巴特朗菲教授手术。巴教授为其全切病变。
术后情况:术后1天,患儿清醒且肢体功能有所恢复。术后半个月出院;术后5个月,患儿吞咽、运动功能恢复地很好,精神状态佳。
结论
儿童局灶性脑干胶质瘤的组织病理学分级仍然普遍较低,通过手术治疗可以获得满意的结果。多模式神经导航系统与IOM技术的结合在脑干功能区手术切除中显示出明显的优势,提高了肿瘤切除率,减少了术后并发症,同时保护了功能纤维束。对于有明确指征的小儿FBSGs,建议进行显微外科手术。




