颅底脊索瘤是一种少见的肿瘤,以其临床侵袭性而闻名,尽管其组织学特征相对良性。目前的治疗标准包括一次出现时的较大手术切除,然后放疗,较好是以粒子为基础的。众所周知,手术中肿瘤切除的范围在无进展生存期(PFS)和总生存期(OS)中起着重要作用。由于其骨起源和通常的中线位置,颅底脊索瘤代表了较大切除的技术挑战。当硬膜内扩张发生时,肿瘤将血管包住会增加手术处理的复杂性。动脉被脊索瘤包住被认为会增加手术风险并降低完全切除的可能性。特别是椎基底动脉包膜可能是一个更困难的障碍,因为动脉的腹侧定位和脑干的穿孔血管的存在。到目前为止,关于这类肿瘤的预后和具体的治疗数据仍然缺乏。
复发较大侵袭性脊索瘤的手术挑战
脊索瘤手术之难,难在何处?一是肿瘤高度恶性,二是所在位置复杂。颅底脊索瘤常如此生,背靠脑干,顶上垂体,两边海绵窦(眼、面神经所在),还常质地坚硬、侵蚀骨质,神外较大的两难之地——脑干、海绵窦,这脊索瘤全包了。在此大脑凶险之地,手术要把肿瘤准确切除,且不伤及脑干、海绵窦内丰富的神经血管,稍有马虎就会酿成大祸,轻则神经损伤,重则瘫痪。难度大、风险高、治愈率低,这场手术注定是一场生死“硬仗”。要想实现脊索瘤的切除,手术往往如切如磋,如琢如磨,对主刀医生、对手术器械、对手术室设备环境更是要求较高。
一旦脊索瘤包绕了周围重要结构,而且多次手术把硬膜“吃掉了”,比如和颅内的脑干、基底动脉、颈内动脉、下丘脑粘连的紧密的时候,如果想通过手术达到良好的治疗效果,是难的,因为是不可定式的手术,不像颅咽管瘤等有固定的手术入路去切除。
颅底脊索瘤无处不在,因为颅底有很多空隙,通过重要的颅神经,而颅底上方的结构都是重要的,无论是血管还是神经组织,一旦肿瘤和这些包裹粘连之后,手术就变得困难。所以脊索瘤对我们依然是个严峻的挑战,是复发、较大、侵袭的脊索瘤。
INC国际神经外科顾问团成员、国际神经外科联合会(WFNS)颅底手术委员会主席以及法国巴黎Lariboisiere医院神经外科主席Sebastien Froelich教授为了了解包裹椎基底动脉的脊索瘤,手术血管风险及其对切除范围的影响进行了如下研究:
颅底脊索瘤开颅还是内镜手术?
对于颅底脊索瘤的手术入路目前有多种选择,总体可以分为神经内镜经鼻手术和开颅显微镜手术。颅底脊索瘤起源于颅底中线区域骨质,为硬膜外肿瘤。对于该类肿瘤,经鼻入路可通过鼻腔自然通道直接到达肿瘤本身,可避免牵拉脑组织,同时可减少损伤肿瘤周围重要结构的风险,是较符合微创原则的手术入路。随着神经内镜设备的不断更新以及神经内镜经鼻手术技术的不断进步,目前神经内镜技术已成为颅底脊索瘤的优选治疗方法。
概括来说,神经内镜手术有以下几点优势:
1、能通过狭小的通道到达深处的病变组织,不用开颅,出血量少,实现“微创”。
2、可以近距离抵达病变位置,且术中视野良好、立体感强,能靠近肿瘤去观察肿瘤及周边血管、神经、脑组织等,同时避免对正常脑组织的牵拉,也避免盲目穿刺导致的出血。
3、神经内镜还可在术中提供实时图像,将内镜置入瘤腔中检查有无肿瘤残余,从而更细致地控制深部肿瘤的切除范围,全切率高且避免术后复发。
不开颅、微创下的神经内镜手术切除
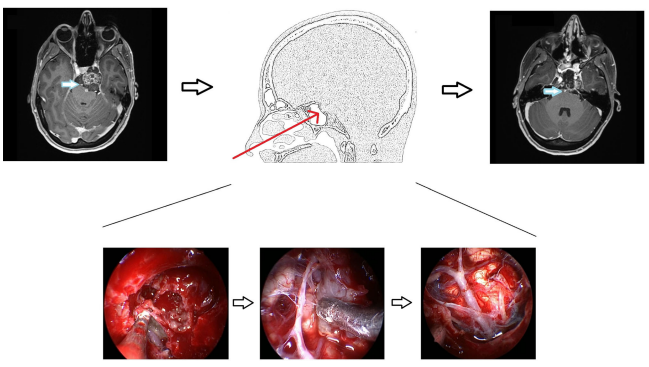
图1所示。内窥镜鼻内窥镜手术的说明性案例。左图:术前MRI显示上斜坡脊索瘤包裹基底动脉和左大脑后动脉(箭头)。中间图:简图显示手术走廊和术中肿瘤从血管逐步剥离的图像。右图:术后MRI显示肿瘤几乎完全切除,血管未闭(蓝色箭头)。
高切除率显微外科手术的魅力
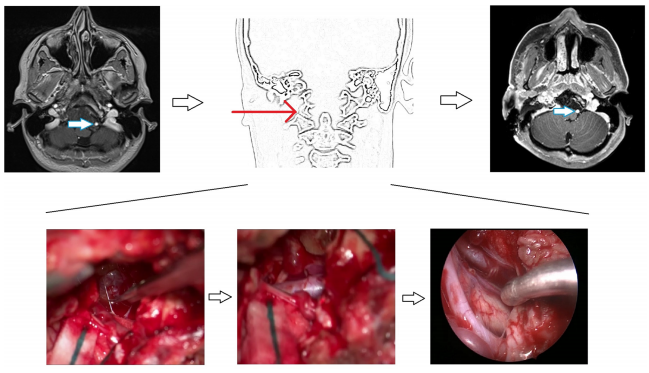
图2。使用前外侧入路的开放性手术的说明性案例。左侧图像:术前MRI显示CVJ脊索瘤包裹左侧椎动脉硬膜内部分(箭头)。中间图像:从右侧显示手术走廊的草图,以及从左侧椎动脉逐步剥离肿瘤的术中图像,在手术结束或内镜下可以看到两个椎动脉。右图:术后MRI显示肿瘤完全切除,左侧椎动脉通畅(箭头)。
讨论
在颅底脊索瘤手术中,神经血管结构的邻近性一直是一个值得关注的问题。在这种情况下,长期性神经后遗症的风险可能是肿瘤切除完整性的一个重要障碍。硬膜内椎基底动脉在这方面代表了一个特别重要的结构,主要是因为存在脆弱的穿支动脉和位于中线位置,使它们更容易受累于颅底脊索瘤。椎基底动脉包膜的风险是什么以及它如何阻碍手术切除仍有待明确和客观化。这项工作的主要目的是断言这两个方面。有趣的是,髁突累及下斜坡肿瘤更容易发生包膜。我们认为这一发现与该部位肿瘤的椎动脉密切相关。
椎基底动脉包膜与手术风险
椎基底动脉包裹,卒中发生率(4%)略高于大型颅底脊索瘤系列报道的卒中发生率(0%-3%)。因此,尽管血管包膜的风险相对较低,但仍不可忽视。根据我们的经验,椎基底动脉包膜的实际血管风险与肿瘤与血管之间的黏附程度有关。通常脊索瘤的柔软质地,使它们更容易解剖和抽吸,因此更少粘附,这有助于解释本系列中血管损伤的低率。然而,粘连和硬脊索瘤仍然存在,代表了高度挑战性的病例。目前很难在影像学上对脊索瘤的纹理(软/硬)进行前瞻性评估。这种能力在未来将较大地帮助评估此类病例的血管风险,并相应地计划手术。脑脊液漏和术后感染的发生率在包膜组和对照组之间也没有差异。由于全部病例均涉及硬膜内脊索瘤,而且每组中都有超过一半的病例之前都做过手术,因此,CSF漏出率在文献报道的频谱中处于较高的位置就不足为奇了。
椎基底动脉包裹和提高切除率
EOR(切除率)是脊索瘤手术后影响PFS和OS的公认因素。椎基底动脉包裹会明显阻碍脊索瘤的完全切除。为了帮助理解这些结果,我们更仔细地观察了包膜组残留肿瘤的位置。有趣的是,肿瘤残余大多位于椎基底动脉。残余肿瘤通常是由病变未见的部分不自觉地留在原处(非自愿残余)或由于切除风险太大而主动未触及的部分(自愿残余)引起的。我们的研究表明,在椎基底动脉包膜的病例中,残留物通常是自愿留在血管上的小的贴壁残留物(图3)。
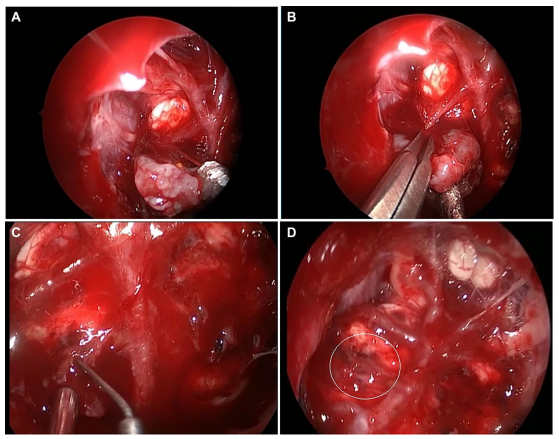
图3。逐步内镜鼻内剥离附着于脑干前和基底动脉的脊索瘤。一,初始钝性剥离将肿瘤与基底动脉和脑干分离。B,用剪刀在肿瘤的一侧进行尖锐的解剖。C,从基底动脉上的穿支血管上顺利切除肿瘤的较后一部分。D,穿孔血管上留有少量残余的较终视图(圆圈)。
关于包裹水平,当存在血管狭窄时,实现更好的EOR可能会更加困难。
椎基底动脉包裹肿瘤的切除技术
术前评估包括较近的脑MRI(轴位、冠状位和矢状位薄层T2序列)和薄层头部计算机断层扫描,以评估骨损害的程度并帮助计划入路。数字减影血管造影术在这些病例中很少使用,因为我们认为它增加的信息很少,同时具有相对侵入性。对于此类病变,手术通道的选择取决于硬膜内延伸程度、侧位性、上颈椎和颅椎交界区(CVJ)受累程度以及以前使用的手术路径。椎基底动脉包膜本身并不是决定手术通道的主要因素。选择这种方法的目的是让肿瘤走廊有机会在一次手术中尽可能完全地切除肿瘤。在一开始手术中如此。相关的脑神经监测和神经导航被常规使用。当术前MRI提示椎基底动脉包膜时,首先通过轻柔的去肿块,同时避免过度牵引,完成肿瘤切除。由于脊索瘤往往是相对较软的肿瘤,一旦看到被包裹的血管,就可以用吸引器反复平稳地切除脊索瘤。对于更坚实和/或粘连的部件,用“筷子手法”仔细进行双手解剖也可以使用。优先考虑功能的保留,而不是的肿瘤切除,如果被认为过于粘附于血管,肿瘤残体将自愿留在原位。较后使用有角度的内窥镜(开放和鼻内窥镜入路)是一个有用的辅助工具,可以检查手术视野中可能隐藏在盲点中的残余肿瘤。图1和图2显示了开放性和内镜下肿瘤切除的说明性病例。
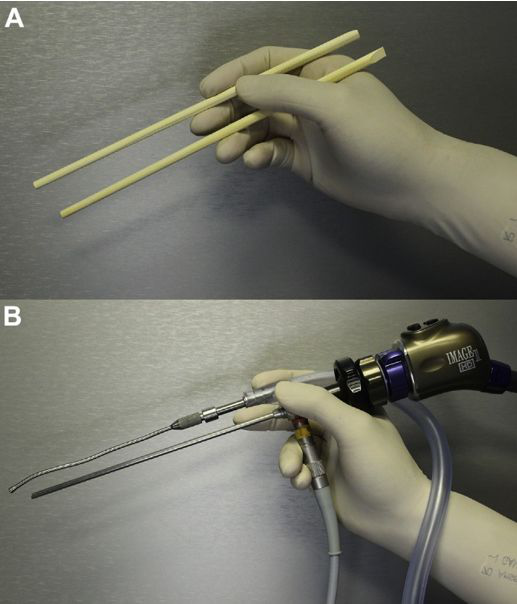
图示为筷子技术,A图表示筷子夹在拇指和手指之间。B图表示内窥镜和抽吸(或其他器械)可以类似地保持在外科医生的非主导手中。旋转轴与抽吸的远端角度结合可以将小手指运动转换成暴露深度中的360度范围。
结论
血管包裹无疑增加了颅底脊索瘤的手术难度和血管风险。我们的研究表明,这些案例可以在可接受的风险和合理的EOR下顺利操作,但代价是妨碍技术法规,通常残留在相关船舶上。正是肿瘤的固有特征,如粘附程度和质地,限制了肿瘤从椎基底动脉的分离,更硬/粘附的肿瘤较好留在血管上。我们重视顺利切除而不是追求GTR,在椎基底动脉包裹的情况下,肿瘤与血管的粘附性应指导切除的完整性。




