观察
由于神经影像的广泛应用,偶发脑膜瘤的数量增加了。普通人群中0.9%至1.0%的人在脑部MRI上出现偶发脑膜瘤。进行了一项为期5年的前瞻性研究,以确定偶发脑膜瘤肿瘤生长的危险因素。尽管48例(75%)肿瘤体积增加了15%或更多,但在5年的随访研究期间,64例偶发脑膜瘤患者中无一例出现肿瘤相关症状。然而,超过60%的肿瘤显示出自限性生长模式,这表明无症状肿瘤可以通过连续成像顺利地处理,直到持续的放射性或有症状的生长。Lee等人报道了一系列从1997年到2013年未接受治疗的232名患者。59个肿瘤(25.4%)显示快速生长。肿瘤大小(每厘米的优势比31.07,P=.000),没有钙化(优势比为3.87,P=.004),瘤周水肿(优势比2.74,P=.025),以及在T2加权MRI上的高信号或等信号(比值比3.76,P=.049)是肿瘤生长速度的评估因子。56作者提出了一种加权评分系统,可以评估未经治疗的脑膜瘤患者肿瘤快速生长的具体概率。对每个偶发脑膜瘤患者进行长期随访的要求是有争议的。Islim等人开发了一个预后模型,对偶发无症状脑膜瘤患者进行个性化监测。通过结合关于患者年龄、表现状态、合并症和MRI特征(脑膜瘤高信号、瘤周水肿、邻近神经血管结构、大小)的数据,将患者分类为生长和进展的低、中或,并且可以制定个体化监测策略,并且可以获得计算器。Moreau等人开发了一种方法和一种实用的应用程序,用于辅助脑膜瘤的诊断和预后。目前,一致建议对疑似脑膜瘤或世卫组织1级脑膜瘤进行5年的年度MRI扫描。此后,间隔可以加倍(良好实践点)。
外科手术
大多数有症状或正在扩大的脑膜瘤的主要治疗方法是手术。没有比较脑膜瘤手术和其他疗法的随机试验。手术作为单一疗法的合适性证据来自机构病例系列,这些病例系列确定了切除范围(EOR)是一个重要的预后因素。这通常仍然使用辛普森分类法进行分类。然而,在临床试验中,EOR通常被定义为全切除(即无残留实体瘤)或次全切除。这义已被研究机构采用,如欧洲癌症研究和治疗组织(EORTC)和放射治疗肿瘤学小组(RTOG)。
脑膜瘤手术的基本原则是较大限度地顺利切除,低发病率和保留神经功能。虽然目标是全切(全部涉及硬脑膜和骨),但EOR取决于肿瘤的位置、密度、大小、邻近或涉及关键的神经血管结构。尽管EOR是可改变的复发风险因素,但努力达到全切除不应以牺牲神经或认知功能为代价。当无法进行全切除时,应进行有计划的次全切除以保留神经功能。然后可以监测残留的脑膜瘤,或者用术后适形分割放疗或立体定向放射外科(SRS)进行治疗。
成功的手术实现了两个目标——缓解神经症状和肿块效应,并提供用于诊断的组织。手术前应与患者充分讨论手术风险,包括特定部位的风险和更普遍的风险,如癫痫发作和脑积水。仔细的术前计划,注意神经血管解剖,将较大限度地提高手术成功率,降低发病率。需特别注意神经认知障碍,这可能存在于高比例的患者中。可能通过手术缓解。另一方面,术后神经认知障碍是一个的手术风险。
应该常规使用图像引导,并允许将多个数据集整合到手术计划中,包括骨内脑膜瘤的DOTATATE PET成像。术中成像可用于新兴方法,如适应性混合手术,以有意留下小体积残余脑膜瘤,可通过术后SRS治疗。术中神经生理监测,如面神经和脑干诱发电位,可能有助于减少神经功能缺损。已经对微创和内窥镜技术的使用进行了评估。一般来说,这些方法在处理前颅底肿瘤中的优势不能被显示出来,使得开颅手术成为切除这些肿瘤的合适选择。
脊膜瘤比颅内脑膜瘤少见得多,然而,同样的外科原则也适用。大多数数据支持即使在老年患者中也要进行全切除的策略。由于复发率在1.3%到14.7%之间,机构病例系列支持争取全切除的策略。决定对脊膜瘤进行手术,而不是观察,应该权衡肿瘤切除的益处和手术风险。
放射外科学
SRS已被确立为老年或重症患者小肿瘤明确病例中手术的替代疗法。SRS后直径3 cm或更小的小型颅内脑膜瘤的局部控制与Simpson级切除相当。
两个回顾性系列研究发现,SRS或低分割放疗后肿瘤大小的缩小可评估5年和10年后的长期肿瘤控制。使用13 Gy以上的剂量,10年没有复发生存率分别为93.4%和95.7%。
颅神经功能是颅底脑膜瘤治疗中的一个主要问题。因此,使用次全手术和SRS的联合治疗的概念被越来越多地使用。对150例接受不同部位颅底脑膜瘤切除术和SRS的患者进行了基于注册的分析,研究了颅神经的结果。19%的患者在SRS后颅神经功能得到好转,10%的患者在SRS后10年出现恶化。恶化率随时间增加,1年后为3.5%,3年后为5.5%,5年后为7%。
在高精度放射领域,分次放射外科的概念在过去几年中已经发展,目的是保护具有大肿瘤体积的患者的脑神经功能。图像引导的无框架技术实现了具有立体定向精度的多次手术。在几项研究中,该原理已经用于颅底脑膜瘤,是视周肿瘤。通常采用2-5次分割,每次分割剂量为4-10戈瑞,总剂量为18-25戈瑞。使用3个中心的汇总数据对分次立体定向放射治疗(中值33次)和基于射波刀的低分割放射手术(中值5次)进行了比较,结果显示在局部控制和毒性方面没有差异,这使得短期低分割放射手术成为一种方便的选择。
较大脑膜瘤长在大脑镰旁能治愈吗?
年过花甲的退休老师王女士,本将开启一场轻松愉快的周游国际之旅,却因愈演愈烈的头痛、癫痫和接踵而至的肢体无力搁浅了计划,更令她感到绝望是,引起这一系列症状,严重影响生活质量的元凶是“左侧额部大脑镰旁脑膜瘤”。保守治疗已经令她痛苦不堪,可是由于肿瘤靠近大静脉窦和运动功能区,手术难以全切,易复发,且术后致瘫风险很大(60-全切不等),这对于整个家庭来说都是沉重的打击。她该如何做治疗选择?难道真的没有治愈机会了吗?
经过多次筛选和考量,王女士找到INC国际神经外科专家巴特朗菲教授。巴教授作为国际颅底肿瘤手术教授,擅长脑干、丘脑、大脑镰旁等复杂位置脑瘤全切手术。在与巴教授远程咨询后,教授给出的治疗建议是:要想达到术后不复发、无手术并发症、长期生存等效果,前提还是要对肿瘤进行较大水平的全切。被肿瘤浸润的硬脑膜可以完全切除并用患者自体组织代替,而且可以保留中央前回,复发的可能性低于5%。
王女士得到咨询意见后,毅然选择远赴德国,在德国汉诺威INI国际神经学研究所接受巴教授的手术治疗。
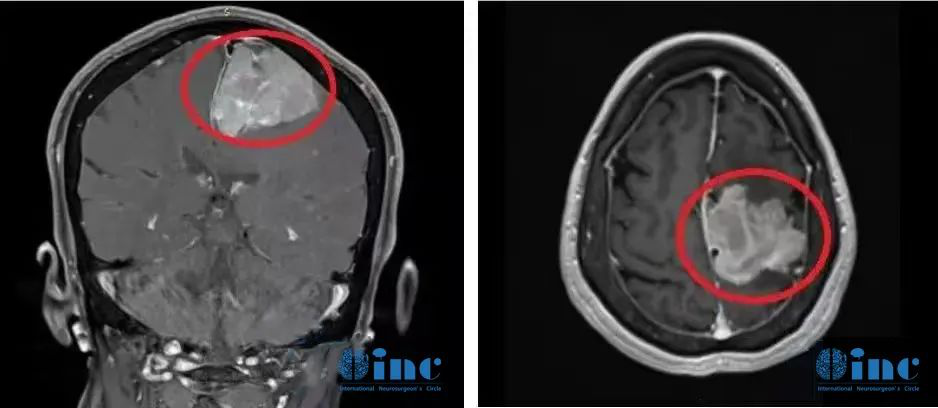
术前影像资料:左侧大脑镰旁较大脑膜瘤,钙化和瘤周压迫、水肿效应明显。
手术过程:左侧额叶到额顶叶旁矢状面的成骨性环锯术和显微外科脑膜瘤切除术;自体骨膜移植的硬脑膜成形术。
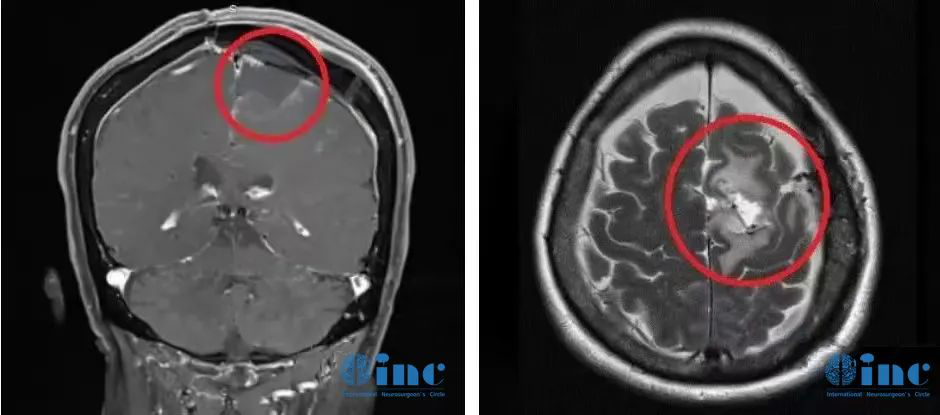
术后影像资料:肿瘤肉眼下全切,可见局部组织缺陷,水肿效应存在,被压迫正常脑组织缓慢复位。
2018年10月1日,王女士的手术情况成功,肿瘤全切、矢状窦成功重建、运动功能区无损伤,预后无并发症、没有复发。术后二天下午,王女士就能在德国INI医院护理人员的搀扶下进行走路康复训练。术后没有打抗生素,而且术后几天就可以独自走路,无需陪同。术后一周多已经恢复得和正常人一样,精神状态很好,可以在医院内自由散步,还和医院其他来自中国的病人一起交流病情。
巴教授本人对中国文化有着浓厚的兴趣,经常在给中国患者查房的时候,用简单的问候语对患者进行关心,即幽默又温暖,给患者营造一种温馨的就医环境。患者虽人在异乡,但却感受到了熟悉的人文关怀。

患者与巴教授合影
王女士于国内时间10月14日回到中国,精神矍铄,心情愉悦。术后恢复如常人,至今未复发,她终于如愿开启新的生活计划。

在巴教授来华做学术交流期间,王女士还特意赠送INC巴特朗菲教授自己的书法作品和感谢信,表示诚挚的感谢和祝福。
之所以出国,
看重海外治疗三个“更”
“出国手术,对于我们来说,是一种必要而万幸的选择!”
问及王阿姨为何较终决定出国,王阿姨及其家人坦率地表示,他们看重的是海外治疗的三个“更”:
1、更长的5年生存率:德国以的医疗技术闻名于世,在癌症、心脏、血液循环、糖尿病等疾病的病源研究、预防、基因治疗等方面,拥有国际前沿的水平。从癌症术后生存率来看,中国癌症5年生存率为30.9%,而德国癌症5年生存率为86%,加拿大癌症5年生存率为63%,居国际较高水平。选择去德国INI治疗前,王阿姨一家人就了解到德国INI医院在颅底及脑内外部肿瘤的外科手术治疗方面,于是选择了这所在神经外科领域内颇有口碑的专科医院。
2、更高的手术切除率:王阿姨多方了解到,脑膜瘤在国内通常难以达到很高的切除率,比如枕骨大孔区、斜坡区由于位置深、手术器械难以抵达,无法合适切除,即便是像大脑镰、矢状窦等部位长出的脑膜瘤虽然切除率较高,但由于技术有限,往往不切除病变脑膜,这也就导致复发几率比较高。而在国外,比如德国、加拿大、法国等本身神经外科历史悠久,医生技术和手术操作水平相对较高,对于脑膜瘤的切除通常是把肿瘤切除的同时也把病变脑膜切掉,这样一来手术效果更加完全,同时也避免了术后复发而引发的二次手术。
3、更佳的生存质量: 近年来很多学者通过临床和基础观察提出Simpson 0级切除的概念,也就是切除受累硬膜周围2cm的正常硬膜。I级脑膜瘤一般是良性肿瘤,与周围脑组织界限清楚,大部分肿瘤可行Simpson 0级切除治愈。对于II级和III级的脑膜瘤,可采用I-V级法,但是术后易复发。研究显示,Simpson Ⅰ、Ⅱ 级术后5年肿瘤复发率为4%-9%,Simpson Ⅲ、Ⅳ 级术后5年肿瘤复发率为25%-45%,且随着随访时间的延长复发率逐渐增高。这也就意味着,肿瘤切除程度越高,脑膜瘤被治愈的几率就越大,患者像正常人一样生活的概率也就越高。




