前中颅底深部区域,包括颅内海绵窦、颞窝和颅外的翼腭窝(PPF)、颞下窝(ITF)、咽旁区(PPR)、蝶窦(SphS)和上颌窦(MaxS)等的肿瘤,很难完全暴露和切除。根据病灶中心和病变确切位置,内镜下经鼻入路(EEA)与开颅入路相比,可以提供合理、直接的视野。然而,当EEA向外侧延伸时,手术风险增加;切除正常鼻结构,如粘膜、鼻甲等后相关并发症发病率增加。此外,外侧结构,如海绵窦内、颈静脉孔和硬膜内等有时难以切除。闭合手术创面需要复杂的重建技术,其相关并发症的发病率也高,据报道脑脊液漏率在5%-20%。
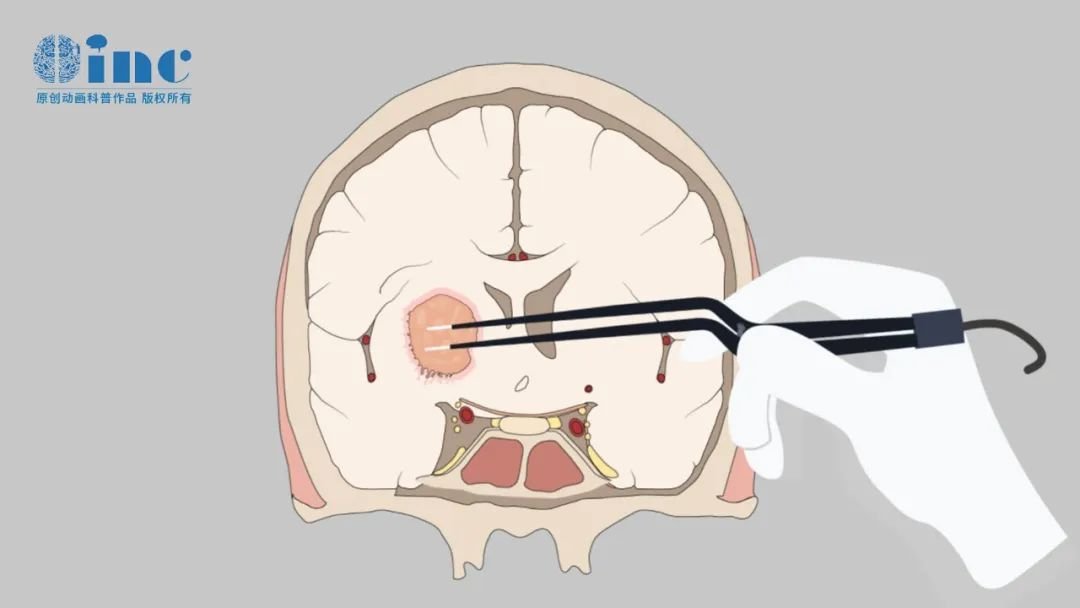
颅内至延伸颅底PPF、ITF、PPR、SphS和MaxS的肿瘤,经开颅经典入路可控制关键的神经血管结构。前外侧三角(ALT)是颅底颅内和颅外之间的一个窗口。其前内侧为上颌神经(V2),后内侧为下颌神经(V3)前缘,外侧为颞肌(TM)和翼外肌(LPM)。通过磨除ALT和翼突,在暴露V2和V3后,形成一条通向PPF、ITF、PPR、epipharinx(EP)、SphS、MaxS、鼻腔(NC)和斜坡的宽阔通道。翼管神经(VN)将这条通道分为内侧窗和外侧窗。
对于涉及颅内和延伸至颅外颞窝、翼腭窝、颞后窝、咽旁区、上颌窦、蝶窦、鼻腔和斜坡的肿瘤,法国巴黎大学Lariboisière医院神经外科的Sébastien Froelich(福洛里希教授)等通过解剖研究,建议采取内镜辅助下的硬膜外颞前窝入路手术。其结果发表于2021年8月的《Acta Neurochirurgica》杂志。
——摘自文章章节
两则前中颅底深部肿瘤
福洛里希教授成功手术案例
典型手术病例1
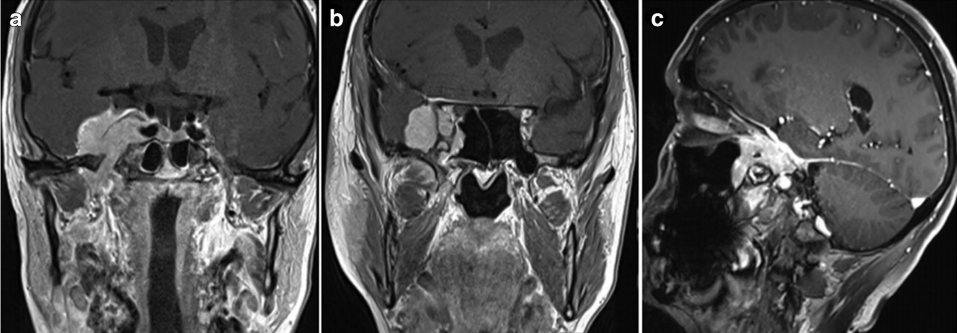
53岁男性患者,7年前在外院手术切除2级脑膜瘤。因出现三叉神经V1、V2区麻木,V3感觉迟钝入院。MRI见较大脑膜瘤复发侵犯右侧海绵窦、眶顶、SphS、PPF和ITF并通过Meckel’s腔(MC)延伸至小脑桥脑角(CPA)(图a-c)。
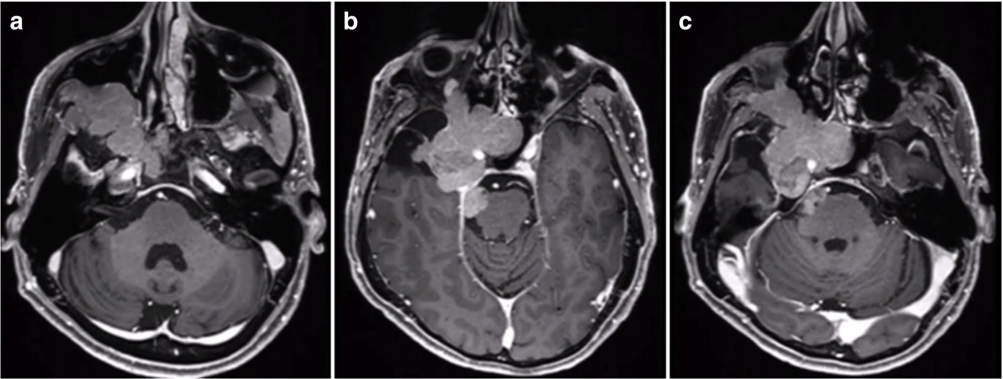
采用原额颞入路,打开SOF,切除眶外侧壁,打开FO和FR,磨除前部颞窝底、IOF外缘、ALT和PP。切断眶颞骨膜反折,从CS上将颞窝硬膜剥下。打开硬膜,切除硬膜下颞部肿瘤。从上方打开MC,继续切除突入CPA的肿瘤。磨除ALT和PP,切除ITF的肿瘤。打开AMT,切除OM。将进入PPF、突入CS前部的肿瘤切除。然后在内镜观察下切除伸入SphS的肿瘤。用骨膜严密修补缝合硬膜,去除蝶窦粘膜并填入脂肪。术后MRI显示肿瘤全切除。
(PPF,翼腭窝;ITF,颞后窝;SphS,蝶窦;MC,Meckel腔;CPA,小脑桥脑角;ALT,前外侧三角;AMT,前内侧三角;ZN,颧神经;V2,三叉神经上颌支。)
术前术后影像对比:肿瘤得到完全切除
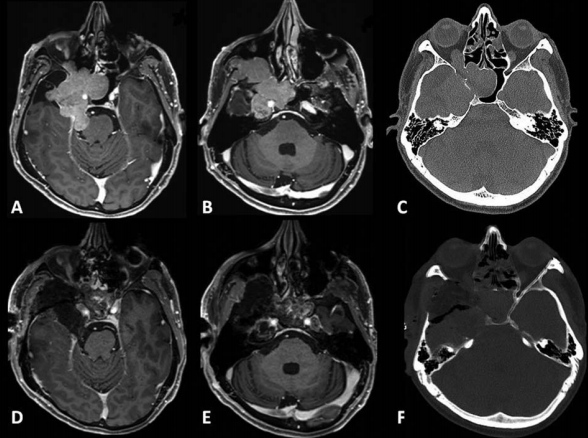
术前和术后图像。(A)术前轴向t1加权钆增强磁共振成像(MRI)显示脑膜瘤延伸至后颅窝(PF)、海绵窦(CS)、眼眶和蝶窦(SS)。(B)肿瘤延伸至中窝、翼腭窝(PPF)和颞下窝(ITF)。(C)术前轴向计算机断层扫描(CT)显示更大的蝶翼侵蚀和SS受累。(D,E)术后轴向t1加权钆增强MRI显示肿瘤完全切除。(F)术后轴位CT扫描显示用于闭合的脂肪移植物。
典型手术病例2:
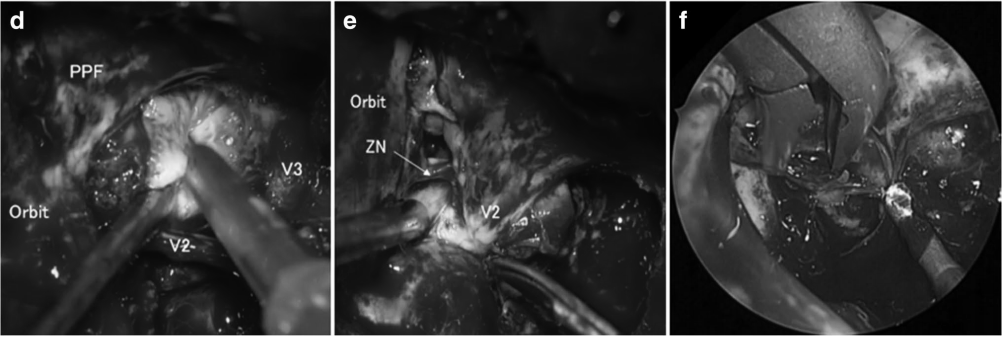
一名61岁女性出现V1(嗅神经)和V2感觉迟钝和感觉减退。MRI显示增强病灶以右侧海绵窦为中心,延伸至颞窝、SOF、FR、FO、PPF、ITF和SphS(图a-c)。
选择前颞窝入路。对眼眶顶和侧壁、蝶骨大翼和小翼以及前中颅窝底进行钻孔。进行了前床突切除术。将浸润的颞部硬脑膜从海绵窦剥离,并与肿瘤的硬膜内部分一起切除。使用一块颅骨膜封闭硬脑膜。沿着三叉神经部分追踪肿瘤通过FO、FR、SOF和PPF的扩展,并部分切除保留V2和V3。然后,对翼根进行钻孔,确定维迪安管并打开屋顶。SphS通过ALT打开。
还可以通过MS和AMT访问SphS。使用显微镜和内镜通过AMT和ALT将位于SphS的肿瘤完全切除(图6d,e)。使用从颞肌后部获得的肌肉块来封闭SphS的两个开口。术后过程很顺利。除了V2感觉迟钝和感觉减退之外,患者的神经系统保持完好。病理结果为II级脑膜瘤。患者接受了分段放射治疗。
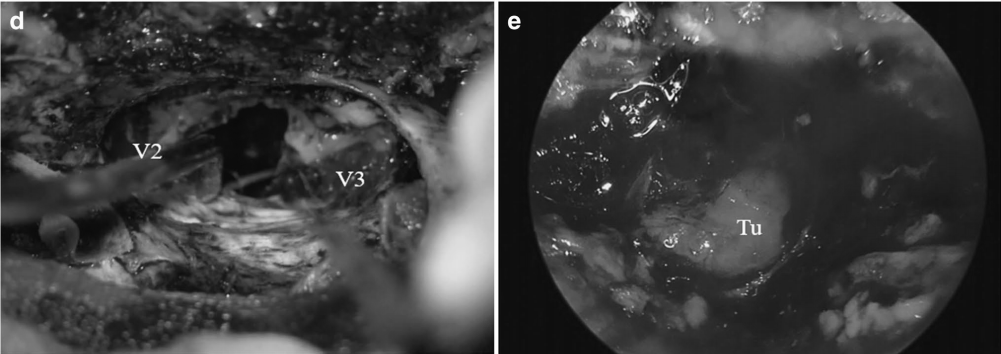
(ITF,颞下窝;PPF,翼腭窝;SphS,蝶窦;ALT,前外侧三角;AMT,前内侧三角;TM,颞肌;V1,眼神经;V2,上颌神经;V3,下颌神经)。
通过该研究,福教授等指出,ALT和AMT是经颅入路进入SphS、MaxS、PS、NC和EP的合适通道;内镜下通过此通道扩展硬膜外颞前窝入路,可以认为是扩大内镜经鼻入路的一种合适的替代方法,可用于同时延伸到颅内、PS、NC和EP的颅底肿瘤切除。
国际神外显微镜+内镜
“双镜联合”手术教授

-国际神经外科年轻一代杰出的教授
-神经内镜及颅底手术的国际教授
-神经内镜“筷子手法”
Sebastien Froelich教授是国际神经外科内镜手术专家,他对于脊索瘤、脑膜瘤、垂体瘤、颅咽管瘤等都有大量的临床治疗经验,提出了克服脊索瘤的颅底基础方法、鼻内镜和下鼻甲联合皮瓣修复扩大鼻内入路后大面积颅底缺损的手术方法。
Sebastien Froelich教授擅长使用显微镜+神经内镜联合手术。神经内镜辅助显微镜,将两种神外手术中重要工具联合使用,能够较大水平切除顺利切除肿瘤。
2023年5月,Sebastien Froelich教授受邀来华学术交流,开展了丰富的中外神经外科交流活动。5月来华学术交流期间,为让国内颅底肿瘤,是脊索瘤和颅底脑膜瘤患者更多地了解这位国际颅底手术教授,INC国际神经外科医生集团就相关问题对Froelich教授及其手术团队进行了专访。作为国际显微镜和内镜手术教授,他也在采访中表明了自己对于在复杂颅底手术中如何使用显微镜和内镜的看法。
颅底手术的前提是到达颅底深的区域。为此通常有两种选择。要么你创建一个大的手术通路,但会增加病人的手术风险,因为你暴露了更多的组织结构。另外则是尝试缩小手术通路,为了在内部仍然拥有良好的视野,通常可以使用内窥镜来增加手术视野。所以在Froelich教授所做的多数手术中,内窥镜是手术中必备的,Froelich教授使用它来观察开颅手术中未暴露的结构。内窥镜配合显微镜几乎是颅底手术的组合,因为颅底手术的操作深度,内窥镜是颅底手术中必备的工具。
一台复杂脊索瘤手术中,Froelich教授同时使用了显微镜和内窥镜两种工具
内窥镜的用途除了可视化位于脑深部的结构,并且对于保护正常的脑组织结构顺利手术也是不可多得的。而被Froelich教授广泛应用在内镜手术中的“筷子技术”,其发明初衷旨在致力于尽可能微创,目标是在不接触鼻内部结构的情况下穿过鼻腔。在传统的神外内镜手术技术中,通常是两名手术医生操作,一名手术医生拿着内窥镜,另一名手术医生用两只手操作。但是这样就存在一个弊端,需要更多的空间以避免手术器械和内窥镜“打架”,而内窥镜坚硬,扩大空间也就意味着损伤的风险。即使主刀医生会跟着拿着内窥镜的手术医生去移动,但器械“打架”仍然无法避免。为了避免器械“打架”,需要在鼻腔内创造更多空间,为了达到这个目的,需要切除部分正常组织。为了解决这个问题,Froelich教授发明了“筷子技术”,可以让术者同时操作“内镜、吸引器、三个器械”,做到“人镜合一”,术者可以控制。还可以将内窥镜的靠近仪器的,这可以在执行关键步骤或细致的剥离时提供相当高的精度。所以“筷子技术”的目的是保护解剖结构,保护鼻内部的结构。
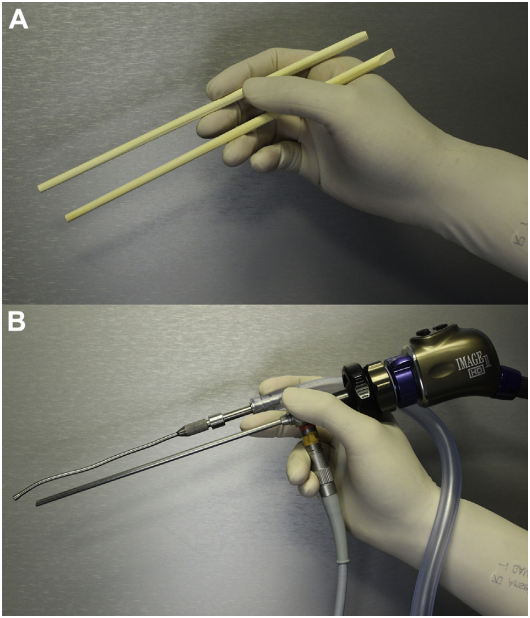
图示为筷子技术,A图表示筷子夹在拇指和手指之间。B图表示内窥镜和吸引器(或其他器械)可以类似地保持在外科医生的非主导手中。旋转轴与吸引器的远端角度结合可以将小手指运动转换成暴露深度中的360度范围。
如果切除正常的结构,就会导致患者出现术后并发症,并且这种情况可能会持续很长一段时间。如果使用放疗,这种病况会更严重。例如,脊索瘤术后经常使用放射治疗。所以它使这种并发症变得更严重并持续更长时间。因此,“筷子技术”的目标是减少手术入路的侵袭性。
所以出于扩大手术视野和保护正常脑组织顺利手术的目的,Froelich教授认为在颅底手术中,多数病例都适合这种方法——将显微镜与神外内镜“双镜联合”使用在同一台手术中。




