脑干是海绵状血管瘤的相对好发部位,有文献报道大约18%~35%的颅内海绵状血管瘤位于脑干,尤以脑桥比例较高。脑干海绵状血管瘤(BCM)易反复出血,国内王忠诚等报道137例,年出血率和再出血率分别为6%和60%,海绵状血管瘤作为良性病变,有完整的包膜,手术能够完全切除从而达到治愈目的,随着神经导航、神经电生理监测及显微技术的不断进步,脑干海绵状血管瘤显微手术治疗的报道越来越多,其治疗效果明显提高。但脑干部位神经核团及传导束密集,手术并发症发生率较高,充分评估术后可能的并发症并进行预见性、针对性观察和护理是确定手术效果、降低致残及致死率、加速患者康复的关键措施。
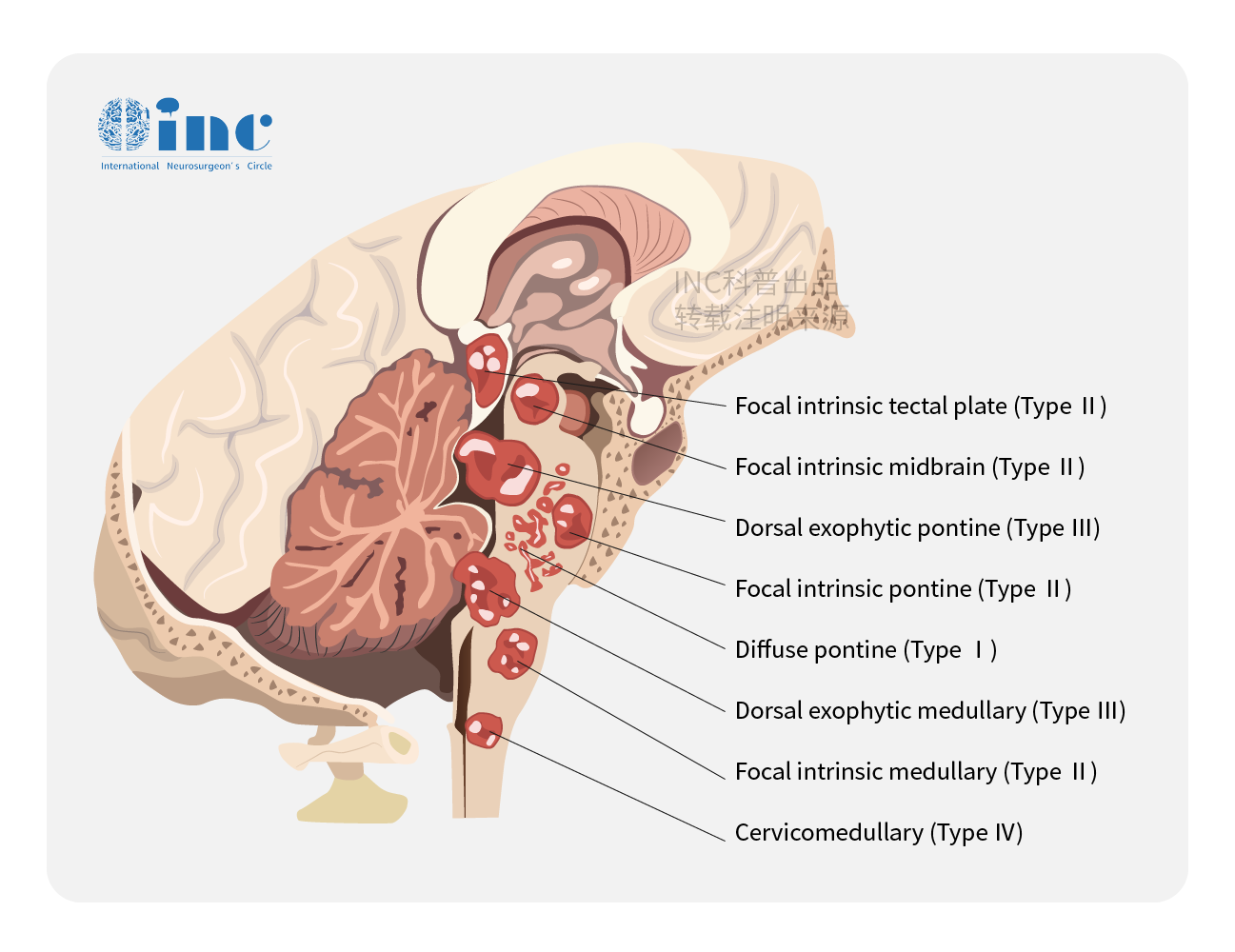
术后并发症的观察及护理
意识及瞳孔的观察
中脑手术易损伤网状结构导致意识障碍,桥脑部位神经核团密集,术后可能出现动眼、滑车等神经核团损害从而出现瞳孔变化及眼球活动障碍,从而加大了术后护理及观察难度,术后及时、准确记录患者的意识障碍水平、有无瞳孔变化是后续判断患者病情变化的基础。术前可通过患者阳性体征、肿瘤部位、拟实施手术方案,充分评估术后可能出现的神经功能缺失,一旦出现与术前评估不一致症状应及时复查头颅CT排除出血及其他并发症可能。
颅内出血的观察
术后24 h特别是术后12小时内为颅内出血的高峰期,为术后严重的并发症之一,分析其出血原因可能为:(1)肿瘤切除时采用弱电流双较电凝,瘤一脑交界处出血点常规采取脑棉压迫止血丽不用电凝,术中止血不完善,术后麻醉恢复过程中呛管等因素可导致正常灌注压突破;(2)海绵状血管瘤有时呈分叶状,术中仅部分切除;(3)术中脑压板长时间牵拉造成相应部位脑挫伤出血;(4)术前合并脑积水、颅内压增高明显患者,术中释放脑脊液过快出现减压性出血;术后常规CT复查结合严密观察患者意识、瞳孔、生命体征、肢体活动情况的动态变化可及时发现颅内出血,特别是术后常规CT检查是及时发现颅内出血的重要手段。
脑积水的观察及护理
脑积水多发生于中脑病变患者,分析其原因在于:(1)中脑导水管为脑脊液循环通路中较为狭窄的通道,此部位病变可压迫中脑导水管出现脑积水:(2)中脑肿瘤术后出现的反应性脑水肿压迫中脑导水管发生梗阻性脑积水。对于中脑病变者应警惕脑积水发生的可能,术前已经存在脑积水的患者,术前及术中应行脑室外引流术解除脑积水;中脑病变术后通过严密观察患者意识及生命体征变化,结合动态CT复查结果均能及早发现继发性脑积水并及时行脑室外引流术。术后注意观察脑脊液引流量,避免出现引流不畅或引漉过度的发生,术后5~7天脑水肿期过后应适时夹闭引流管,观察患者意识变化,复查头颅cT观察脑室变化,梗阻解除后尽早拔除脑室外引流管。
呼吸功能监测及气道护理
呼吸障碍是脑干术后的较常见的并发症,是导致死亡的重要原因:(1)延髓肿瘤患者,术后易发生呼吸肌麻痹、肋间肌瘫痪,表现为呼吸不规则、减弱甚至呼吸骤停;(2)中脑网状结构损害、术后反应性脑水肿的发生以及颅内血肿、脑积水等并发症的发生可导致患者意识障碍从而出现呼吸道梗阻;(3)后组颅神经损害导致咳嗽反射减弱气道分泌物排出不畅。脑干术后患者床旁常规准备气管切开包,护理过程中重点观察呼吸频率、节律、及深浅度。持续吸氧3 l/min,监测血氧饱和度变化。及时行血气分析,注意病人皮肤黏膜的颜色,有无紫绀,口唇青紫等,雾化、加强叩背、吸痰保持呼吸道通畅,对于昏迷并预计短时间无法清醒的患者行气管切开。
肺部感染
术后患者长时间卧床,切口疼痛、后组颅神经损伤而引起咳嗽无力、吞咽反射减弱或消失,昏迷患者不当喂食造成返流、误吸等诸多因素,导致呼吸道分泌物增多,容发生肺部感染。对于清醒患者鼓励其合适咳嗽、咳痰,痰液黏稠不易咳出者,给予雾化吸入,2~3次/d。指导患者进行深呼吸训练,以增加肺通气量,减少气道阻力和无效死腔;气管切开患者,注意保持呼吸道通畅,定时翻身叩背,严格无菌操作。昏迷患者,胃管喂食,应抬高床头,尽量采用输液泵控制喂食速度,避免返流后误吸。
消化道出血的观察及预防
消化道出血多出现在术后3~5d。由于脑干区域术后直接或间接导致植物神经功能紊乱,导致胃酸分泌增加、胃蠕动增强、血管痉挛、胃肠道黏膜缺氧溃烂和出血。护理过程中应观察患者有无黑便、贫血表现判断是否存在消化道出血。术后应用抑酸剂、胃粘膜保护剂及尽早进食可明显降低消化道应激性溃疡的发生率,特别是早期合理的场内营养支持能够为患者提供能量来源促进胃肠道蠕动,预防肠道粘膜萎缩,好转免疫功能,防止肠道菌群易位H1,对于能够自主进食者在全麻完全清醒后,无恶心、呕吐后即可给予流质饮食,并逐渐过渡至半流质、普食。对于后组颅神经损害产生程度吞咽困难及有不同程度意识障碍无法进食者,留置胃管鼻饲进行肠内营养,确定营养供给的同时可合适防止误吸及反流,减少肺部感染的发生率。
功能锻炼
对于吞咽困难者应指导患者做空口吞咽动作训练,每半小时喂半勺温开水于一侧舌下1次,嘱患者抬起舌头,舌头抵住上腭,做吞咽动作,训练过程中,若无呛咳可给予半流质饮食,少量多餐,直至患者恢复正常或接近正常的饮食方式。
注重心理护理及出院指导
清醒的气管切开患者无法言语、无法表达诉求加之对病情的担忧,常表现为狂躁、不配合、沉默等不良心理,给护理工作带来困难,可根据患者不同的文化程度,通过书写、手势等沟通技巧与患者交流,帮助其建立心理防御机制,缓解他们的负性心理压力。对于吞咽困难者可通过治愈的病例帮助患者建立战胜疾病的信心及康复锻炼的动力。对于面瘫、眼球活动障碍无法恢复患者应做好出院指导,滴眼液保护眼角膜预防角膜溃疡。
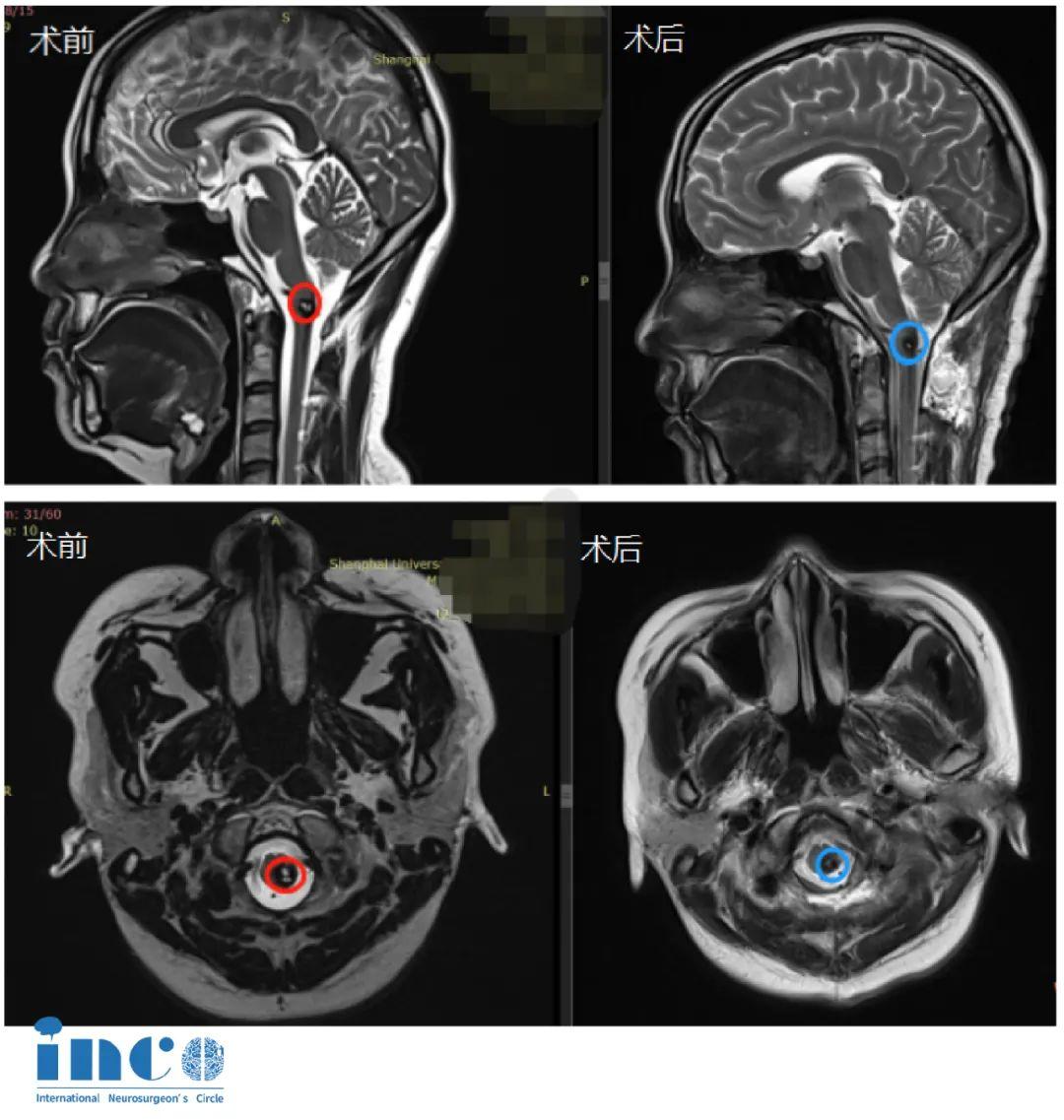
脑干海绵状血管瘤13年病史、两次脑干出血病情凶险,INC专家全切肿瘤无并发症
13年病史,两次脑干出血,王女士的海绵状血管瘤治疗之路走得格外艰辛,所幸一次果断选择,让王女士摆脱了脑内这颗“不定时炸弹”。
早在2008年,王女士因头晕、呕吐,被送到当地医院就诊,检查提示脑干出血,住院治疗后恢复正常。2016年时头痛爆发,辗转全国多家医院进行治疗,确诊为颅内多发海绵状血管瘤,肿瘤位于脑干延髓部位,手术致残风险较大,建议保守治疗。
然而随着肿瘤生长,保守治疗效果不佳,王女士出现头痛、视力受限、肢体偏瘫等症状,检查结果提示小脑有再次出血的危险,而出血过多较可能威胁生命顺利。
病情凶险手术迫在眉睫,多方打听后王女士一家联系到了INC德国巴特朗菲教授,作为颅底脑干专家,他擅长此类复杂位置的手术。
INC巴特朗菲教授仔细研究过王女士病情后,回复可以进行顺利全切,且能够避免手术并发症。
这样的肯定答复给了王女士新的希望,借2021年巴教授来华学术交流和示范手术的绝佳机会,在国内接受全切手术。
术前巴教授进行了认真细致的准备,并与国内专家共同制定手术方案。

术中巴教授主刀,在国内神经外科专家密切配合下,顺利全切病变。

术后2天即出ICU,无新的神经功能损伤,可下地走路。
术后两周,王女士出院,术前症状大为好转,恢复状态良好。术后MR显示病变得以全切。如今王女士身体恢复良好,终于过上了安心的正常生活。
小结
脑干海绵状血管瘤作为一种先天性血管畸形,病理性质属良性肿瘤,呈膨胀性生长,与脑组织有明确边界,手术能够达到治愈目的,对于有明确手术指征的患者应采取手术治疗。但脑干部位神经核团密布、呼吸中枢分布于此,术后并发症多且危险。术前应对患者病情充分了解,充分评估术后可能出现的并发症并作出预见性、针对性护理,重视心理护理、康复锻炼及出院指导,对提高手术成功率,减少术后并发症及死亡率,促进患者的早日康复,提高生活质量有着较其重要的临床价值。




