7岁的恒恒(化名)因头疼、呕吐到医院就诊,检查出“基底节区较大占位“,活检病理结果表示:胶质瘤2级,间变性星形细胞瘤……这种是脑肿瘤的一种,如不治疗,占位将越来越大,孩子将出现更多神经功能症状,比如吞咽困难、走路不稳甚至偏瘫等
中国抗癌协会统计数字显示,我国儿童肿瘤发病率为万分之一,每年大约新增3-4万名儿童肿瘤患者,其中,儿童脑肿瘤的发病率位居二,仅次于儿童白血病。
近两年,INC国际神经外科接诊了无数例被脑瘤折磨的患儿,包括胶质瘤、颅咽管瘤、髓母细胞瘤、松果体区肿瘤等,无数个原本幸福的家庭被突如其来的病魔打垮,实在让人痛心……

“我孩子的脑瘤能治愈吗?怎么治疗才能带来更好的预后?要选择开颅手术吗?手术时机怎么选?……”种种疑问困扰着广大家长,小儿脑瘤治疗到底何去何从?围绕着家长关心的热点问题,INC为大家集中解答:
5.无法治愈的小儿脑瘤该怎么办?
Q:哪些小儿脑瘤能治愈?治愈的关键是什么?
A: 小儿脑瘤并非都不可治愈。手术切除是儿童脑肿瘤的优选治疗方式,良性小儿脑肿瘤(如低级别胶质瘤、脑膜瘤、听神经瘤、颅咽管瘤、室管膜瘤等)患儿多数可通过手术治疗而获得理想的生存期,如果手术顺利未残留并发症,可如同常人一样生活。而恶性脑瘤患儿一般仅仅手术切除还是不够的,还需要根据病人情况进一步放化疗。
有些良性脑肿瘤因为位置复杂,手术切除困难,且面临瘫痪、部分神经功能丧失等风险时,如能找到国际范围内能胜任这一手术达到顺利全切的神经外科专家主刀手术,孩子也将有较大的治愈希望。以以下一则来自加拿大多伦多大学儿童医院SickKids脑瘤研究中心主席James T. Rutka教授的一个9岁右丘脑胶质瘤患儿为例,他幸运地获得了全切,较终的组织病理学诊断是毛细胞星形细胞瘤,有多个医学论文证明这种低级别胶质瘤中位生存期可达50年。如今,小朋友早已恢复了正常的学习生活,他经常忘了自己曾是个脑瘤患者。
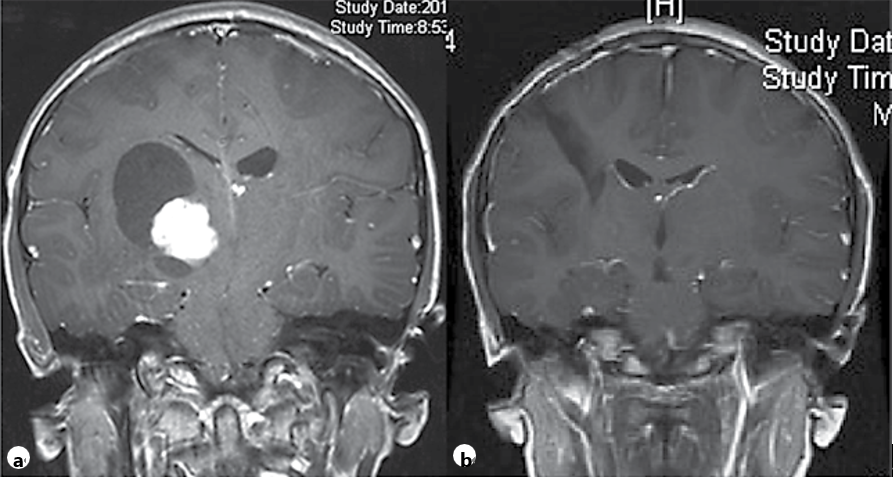
术前(a)和术后(b)的冠状动脉造影后T1加权图像,来自Rutka教授的论文案例
Q:小儿脑瘤手术时机怎么选?
A:早发现、早诊断、早治疗是提高脑肿瘤生存期和预后的关键。当CT或MRI扫描发现大脑有占位,并出现相关神经功能症状,且医生认为是脑肿瘤时,一般建议做或组织检查或直接手术切除。当孩子得了脑瘤,切忌拖延耽误治疗,避免小的肿瘤快速生长恶化,错失较佳治疗机会。手术越早,脑肿瘤越小,占位效应越好解除,切除的难度及风险一般也相对较小。如果能达到一次手术全切,一般可以得到几何量级的生命时间延长和高质量生存期的延长(相较于不切除肿瘤或少量切除肿瘤后直接进行放化疗)。
Q:复杂位置、功能区脑瘤怎么做到手术全切?
A:儿童脑肿瘤手术中,不同切除程度分别定义为:肉眼全切(GTR,也叫近全切)指肿瘤全部切除,且影像学未见增加;次全切(STR)指肿瘤切除程度为90%以上;部分切除指切除程度50-90%。
当脑肿瘤生长在复杂位置如脑干、丘脑、胼胝体、基底节区或功能区,手术全切可以说是无比困难,但也并不是说不可能。
类似这样的高疑难病例要做到手术全切,将对主刀医生的技术水平提出较高的要求,并非普通的神经外科能够胜任。这时候可在全国际范围内寻求能顺利较大水平全切脑瘤的手术专家。此外,现代化神经外科手术设备和器械的“助攻“也将大大提高脑肿瘤的全切率,比如术中核磁共振(iMRI)帮助医生快速找到肿瘤位置,准确识别从而”直击要害“一次性切除;术中神经电生理监测帮助医生监测手术中是否大脑神经功能以避开可能伤及到它们的部位,从而大大提高顺利性……为追求手术的全切程度和患者术后较大水平地恢复,在德国INI国际神经学研究所这样的国际上一些前沿的神经外科咨询中心,这些前沿设备都是手术的”标配“。
INC国际神经外科顾问团成员、国际小儿神经外科学会前主席、德国INI国际神经学研究所小儿神经外科主席Concezio Di Rocco教授曾在其研究论文《Pediatric intracranial primary anaplastic ganglioglioma》通过对8年间(??2007-2014)对16岁以下患者(范围0.8-15岁)进行了82次神经外科手术结果发现,MRI在儿童中的应用证明是顺利的。它在增加肿瘤切除范围方面较合适,特别是对于低级别胶质瘤和颅咽管瘤患者。

在受右侧岛状神经胶质瘤影响的11岁儿童中获得的轴向T1加权对比增强MR图像。左:术前图像。右图:术中iMRI图像显示完全切除病变。
4.细致而谨慎的术中操作,使用相关设备明确肿瘤和相邻的重要结构位置,尽可能地保护正常的神经组织。
Q:无法治愈的小儿恶性脑瘤应该怎么办?
A:对恶性程度较高的小儿脑肿瘤(如高级别胶质瘤、髓母细胞瘤等),首先也是寻求较大水平手术切除,为后续治疗打好基础。而后可根据孩子年龄、肿瘤级别等选择适合孩子病情的放化疗方式。
质子治疗作为放疗的一种对于胶质瘤、脊索瘤、髓母细胞瘤等儿童脑瘤适用,副作用低,顺利性佳,现已成了众多家长和患儿的放疗新选择。
免疫治疗、工程病毒、电场治疗等新疗法的问世,以及靶向药的不断升级更新,对抗小儿脑肿瘤,未来更多合适的治疗方式还将发生新的变革,患儿家庭条件允许的情况下,可选择咨询海外专家更多手术以外的综合治疗方式。




