视神经胶质瘤是来源于神经胶质的肿瘤,可发生于视神经的任何一段,并沿着视神经纵轴生长,是较常见的原发于视神经的肿瘤。根据肿瘤侵犯部位可分为眶内视神经型、视交叉型、颅内弥散型,单纯眶内视神经胶质瘤临床少见,占全部视神经胶质瘤的10%~30%,占眶内肿瘤的1% ~ 6%。大约1/3的视神经胶质瘤仅局限于一侧视神经,而2/3的患者合并有视交叉、下丘脑、三脑室底及视束的侵犯。
视神经胶质瘤发病无明显性别差异;在5岁以内发病的儿童占65%,10岁以内发病者占75%,20岁以内发病者占90%;平均年龄为5~6岁,发生于成人者少见。据较新统计,在国外约30%~50%的视神经胶质瘤患儿合并有神经纤维瘤病,而15%~20%的神经纤维瘤病患儿表现有视神经胶质瘤,多为双侧发病。国内报道的视神经胶质瘤却很少合并神经纤维瘤,本例患儿就没有发现神经纤维瘤病的体征。成人视神经胶质瘤多为恶性,预后较差。
视神经胶质瘤一般生长缓慢,肿瘤沿着视神经浸润生长,很少突破表面包膜向眶内侵犯。其自然病程多样,可静止、可进展,伴有神经纤维瘤的视神经胶质瘤为良性自限性肿瘤,患者病情长期稳定,甚至可见自然消退,而不伴有神经纤维瘤的视神经胶质瘤生长较快,具有侵袭性,预后差。眶内视神经型胶质瘤典型的临床表现为早期出现视力逐渐下降、视野缺损,随着病变体积增大,出现眼眶占位性病变的特点,即进行性眼球突出、眼球运动受限、斜视等,故视力下降先于眼球突出出现。在婴幼儿期的视神经胶质瘤多表现为眼球震颤和斜视。儿童出现视力下降时因其主诉不明确,往往在出现明显的眼球突出或因视力丧失导致废用性斜视时被家长发现才就诊,故儿童患者就诊时视力损伤已很严重甚至失明。查体时可见患侧瞳孔扩大,直接对光反射消失、间接对光反射存在。肿瘤压迫可使眼底血管循环障碍,眼底检查可见患眼视乳头水肿或视神经萎缩。视神经的改变与肿瘤原发位置有关,肿瘤位于视神经前部则多发生视乳头水肿,并可伴有视网膜静脉扩张充血;原发部位在视神经后段,则原发性视神经萎缩多见。此外,长期视乳头水肿较终亦表现为视神经萎缩。成人发病的视神经胶质瘤恶性程度高,70%~84%的患者常表现为突然视力下降,往往不伴有眼球突出,可出现视网膜中央静脉阻塞,虹膜新生血管性青光眼,甚至眼缺血综合征等并发症。视交叉胶质瘤以双侧视力下降、视野改变多见,预后较差。弥散型胶质瘤可出现颅内压升高及肿瘤占位相应表现,但通常不具有特异性,因累及下丘脑而出现下丘脑损伤性症状,如性早熟、肥胖、多饮、多尿等内分泌异常,严重者可致死。
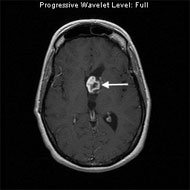
影像学检查对于肿瘤的发现、评估具有重要意义。视神经胶质瘤的影像学特点可以总结如下:(1)视神经梭形增粗、迂曲,或呈椭圆形肿块,与眶内脂肪分界清楚,瘤体内可见透亮区,为黏液池或囊变,CT表现为多发低密度影,可有点状钙化;(2)CT增强扫描呈中等均匀强化,冠状位可见视神经增粗,薄层像或骨窗像常见视神经管扩大,如果视神经管未见扩大诊断较困难,须借助MRI;(3)MRI对软组织的分辨力强、无放射性,是优选的检查方法,肿瘤较外周呈长T1、长T2信号,与脑脊液信号相似;肿瘤在T1相上与脑实质信号相比呈低信号或等信号,在T2相上呈高信号;增强扫描见多数肿瘤呈轻至中度均匀强化,部分肿瘤内部坏死或囊性变而不强化,少数胶质瘤可不强化。当视神经胶质瘤同时累及眶内段、管内段及颅内段则可表现为哑铃形。
眶内视神经胶质瘤应与以下疾病相鉴别:(1)急性视神经炎:发病与感染、多发性硬化等有关,分为视神经乳头炎以及球后视神经炎,主要表现为急性或亚急性视力下降,视野缺损,以中心暗点及旁中心暗点为主,也可伴其他类型视野缺损;视神经乳头炎眼底可见视乳头水肿、视盘静脉充盈,而球后视神经炎的眼底多正常,但是有眼球转动痛。相对性瞳孔传入障碍是视神经炎较常见的瞳孔异常;MRI显示视神经增粗,但并不具有特异性。应用糖皮质激素治疗合适。(2)前部缺血性视神经病变(anterior ischaemic optic neuropathy, AION):多见于中老年人,表现为突发单眼性视力下降、视盘水肿、与生理盲点相连的象限性视野缺损,视乳头水肿常于6~12周内消失,残留视盘苍白。(3)视神经鞘脑膜瘤:占眶内肿瘤的4%~8%,中老年人发病多见,临床表现与视神经胶质瘤很相似,以视力下降以及眼球突出为主要表现,眼底检查可见视盘水肿,影像学检查对于二者的鉴别有很重要的意义。视神经鞘脑膜瘤常穿透硬脑膜形成偏心性肿块,如未穿透者,则表现为视神经一致性增粗,与视神经胶质瘤的梭形增粗不同。(4)眼眶横纹肌肉瘤:儿童时期较常见的原发性眶内恶性肿瘤,主要发生于10岁以下儿童,男性多于女性。起病急,进展迅速,主要临床表现为发展迅速的眼球突出及移位,早期即可出现眼球运动受限;横纹肌肉瘤恶性程度高,可侵犯周围眶壁,亦可向颅内蔓延,晚期可远处转移。
WHO将视神经胶质瘤分为I、II两个级别。I级为低级别,为毛细胞性星形细胞瘤(pilocytic astrocytomas, PA),肿瘤生长缓慢、预后好,大多数伴有神经纤维瘤的视神经胶质瘤为此型;粘液性纤维型星形细胞瘤(pilomyxoid astrocytomas, PMA)是PA的一种亚型,相对少见,但多见于婴幼儿,肿瘤多位于视交叉及下丘脑部位,PMA呈进展性生长,容易复发,预后不好。两者的病理学特点亦有所不同。在形态学上,PA由双较细胞以及多较细胞组成,双较细胞紧密连接,形成罗森塔尔纤维(一种紧密排列的神经胶质纤维)和嗜酸性颗粒小体,多较细胞疏松排列,含有微囊结构;而PMA则表现为在粘液背景中可见肿瘤细胞分布,细胞以血管为中心分布,缺乏罗森塔尔纤维和嗜酸性颗粒小体。近年来有报道发现PMA与PM之间可相互转化。恶性程度高的视神经胶质瘤为高级别即II级PA,又称为多形性成胶质细胞瘤,多见于成人发病的视神经胶质瘤。

视神经胶质瘤如何治疗?
关于视神经胶质瘤的治疗,应根据患者的年龄、发病部位、临床表现及影像学检查进行综合分析,制定个性化治疗方案。部分患者的肿瘤稳定,呈静止状态,是伴有神经纤维瘤的患者,大多无临床症状、视力保留较好,且肿瘤较小、局限于眶内,多采取定期观察或单纯放疗。然而多数视神经胶质瘤逐渐增长,需要治疗。在随访过程中若出现视力不断减退、眼球突出加重、影像学检查肿瘤进展,如肿物出现增大、囊性变、外生性等,便应尽早切除。放射治疗可以控制肿瘤的生长,标准总剂量超过50Gy,但是由于副作用明显,传统的放射治疗方法现今很少应用;近年来,立体定位放射治疗、质子放射治疗、以及短距离放射治疗等新兴的治疗手段,由于肿瘤接受的剂量更精确、可控,副作用少等优点,得以广泛应用。此外,对于复发的神经胶质瘤放射治疗的效果好。对于局限于一侧视神经的肿瘤,为保护眼球、阻止肿瘤向视交叉蔓延,手术完全或部分切除肿瘤的重要性逐渐受到关注。此外,手术后进行组织病理学检查,不仅可以明确诊断,还可以根据肿瘤的病理类型制定后续的治疗方案。对于疑有视神经管或颅内蔓延者则应采取手术、放疗、化疗或联合治疗。近年来一致的观点认为,对于全身性或者进展性视神经胶质瘤,是≤5岁的婴儿患者,预后较差,常采用化疗作为一线治疗,较常用的化疗方案是COPP方案(环磷酰胺+长春新碱+甲基苄肼+泼尼松龙)或顺铂+卡铂方案。但是一些研究显示,化学治疗只能延迟了疾病的进展,而不能使患者的视力得到好转。
视神经胶质瘤预后如何?
视神经胶质瘤预后如何?
对于儿童发病的视神经胶质瘤,五年生存率约为52%~75%。大多数研究认为,视神经胶质瘤的预后与患儿年龄、性别、发病部位、以及是否伴有神经纤维瘤病等有关。年龄≥10岁、男性、眶内视神经胶质瘤、伴有神经纤维瘤病的患儿预后更好。婴幼儿期(≤1岁)发病的视神经胶质瘤更具有侵袭性,对视力的损伤更严重,临床症状更明显,因此预后更差。眶内视神经胶质瘤的死亡率为21%,而视交叉受累时死亡率上升至58%。21%的患者会出现复发或肿瘤进展。成年人发病的视神经胶质瘤恶性程度高,进展快,患者通常在发病后6~12个月内死亡。
INC视神经胶质瘤手术实例:二次手术基本全切,2年未复发,视力好转
INC曾接诊过一个5岁大的视神经胶质瘤小朋友,同样也是面临如此凶险的情况,虽然已在国内经历了一次手术,但为追求手术全切、保全孩子视力,在收到巴教授的远程咨询意见后,一家人决定不远万里飞赴德国手术。经巴特朗菲教授手术,这个孩子的视神经胶质瘤得到了≥大概率的切除程度,达全切,从术前侵袭至双侧额叶及三脑室的较大瘤体,到术后影像上未见瘤体,从几近失明到逐渐地视力恢复接近正常,他的手术效果可以说是教科书级的示范案例。
点击阅读案例详情:【INC疑难手术病例视频】失明的5岁脑瘤患儿如何重获光明?
点击阅读案例详情:【INC疑难手术病例视频】失明的5岁脑瘤患儿如何重获光明?
该患儿术后病理结果显示WHO1级,是一种低级别胶质瘤。根据美国脑胶质瘤NCCN治疗指南及临床数据统计提示,术后不需要进行放化疗等治疗(放化疗对病情控制无益,但是对身体的伤害大于获益),而且20年总体生存率87%±0.8%。
巴教授手术团队是如何做到术中规避视神经损伤的较大风险?这得益于教授30多年娴熟的疑难脑瘤手术切除经验、细致“入微”的技术手法以及整个手术团队的密切配合,此外,术中导航设备、术中神经电生理监测、术中磁共振等的辅助应用,也为手术较大水平地顺利切除做出贡献。2021年3月,INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员之一,国际神经外科联合会(WFNS)教育委员会现任主席德国巴特朗菲教授将再次来华学术交流,期间为高难度、,或者追求较好手术质量的神经外科患者亲自主刀手术,现开始全国范围内招募神经外科疾病患者!




