70多岁、脑里长了7cm多的较大肿瘤,手术、放疗后又再复发,当今医学还有好的治疗方法吗?颅颈交界区脊索瘤具有反复复发、难以手术的特点,原本需要2种不同手术入路、2次不同时期完成的复杂手术,国际脊索瘤教授福洛里希教授竟利用其的“筷子技术”内镜+显微镜双镜联合使用前-远外侧入路一次全切了较大脊索瘤,为患者较大化顺利切除、避免手术痛苦、避免肿瘤的残留复发。
老年人较怕什么?
害怕自己长病,
较担心的是生活不能自理的问题。
当七旬老人面对国际少见脊索瘤。
高龄老人基础病较多,
一旦遇上了,就变得更加棘手。
脊索瘤手术之难,难在何处?一是肿瘤高度恶性,二是所在位置复杂。颅底脊索瘤常如此生长,背靠脑干,顶上垂体,两边海绵窦(眼、面神经所在),还常质地坚硬、侵蚀骨质,神外较大的两难之地——脑干、海绵窦,这脊索瘤全包了。
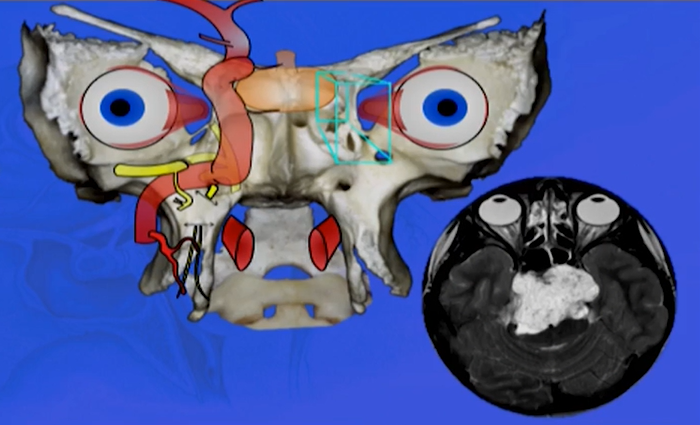
图:颅底及颅颈交界脊索瘤
在此大脑凶险之地,手术要把肿瘤准确切除,且不伤及脑干、海绵窦内丰富的神经血管,稍有马虎就会酿成大祸,轻则神经损伤,重则瘫痪。难度大、风险高、治愈率低,这场手术注定是一场生死“硬仗”。要想实现脊索瘤的切除,手术往往如切如磋,如琢如磨,对主刀医生、对手术器械、对手术室设备环境更是要求较高。
74岁较大脊索瘤患者部分切除+质子治疗后复发该怎么办?
患者情况
74岁女性因慢性颈部疼痛病史1年而就诊,诊断为颅颈交界区脊索瘤,该脊索瘤主要侵犯C2,未突破至枕骨,在2014年外院行经鼻内镜颅颈交界区脊索瘤的部分切除术,术后接受辅助质子治疗。
2019年初随访MRI,显示脊索瘤复发,颅颈交界区脊索瘤病变大小为51.3×74.3×25.9 mm,脊索瘤已经引起C2椎体病理性骨折及C1水平脊髓压迫,伴随C1右侧方、C1前后弓、C2椎体侵犯,齿状突后移和C1水平的侧向移位(图6)。肿瘤侵袭上三分之一的髁突和斜坡水平(图6a-c)。肿瘤侵袭延伸至C5-C6水平,在椎前间隙浸润延伸,并压迫C5和C6神经根,并包裹椎动脉椎动脉的V2段(图6d)。临床检查显示神经反射亢进和Lhermite征阳性。
▼图a-b术前MR显示颅颈交界区较大脊索瘤,51.3×74.3×25.9 mm大小,浸润性生长。
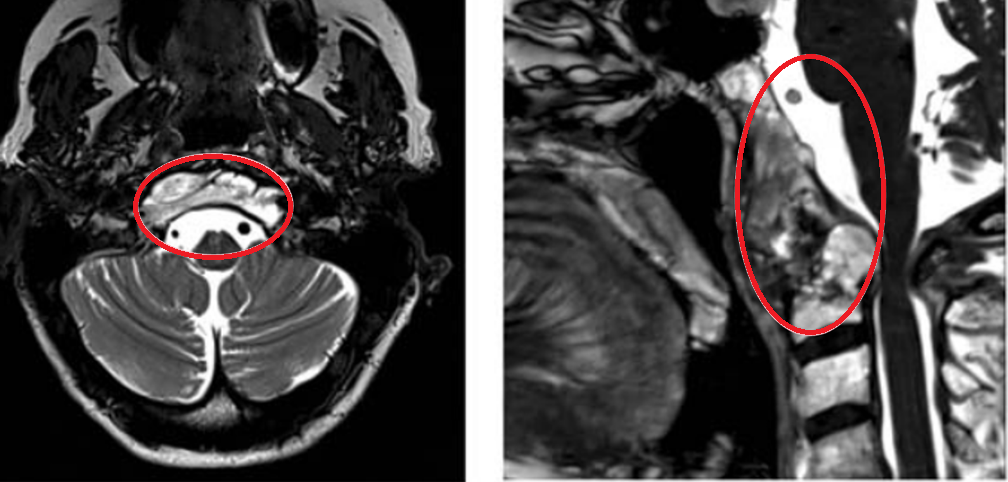
▼图显示脊索瘤向周边浸润生长,下至C5-C6水平的脊髓瘤侵犯浸润。
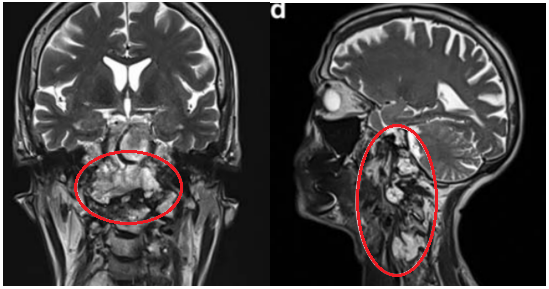
▼E完全切除肿瘤术后用骨水泥填充术腔,从中斜坡到C2椎体水平。术后10天进行枕-颈固定术。

▼F手术顺利,术后MRI显示肿瘤完全除,患者在一开始手术后10天接受了枕颈固定,没有任何并发症。术后MRI显示两个病灶完全切除。术后进行质子治疗,术后9个月未观察到影像复发的证据,此外,临床检查显示没有神经系统缺陷,患者恢复正常的日常活动。
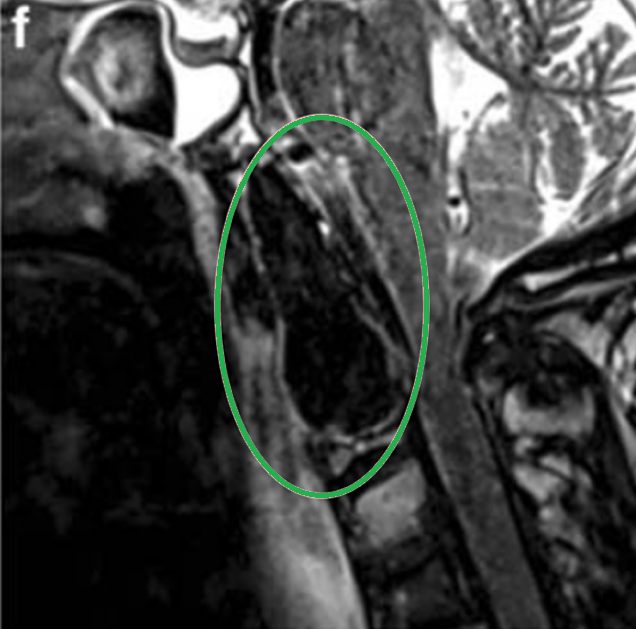
福教授右前外侧入路切除手术步骤图解
由于肿瘤向下、外侧浸润性生长特点,选择了右前-外侧联合入路手术,实现了镜下的肿瘤全切。
▼步骤a:C1定位,并暴露C1横突孔。椎动脉通过硬脑膜从C3横孔转移到椎动脉的入口点。注意不要打开蝶窦。
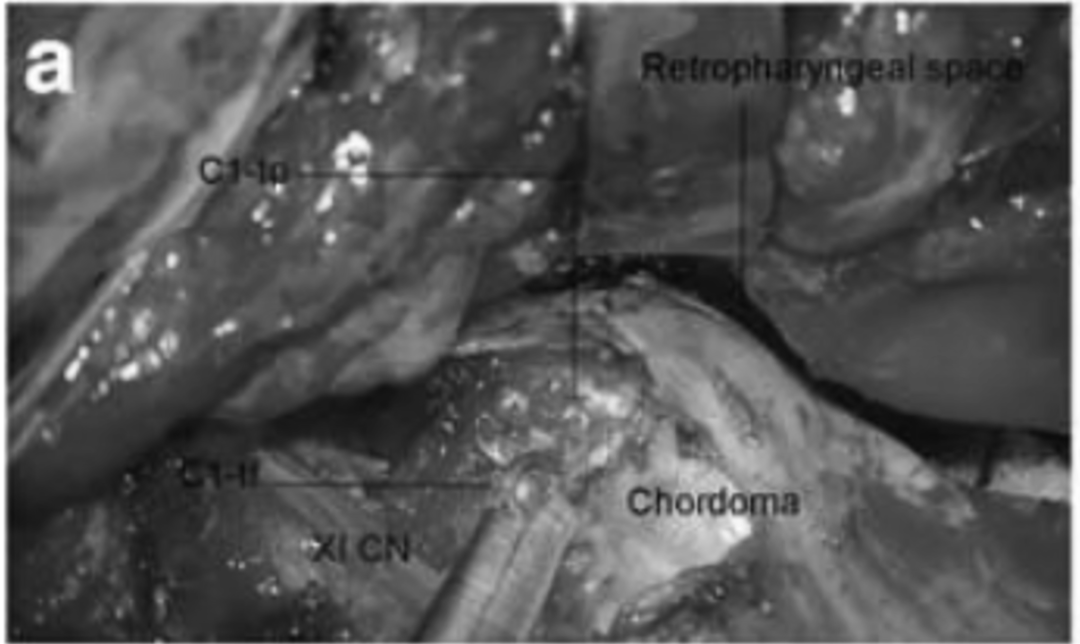
▼髁状突和C1的外侧肿块均被切除,C1和C2部分的肿瘤被切除。浸润下斜坡的肿瘤通过舌下管切除,且无需乳突磨除术。b切除横突和后疝,使肿瘤初步缩。
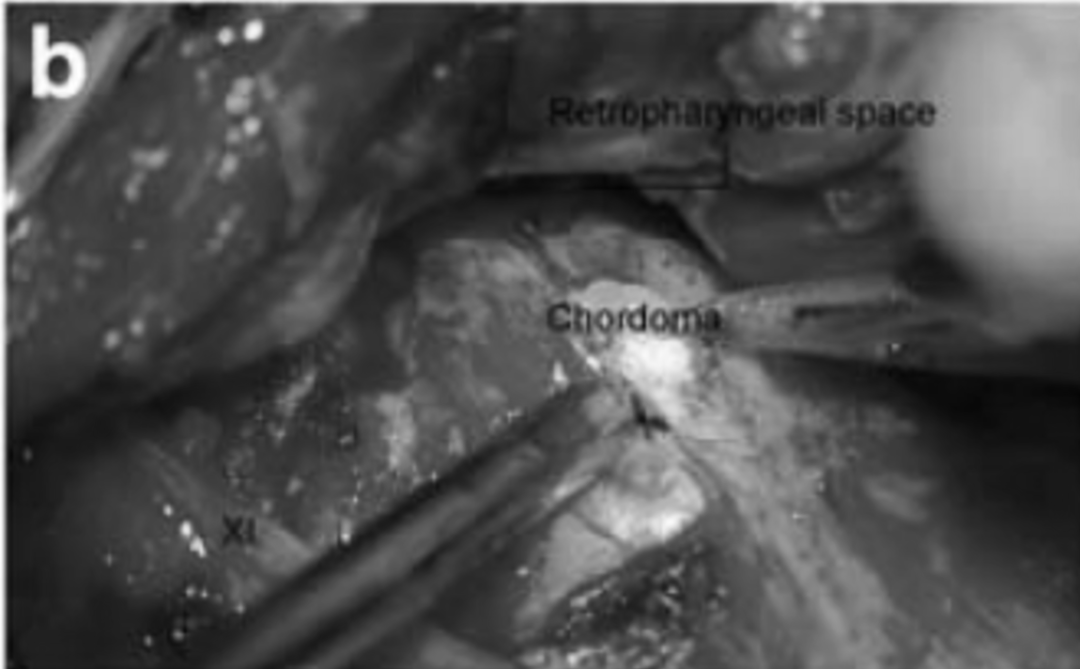
▼继续使用30°、45°和70°内窥镜,使用角度钻头、微型吸引器和咬钳切除浸润斜坡中部的肿瘤。

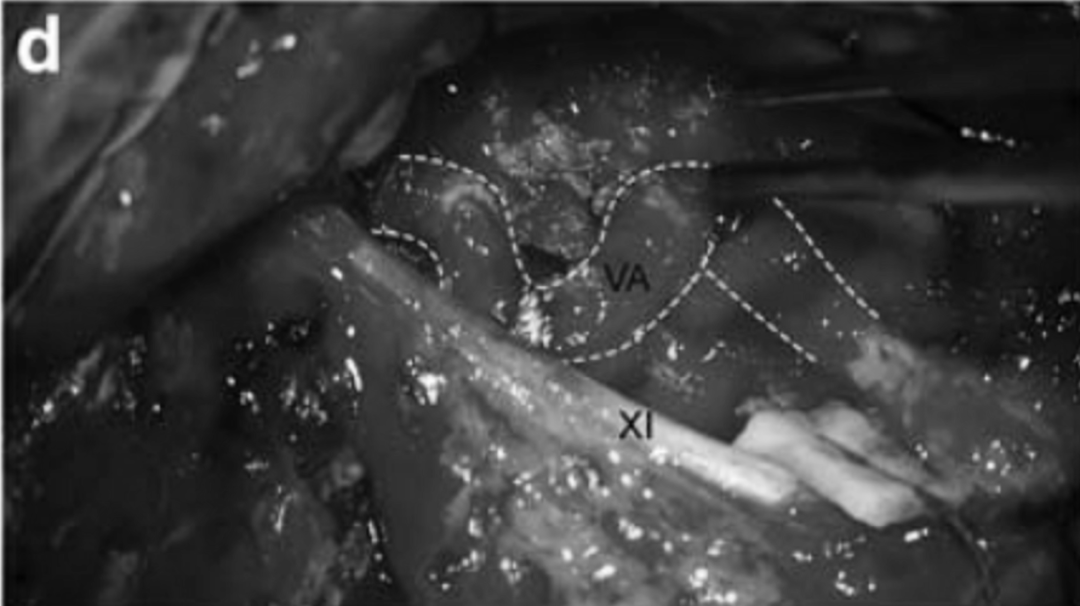
▼将椎动脉的V3节段和部分V2节段(虚线)转位(c,d),为切除肿瘤创造手术空间并保护动脉,髁突和下斜坡磨除骨质并在显微镜下以识别定位舌下管。
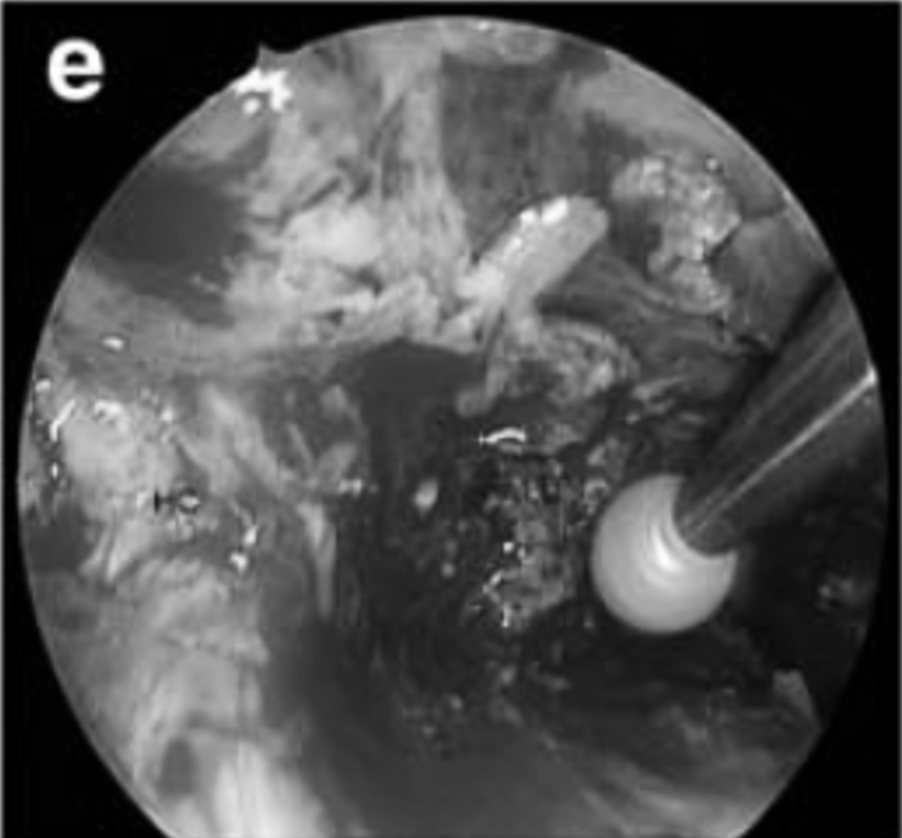
▼e通过舌下通道,继续使用30°、40°和70°内镜,使用微吸和咬牙器切除浸润斜坡的部分肿瘤。
▼切除术后的术野视图。切除浸润硬脑膜的肿瘤,用脂肪填补小缺损,并用胶原基质和纤维蛋白胶密封缺口。利用骨水泥就行颅骨重建,植入物位于斜坡和颈椎骨质C2之间。
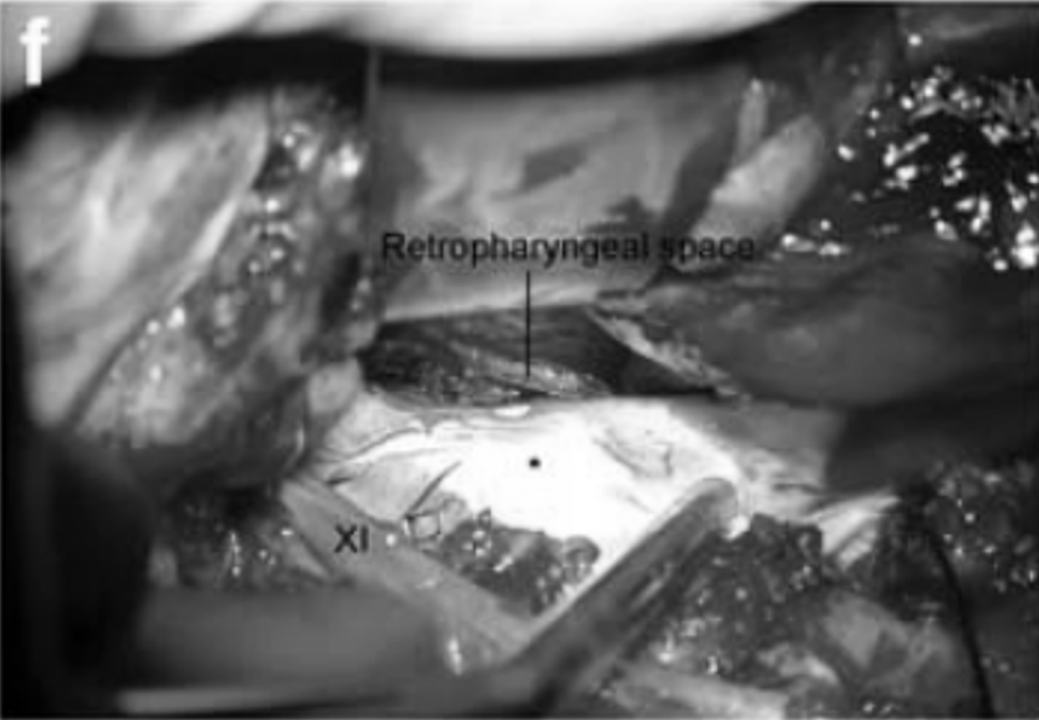
案例讨论
颅颈交界区和斜坡的病变的手术治疗仍然具有较大挑战性,因为肿瘤位置深,周围解剖结构复杂,并且倾向于累及咽旁间隙。手术入路的选择是尽可能顺利、较大水平切除zh肿瘤的关键。在制定手术策略时需考虑以下几个因素:硬膜内肿瘤延伸、斜坡侵犯、外侧侵犯、枕髁侵犯、C1和/或C2侧方肿瘤受累以及颈下肿瘤延伸。
▼福教授在中国进行授课学术交流
近期,经鼻内镜入路(EEA)已成为斜坡和颞下颌关节的新手术入路方式,提供了通过鼻腔和鼻副腔到达颅底的相对直接的手术入路。然而,如果硬膜内脑组织受损伤、肿瘤扩展到齿状突以下,向颈静脉孔和舌下管方向侵犯延伸,甚至肿瘤侵及椎动脉(椎动脉)和/或咽旁ICA,那手术全切难度更大。如果手术目标是实现完全切除,单纯EEA入路有较高的并发症风险。
对于C2以下和/或向外侧延伸的肿瘤,既往已有其他手术途径或分期手术的研究报导。经口入路,内镜下或显微镜下,允许外科医生在腭线以下暴露颅颈交界区。该入路适用于下斜坡、C1和C2的硬膜外中线病变。此外,经腭入路、经上颌入路和下颌骨-经颈椎入路也被建议用于扩大手术范围。其局限性主要与软组织操作性相关损伤,可能导致腭咽功能障碍、伤口愈合的并发症以及脑脊液泄漏或术后感染等。通过后外侧入路(后外侧入路,远外侧经髁入路)或更前的视线(前外侧入路,较外侧经髁和较外侧颈下经髁暴露“ELITE”),颅颈交界区腹侧肿瘤的外侧手术入路也见有报导。当考虑后外侧入路时,主要的困难是进入颅颈交界区下部、对侧以及中上斜坡部分受限。此外,尽管的椎动脉转位允许进入C1侧方和齿状突部位,但很难到达这些结构下方的肿瘤。
自从内镜手术问世以来,神经内镜在现代神经外科中逐渐发挥了重要作用。越来越多的证据证明了经鼻入路EEA到颅底的手术优势,并且在目前的共识上,大多数情况下可以通过这种方法治疗斜坡中部肿瘤。尽管如此,即使使用扩大EEA入路,也很难到达低于硬腭并向舌下神经管、颈静脉结节和颈内动脉延伸的病变。另一方面,外侧经髁入路是通往颅颈交界区、齿状突、寰枕关节和下斜坡的手术入路。此外,已经证明,颈静脉结节部位钻孔可以在硬膜内进入岩斜区,并在硬膜外进入枕骨大孔的下部。对于浸润性肿瘤,EEA经鼻内镜入路和ALA前外侧入路单独提供的手术暴露有所限制,在特定的病例中,使用这两种手术入路的分阶段手术可以帮助以较小的并发症实现较大限度的肿瘤切除。
与经典原外侧入路一样,福教授创新使用前-外侧联合入路提供了从C6到枕骨大孔的颈椎和CCJ的侧方手术通路,可及早控制硬膜外椎动脉和主要静脉血管(SS、JB、JV)。然而,福教授的研究显示的该入路较大优点对延伸至中、上斜坡直至蝶窦的浸润性肿瘤有良好的手术视野和较好的操作自由度。在福教授的病例中,仅使用单一入路对大的脊索瘤进行了镜下全切——该巨型脊索瘤(延伸至上颈椎、对侧和斜坡)。
▼福教授神经内镜“筷子手术”演示
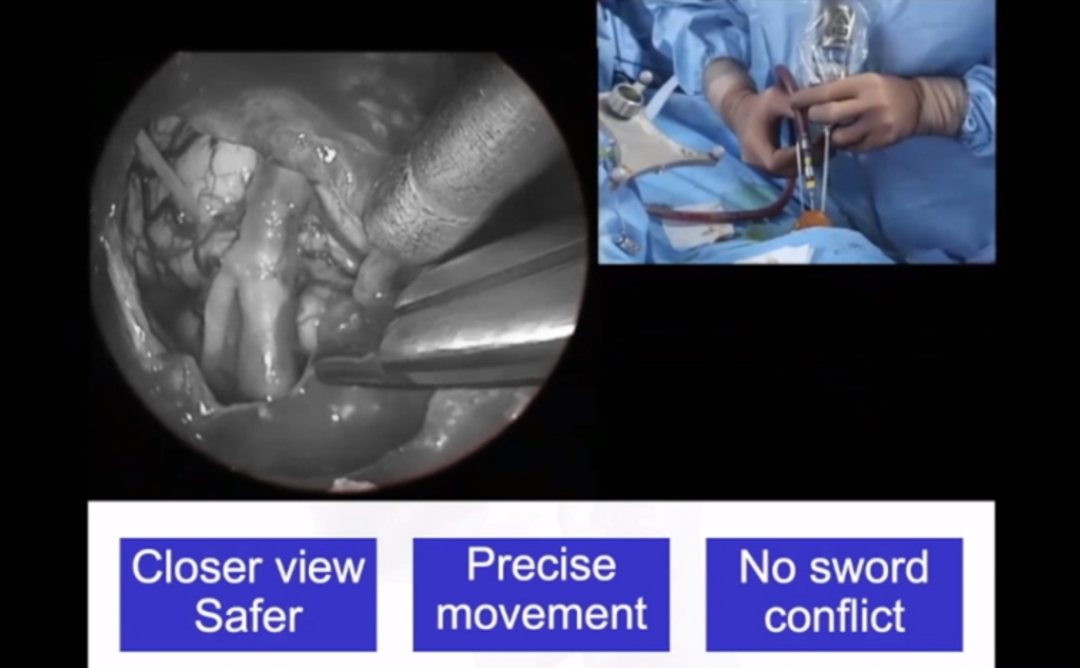
福教授将经典显微外科技术与锁孔内镜辅助手术概念以及“筷子”技术相结合,使用单一手术入路实现了全切,而不是结合不同手术入路EEA和ALA方法的传统理念,其主要问题之一是通过该入路进入ICA和岩尖的同侧的手术入路有限。值得注意的是,在我们的临床案例中,我们能够切除肿瘤的同侧部分,因为肿瘤创造了手术切除的空间,且切除C2和C3横突使我们能够接近肿瘤。尽管如此,只有使用内镜才能到达斜坡的中部和上部三分之一,从而可以完全切除肿瘤。
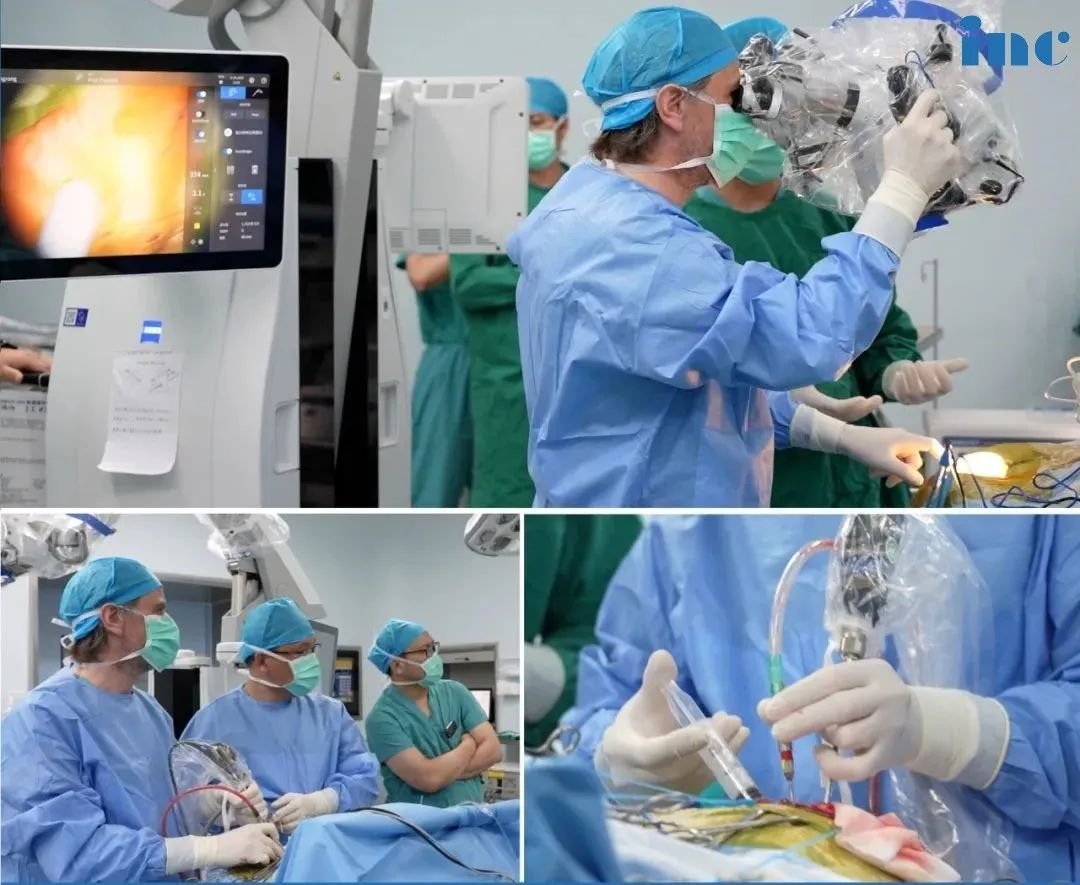
后记
在神经外科领域内很多脑瘤手术都是具复杂的,可能很少有人比福教授将显微镜+内镜“双镜联合”更好地运用到这个复杂而神秘的区域了。因此,一直被国内外同仁誉为“国际神经内镜及颅底手术的教授”,双镜联合手术,较为见长擅长利用神经内镜技术及显微神经外科手术各自的优势,并联合应用于高难度复杂手术。当肿瘤复杂又较大,位置棘手刁钻,那神经外科医生能做的就是充分利用现有手术技术、较大化保神经、较大水平切除肿瘤,为病人提供较理想的治疗效果。
福教授针对脊索瘤、颅底脑膜瘤、难治性垂体瘤、颅咽管瘤等复杂脑肿瘤都有着丰富的成功手术案例。神经内镜辅助显微镜,将两种神外手术中重要工具联合使用,能够较大水平顺利切除肿瘤。其的神经内镜“筷子技术”不止提高了肿瘤的切除率,更是减少了手术入路的侵袭性,使肿瘤患者有了更好的预后效果,为国际神经内镜发展和颅底显微手术技术进步贡献卓著。




