在大脑深处,有个比拇指稍大的器官叫做脑干,它几乎管辖着生命的,如呼吸、心跳、意识等。相比较大脑其他部位,脑干因其不同的解剖位置和重要的生理功能,长期以来被称为“手术禁区”。能闯进这个“禁区”,并不断完成一个个挑战的医生,不仅要高超的技术、丰富的成功临床经验,稍有闪失,患者将失去感觉、意识,甚至呼吸。
30多年前,INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员巴特朗菲教授及其导师Seeger教授先后发表多篇论著,提出了铲平“枕骨髁部”,指出了髓帆入路的关键、操作难度和技术所在,对今髓帆入路的好转和发展奠定举足轻重的作用,是髓帆入路的重要提出者、开拓者。髓帆入路为脑干手术的发展提供了重要的通道之一。
髓帆入路全切脑干胶质瘤案例一则
20岁的女孩Lea来自浪漫的法国,美丽自信。然而,急性头痛却扰乱了她的生活。较度的头痛吃药也无法缓解,随即到当地的医院进行检查。诊断结果是由于背侧外生的中脑肿瘤引起的梗阻性脑积水而较度头痛。专家给出的意见是手术风险太大,没有意义,建议保守治疗。保守治疗实际上就是放弃治疗,Lea不甘心,在医生的介绍下联系了德国巴特朗菲教授进行远程视频咨询。
从磁共振影像来看,可能患的是高级别胶质瘤。如果真是这样,Lea的生存期不会超过一年。单从片子来看,瘤子位置确实深,而且累及中脑和上脑桥。手术中稍不注意,或者损伤中脑患者变成植物人,损伤桥脑引起半身瘫痪,严重损伤延髓影响呼吸功能。然而,巴特朗菲教授给出了不一样的意见,由于患者没有神经功能缺损,肿瘤恶性程度似乎不太可能,并与患者及其家人讨论了Lea的脑瘤可能是低级别胶质瘤。巴教授表示可以为其全切手术,不会给病人造成严重的术后神经功能障碍,且瘫痪的可能性较小,可以恢复正常生活。听到了教授满意的回答,Lea在父母的陪伴下,咨询于德国治疗。
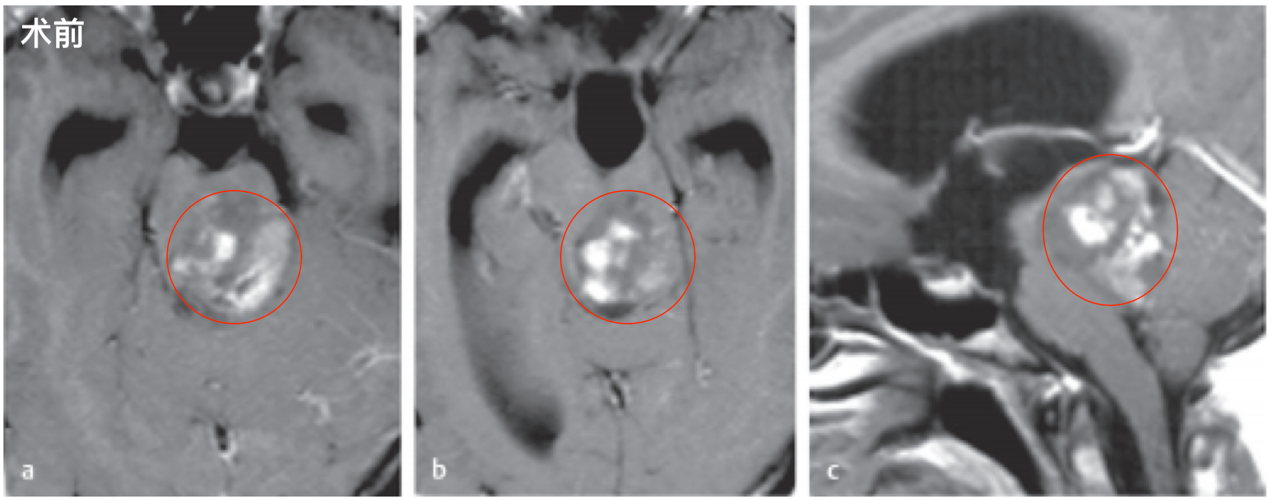
图:术前的轴位(a,b)和矢状位(c)对比增强MRI提示高级别肿瘤累及中脑和上脑桥。
胶质瘤手术过程
术者:INC德国巴特朗菲教授及其治疗团队。
诊断:脑干中脑背侧外生型胶质瘤
术中:半坐位,在整个手术过程中持续监测经食管超声心动图,以早期发现可能的空气栓塞。进行了枕下正中大骨瓣开颅术,肿瘤通过四脑室经髓帆入路进入。根据术中菱形窝定位,肿瘤位于左侧面神经丘上方。由于肿瘤与周围的脑干实质有很好的区分,肿瘤被完全切除并在术后MRI上证实。

图:(d)术中半坐位、(e)经髓帆入路手术
胶质瘤术后情况:
术后运动功能完好,仅描述轻度的六神经麻痹引起轻微的半感觉障碍和轻微的复视。组织病理学检查为WHO1级毛细胞星形细胞瘤。患者术后未接受辅助治疗,症状逐渐缓解。她的后续康复良好。术后多次MRI检查均未发现局部肿瘤复发或其他颅内异常。
术后11年随访:轴位(g)和矢状面(h)MRI显示患者没有肿瘤残留或复发。患者的临床状况良好,眼球运动正常。
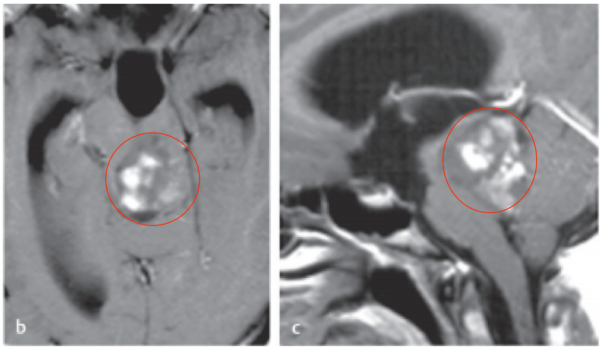
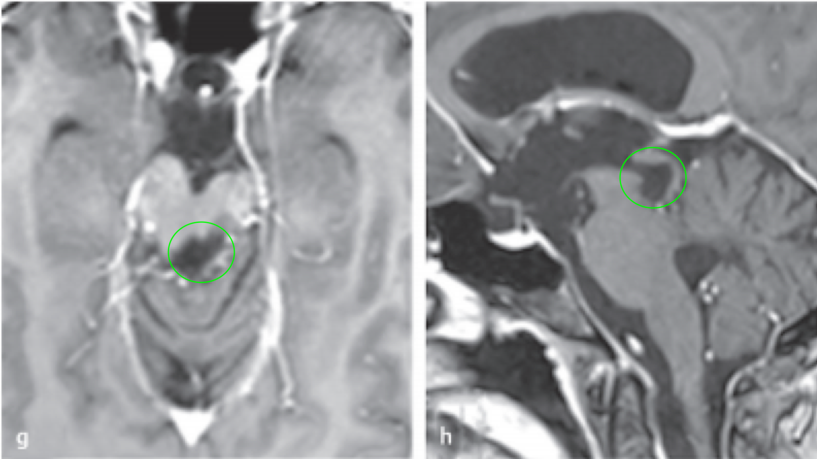
图:术前术后脑磁共振对比,脑干胶质瘤全切,无神经脑组织损伤。

图:显示在根治性肿瘤全切除术后11年的随访中,患者状态良好,无肿瘤复发。
哪些脑干胶质瘤可以手术?
手术原则是在保护功能的前提下较大水平地切除肿瘤,以延长患者的生存期;部分有脑积水或颅高压症状但不适宜肿瘤切除的患者可选择减压术、分流术缓解症状。除以下所列的适应证外,较终是否采取手术治疗需结合病情的轻重、进展速度、患者的一般情况及意愿进行综合考虑。临床中,一般如下患者有手术适应证:
⑤观察期间表现出恶变倾向的胶质瘤(体积变大、MRI增强扫描出现强化、侵及周围结构)。
不适应手术的情况有如下:
④合并多脏器功能异常,无法耐受手术者。
手术方案的制定:不同部位的BSG常用的手术入路见表2。脑干顺利进入点的选择至关重要,建议在纤维束导航及术中神经电生理监测的引导下避开脑干内重要的传导束和核团,选择脑干表面离肿瘤较近的区域进入,应沿纤维束走形方向切开脑干,避免对纤维束过多的损伤。术中尽可能减少对脑干的机械牵拉,尽可能避免对脑干正常供血动脉和引流静脉的损伤。

表2. 不同部位脑干胶质瘤采用的手术入路。
案例分析:背侧外生型肿瘤的外科手术切除
局灶型背侧外生型胶质瘤起源于四脑室底/延髓,并且向后部扩展。通常组织学分级低,其较初表现是进展性梗阻型脑积水。通常只有一小部分肿瘤位于脑干本身。肿瘤外生性部分的次全切除是症状性肿瘤的合理选择。
合适的入路选择以及扎实的解剖基础、娴熟的显微神经外科技术是手术成功的必要确定。手术入路的选择需根据肿瘤或病变生长的具体位置和形态特点选择正确的手术入路及顺利的脑干安,全区切口的选择以及恰当的手术技巧。在制定手术策略时,需考虑到脑干及其周围血管的复杂神经解剖结构。MRI被用来定位肿瘤,并计划较佳的路径到肿瘤,将损伤神经血管结构的风险降到较低。
有许多手术入路可达脑干病变。髓帆入路适用于背侧外生型肿瘤。乳突后开颅适用于前外侧局限型脑桥延髓肿瘤。正中小脑上入路对于背侧中脑病变是理想的选择。
图:显示到达脑干病变的相应手术入路。髓帆/枕下,乙状窦后,小脑上和眶颧手术入路适用于大多数病变。
打开膜髓帆入路后,填充四脑室的肿瘤轮廓被勾画。这型肿瘤起源于室管膜下并向脑室膨胀生长。这样,脑室底受累,肿瘤不能被全切。术者首先要辨认脑室底的界面。脑室底的界面在肿瘤的下界容易辨认,而在头侧的肿瘤累及区通常不容易辨认。肿瘤被内减压,同时保持分离界面位于脑室底界面的背侧。接下来,头侧的肿瘤累及区向尾侧被轻柔的剥离直到导水管和头侧脑室底被辨认。而解剖平面保持对室地板平面背。其次,肿瘤的喙轻轻摇尾程度直到渡槽和喙室地板上的可视化。脑室底用棉片覆盖并仔细保护,以免任何不慎吸引损伤。
随着脑室底的明确,术者肿瘤内部切除和运用超声吸引器削切肿瘤达脑室水平,但不到脑干实质。当切到脑室平面时,剩余的肿瘤留在原位。追求脑干内残余肿瘤的切除预示着对正常脑干结构的高损伤风险,是对颅神经VI和VII。面丘的位置与肿瘤实质部分邻近,面丘将被损伤和/或累及。

图:小脑下表面及脑干上部暴露后,打开蚓垂-扁桃体及延髓-扁桃体之间的腔隙。沿小脑扁桃体内侧缘与毗邻的蚓垂之间的界面进行分离。于小脑扁桃体内面将其向上外侧牵拉,而后向上向内牵开蚓垂,暴露脉络组织及下髓帆。调整牵开器以扩大蚓垂-扁桃体之间的空间。使用显微剪刀避免钝性分离,保护PICA分支。这一显露通常不同牺牲小脑蚓部,但偶尔遇到沿小脑延髓裂及蚓垂-扁桃体腔的分离界面粘连时,可能需要微微切开蚓部(图中红线所示)。然后,电凝并分离脉络组织及下髓帆。
图:进一步分离下髓帆(黑色虚线)以达四脑室底部及侧隐窝。切除部分枕大孔以获得恰当的手术通道。C1椎弓切除好转了对四脑室前半的视野,可于经蚓部入路媲美。

图示:显露四脑室底部后,可以开始显微手术切除下方的病变
由于这型肿瘤通常是良性的,类似于小脑毛细胞型星形细胞瘤,残余部分可长期观察,较有可能保持无限期稳定甚至消失。少数情况下,再生长的肿瘤外生部分如果需要可以再切除。一侧外生型肿瘤可经桥小脑角进行切除。然而,由于肿瘤通常起源于脑室底,变换到中线入路可能会更大水平的切除肿瘤。
脑干外科技术解读
脑干复杂的神经解剖结构在切除肿瘤时需要仔细的显微外科技术。小小的脑干要求精确的操作和良好的术中判断。手术显微镜对脑干内部和周围的手术至关重要。内生性脑干胶质瘤需要在脑干表面开一个切口,并需要对解剖学有透彻的了解。虽然许多肿瘤可以在较接近表面的地方进行探查,但需记住,在某些情况下,这可能不是较佳途径。切口通常小于1cm,为切除大肿瘤提供了足够的空间。脑干皮层脊髓束附近的肿瘤可以被定位为一个顺利的切入点。对于经由四脑室底入路的肿瘤,对四脑室底的定位对于切口的放置重要,以避免颅神经核,如VII、IX、X和XII。此外,有些脑干区域可以相对顺利地进入。经四脑室底入路的脑桥背肿瘤可经面丘上方正中沟、面表面、面下及听神经区进入。顶盖中脑肿瘤可经滤泡上、滤泡下和外侧中脑沟进入,而髓质和颈髓肿瘤可在闩以下、后正中沟、后中沟和后外侧沟行纵向切开术。
一旦到达肿瘤,它的一致性将被评估,并将根据外科医生的偏好和习惯决定切除的方法。肿瘤标本应尽快提交,以确定组织学。组织学将决定是否可行全切除,这在良性肿瘤的情况下更有可能。根据外科医生的偏好,可以使用微牵开器。肿瘤应该一点一点地切除,而不是整块整块地切除。如果囊肿与肿瘤相关,清除囊性液体可以提供额外的操作空间,从而有助于肿瘤的减容减压。低强度、低吸引率的超声吸引和/或显微手术对实体瘤更合适。微双较凝血术和同时抽吸凝血组织可用于软组织肿瘤。手术切除需局限于肿瘤内部,以避免损伤周围正常结构。在大部分肿瘤去瘤后,寻找肿瘤和正常组织之间的正常边界。当肿瘤和正常组织之间的界限被确定时,在大多数情况下全切除是可行的。当肿瘤和正常脑组织边界不清时,应停止肿瘤切除,因为决定继续对病灶进行切除可能会增加术后神经系统并发症的机会。此外,一些肿瘤血供丰富,在肿瘤切除时血管需凝固血管,这可能会对周围正常大脑造成缺血性损伤。
对于外生性的局灶性脑干肿瘤,肿瘤的这一突出部分提供了手术进入肿瘤的途径。此外,穿透蛛网膜下腔的肿瘤可能接触或包裹重要动脉,而穿透脑干腹侧的肿瘤可能侵犯椎动脉或基底动脉及其分支;因此,需小心地处理这些肿瘤。起源于脑桥或髓质室管膜下的肿瘤,没有或很少侵犯脑干,并突出到四脑室,是良性背侧外生肿瘤的一个亚组,可以顺利成功切除。
后记
脑干手术对神经外科医生来说是一个较大的挑战,但影像学、手术方法和术中神经生理监测的进步降低了与这些手术相关的风险和发病率。有或无外生成分的局灶性内生脑干肿瘤和原发性外生病变均需手术切除( Focal intrinsic brain stem tumors with or without an exophytic component and primarily exophytic lesions are indicated and amenable to surgical resection. )。尽管脑干手术的显微外科技术已经取得了进展,但这些技术的持续发展仍需要为患者提供尽可能好的护理,致力提高患者的生活质量。
INC旗下国际神经外科顾问团是由国际各发达国家神经外科宗师联合组成的教授集团,其成员教授大多为国际神经外科各的奠基者、开拓者,德国巴特朗菲教授即为成员教授之一,曾接诊过多例国内及国际各地的脑干、丘脑、基底节区、胼胝体等复杂位置脑瘤患者,在国内,他被患者亲切称为“巴教授”。巴教授专注脑干、颅底等复杂手术30多年、上千台成功脑干手术记录:包括800台脑干胶质瘤成功案例、300台脑干海绵状血管瘤成功案例等,大部分脑干肿瘤手术患者,术后ICU观察一天,气管插管不超过1天,术后少有肢体瘫痪、颅神经损伤急需呼吸机支持、长期卧床的患者,这无疑是成功的高难度手术较直接合适的证明。除了脑干,其他神经外科疑难的位置,如颅底、功能区、颅颈交界处、脊髓等也拥有众多成功手术病例,近几年他还为中国的患者进行了多台成功的疑难手术。
参考资料:
3.DOI: https://doi.org/10.18791/nsatlas.v4.ch03.1




