胶质瘤在脑组织内侵袭性生长,像树根扎到泥土里,越远离树干越树根越少。
关于脑胶质瘤,美国NCCN、欧洲EANO、中国等国际治疗规范指南均指出,脑胶质瘤应以手术切除为主,结合放疗、化疗等综合治疗方法。颅内肿瘤引起的物理占位效应,只有手术切除才是较直接、合适的解除手段,目前手术已经越来越微创化,各种术中神经导航/术中核磁/术中神经电生理检测技术发展,开颅手术在显微手术时代准确性、顺利性、合适性越来越高。手术切除是与胶质瘤打的一仗。一仗的战况至关重要,关乎胶质瘤全程管理的艰难程度、患者生活质量和生存期。在胶质瘤的治疗全部手段中,手术是优选的较主要治疗方法,其他的治疗方法都定义为辅助治疗。一仗完胜需要做到在神经功能损伤较小的情况下,较大水平的切除肿瘤,降低复发几率或延缓复发时间,是胶质瘤治疗的较关键环节。
歼敌(胶质瘤切除)有几个等级:
活检性手术:主要是明确性质,当注定手术不能切除肿瘤体积的50%时,可考虑活检性手术。明确性质,给后续治疗提供科学依据。
部分切除:至少要切除肿瘤体积的50%-70%以上,可以通过手术延长生存期。
大部分切除:切除肿瘤体积的90%以上,可以延长生存期。
全切除:也就是肿瘤的影像学全切。是目前的胶质瘤手术指南的切除程度。由于影像学边界低估肿瘤侵袭范围,影像学全切远远不够。
切除等级越高,残留的肿瘤越少,后续治疗压力越小,效果越有确定。以除恶务尽的心态来切除,能多切,不少切。因此手术的目标应该是较高级别的切除,实在迫不得已再降等级。
打好胶质瘤治疗的一仗,也就是一开始手术重要,重要,重要。
要把肿瘤切干净不是一件简单的事
手术的顺利程度上限制了肿瘤的切除范围。术者需要平衡扩大切除范围带来的好处和增加的手术创伤、可能的术后功能丢失带来的风险。
然而,实际的临床实践中,相当一部分胶质瘤患者,手术时并没有进行完全切除。
这是为什么呢?
因为在脑干、丘脑、视神经等位置,完全切除往往很难,操作稍有不慎,意味着患者将面临神经功能受损风险……
也就是存在着这么一种情况:
同一个患者,
若该患者接受了完全切除,患者可能会出现神经功能缺损,术后反应较重,家属可能会认为手术“没做好”。
若该患者接受了部分切除,患者术后恢复顺利,术后反应轻,家属很高兴,认为手术做的好,然而,没多久又复发了。
两种切除方式的预后大不相同,但是和严重并发症相比,切不干净,复发概率真的那么高吗?
胶质瘤切除率与复发关系之INC国际教授相关研究
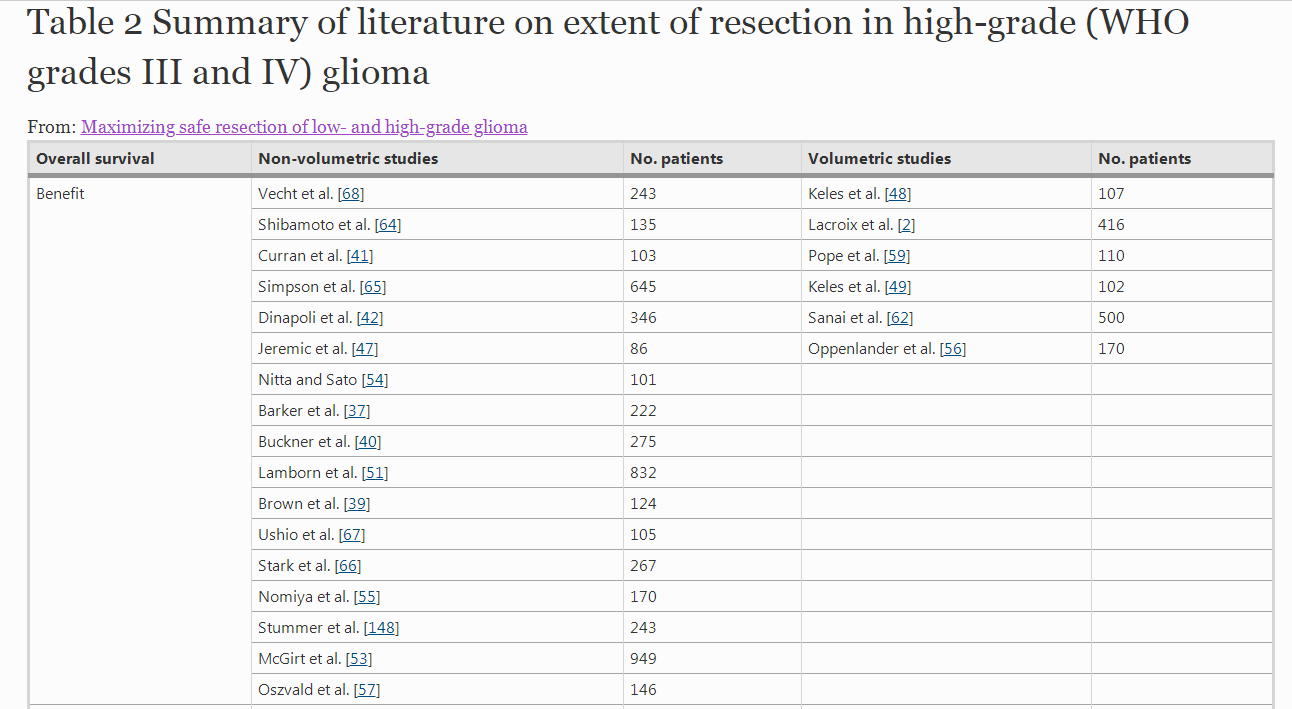
2016由UCSF加州大学旧金山分校医学院神经外科主任MitchelS Berger教授发表于国际神经外科学刊《神经肿瘤》(《NEURO-ONCOLOGY》)一篇名为《Maximizing safe resection of low-and high-grade glioma》的论文,总结了自1990年以来25项关于胶质瘤切除范围与总生存期和无进展生存期关系的研究,以及33项高级别胶质瘤总生存期与切除率关系的研究,得出结论:

(1)当切除率超过90%时,低级别胶质瘤5年和10年的生存率为97%和91%。
(2)胶质瘤切除范围对提高总生存率和无进展生存率的意义。
表1,低级别(世卫组织II级)神经胶质瘤切除范围的文献综述
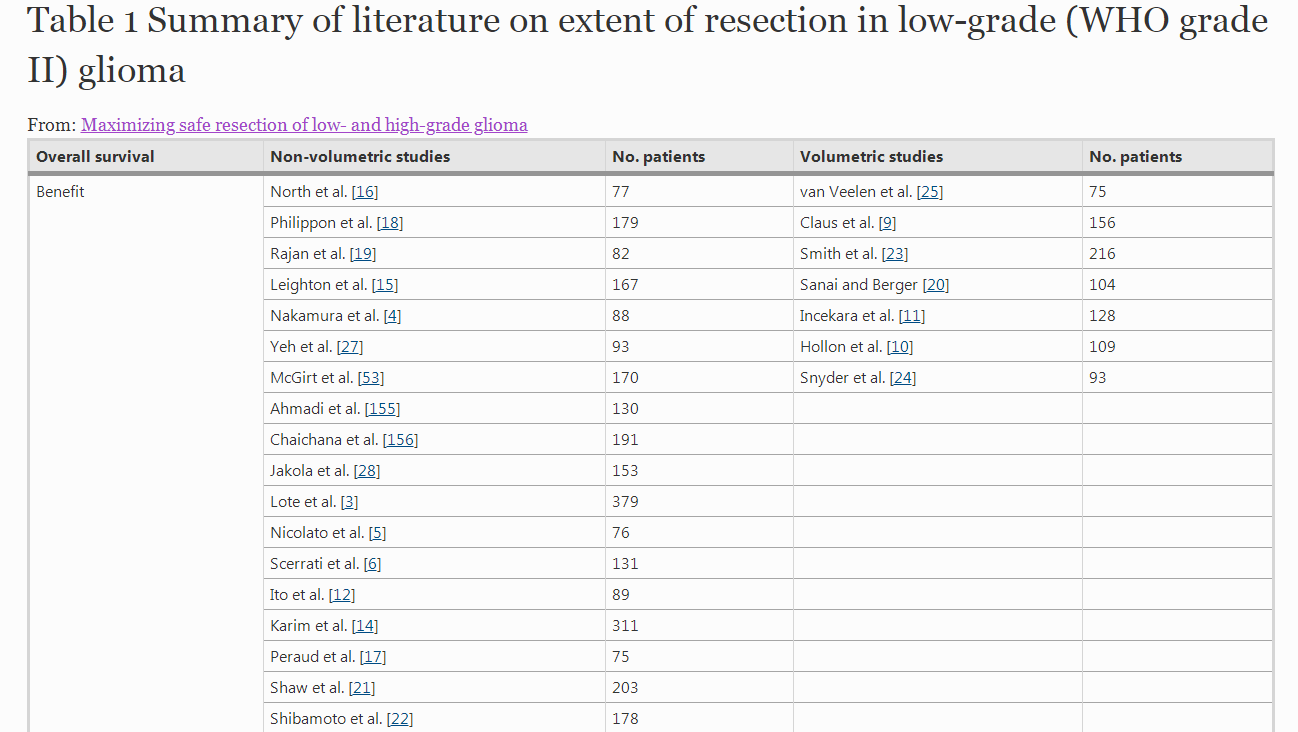

表2:高级别(世卫组织III级和IV级)神经胶质瘤切除程度的文献综述

其中一项研究分析了216例低级别神经胶质瘤患者,确定了接受大于90%切除范围的患者的中位进展时间为5.5年,中位恶变时间为10.1年。此外,切除范围至少为90%的患者的5年生存率为97%,而切除范围小于90%的患者的5年生存率为76%。


是全切肿瘤,面临无法预估的并发症?还是部分切除肿瘤,看着病魔一次又一次降临?这是多数的国内复杂位置胶质瘤患者可能面对的两难抉择。然而你知道吗,这道看似难以抉择的选择题还有三种答案……
INC巴教授较大视神经胶质瘤全切术后3年,视力有恢复了吗?肿瘤复发了吗?
INC巴教授较大视神经胶质瘤全切术后3年,视力有恢复了吗?肿瘤复发了吗?




