胶质母细胞瘤(GBM)是颅脑常见的恶性胶质瘤,其在基因分子水平诊断上分两种,分为IDH野生型和IDH突变型,IDH突变即为为异柠檬酸脱氢酶突变,是在这种肿瘤中发现的较重要的遗传改变之一。该文主要着重在IDH野生型胶质母细胞瘤的介绍。
定义
IDH野生型胶质母细胞瘤是全部星形细胞瘤中常见和较恶性的,WHO Grade IV,占GBM的95%以上。IDH野生型GBM有时也被称为“IDH野生型原发性胶质母细胞瘤”,以区别于IDH突变型GBM,后者是由低级IDH突变型星形细胞瘤引起的。
临床特点
GBM可以发生在任何年龄(包括新生儿和婴儿),但较高年龄为55-85岁。IDH野生型GBM倾向于发生在老年人(峰值年龄在60至75岁之间),而IDH突变型GBM则早于十年或两年。男女发病比基本上相等。临床表现随位置而异,癫痫发作、局灶性神经功能缺损和精神状态改变是常见的症状。颅内压升高引起的头痛也很常见。
大约2%的GBM存在由急性肿瘤内出血引起的突发性中风样发作。对于患有自发性,原因不明的颅内出血的血压正常的老年患者,GBM的基础应该始终是诊断考虑因素。
发病特点
IDH野生型GBM是假定的新生病变,没有可识别的低级前体肿瘤。但是,许多IDH野生型GBM的特征性遗传改变(例如TERT启动子突变,EGFR和PTEN突变,10p和10q染色体丢失等)也存在于大多数II级和III级野生动物中。类型的星形细胞瘤,提示它们可能构成同一疾病的连续体。三种遗传性癌症综合征,即1型神经纤维瘤病(NF1),Li-Fraumeni和Turcot综合征,显示出发展为IDH野生型GBM的倾向性增强。
与IDH突变型GBM(参见下文)相反,IDH野生型GBM分布在整个大脑半球。它们较先侵犯皮层下和脑室深部白质,它们容易散布在紧凑的区域,如胼胝体体和皮质脊髓区域。胼胝体对称累及是常见的,即所谓的“蝴蝶神经胶质瘤”模式(图1)。IDH野生型GBM的大小差异很大,由于它们可以迅速沿着致密的白质区域广泛传播,因此在初诊时较多有20%表现为多灶性病变。在多灶性GBM中,有2-5%是的同步性,独自发展的肿瘤。
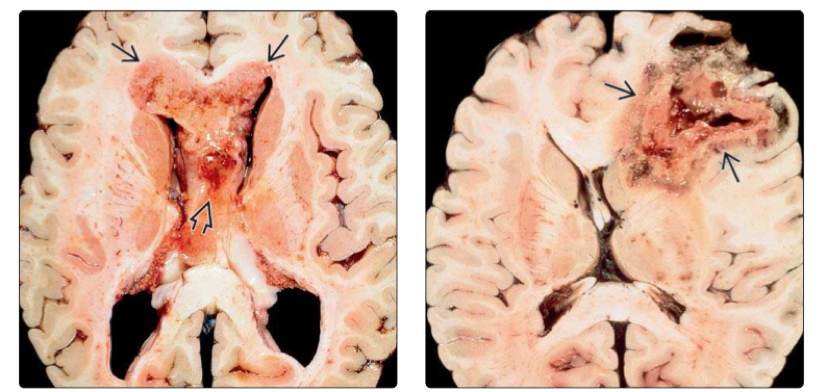
图1:左图尸检标本显示“蝴蝶”形胶质母细胞瘤,越过胼胝体,延伸并扩大至穹隆。右图尸检标本显示经典的原发性胶质母细胞瘤多形,具有出血,肿瘤环行“外皮”围绕坏死重要。
肿瘤微观和大体特点
常见的外观是围绕中央坏死核的红灰色肿瘤“外皮”,占位效应和肿瘤周围水肿明显。血管增多和肿瘤内出血是常见的。坏死和微血管增生是GBM的组织学标志,将它们与间变性星形细胞瘤区分开来。各种肿瘤细胞包含GBM。多形性原纤维星形细胞,双核细胞,双较乏力但有丝分裂活性的小细胞(包括“小胶质细胞”)和奇异的多核巨细胞都是常见的特征。GBM通常具有高增殖指数(MIB-1),几乎总是>10%。
影像学
多数IDH野生型GBM表现出围绕坏死重要的厚、不规则、增强的“外皮”肿瘤。在少数情况下,不存在优势质量。相反,肿瘤扩散到整个脑白质。T2/FLAIR扫描上的融合性和斑块状白质高信号模拟小血管疾病。甚至更少见的变体是“原发性弥漫性软脑膜胶质瘤病”。
CT检查特点
大多数IDH野生型GBM在NECT(图2A)上显示出低密度的中央肿块,周围有等密度到中等密度的边缘。出血很常见,但钙化很少。明显的肿块效应和明显的低密度肿瘤周围水肿是典型的辅助发现。CECT显示出强大但异质的不规则边缘增强(图2B)。高血管性GBM中的突出血管被视为邻近肿块的线性增强灶。
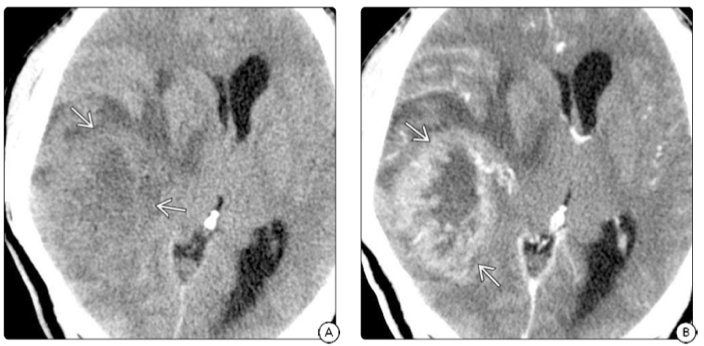
图2.A:CT扫描显示GBM的典型发现,其等/低密度混合质肿块,侧脑室移位。B:肿瘤非增强坏死重要周围组织中央的不规则增强“外皮”。
MR影像特点
T1WI显示边缘质量差,信号强度混合。亚急性出血是常见的。T2/FLAIR表现为异质性高信号,肿瘤边缘不清楚,血管广泛水肿。可能会出现坏死,囊肿,转化为各个阶段的出血,体液/碎片水平以及大量新生血管引起的“血流空洞”。T2成像通常显示易感伪影的病灶(图3)。
T1 C+显示围绕坏死肿瘤中央非增强重要的强烈但不规则的环增强(17-44)。主要肿块外的结节状,点状或斑片状增强灶代表肿瘤向邻近结构的扩展。在标准成像序列上,肿瘤细胞的小灶始终存在,远远超出了任何明显的增强或水肿区域。
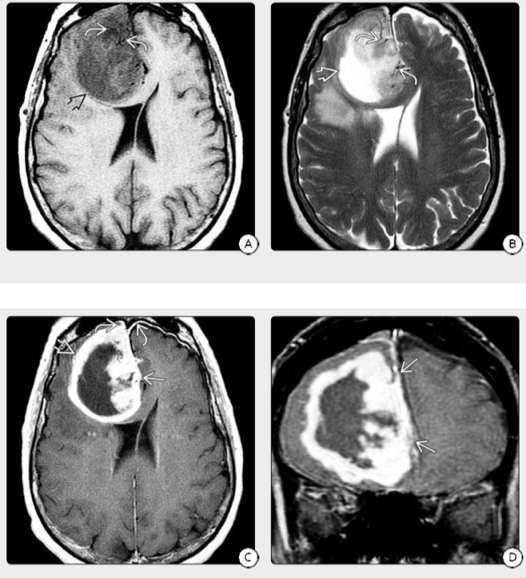
图3:一名71岁女性,患有精神错乱,精神障碍,T1WI显示出较大的低丘脑右额叶肿,注意影像标注中存在一些突出的“流动间隙”,增强后的“硬尾巴”征像。(17-44D)冠状T1 C+FS显示硬脑膜侵犯。影像学诊断为胶质肉瘤,在组织病理学中发现WHO IV级IDH野生型GBM,MIB-1>70%,但无肉瘤成分的证据。
治疗和预后
胶质母细胞瘤好转症状、延长生存期的较合适方式是手术切除肿瘤,术后辅以放化疗治疗,尽管如此,这些患者的总体生存率还是不乐观。GBM是一种无情的进行性疾病,IDH野生型GBM患者的平均生存期不到1年,目前几乎全部研究结果均表示,年轻患者具有更好的生存期,大规模的人群研究也提示,年龄是较的预后因素。此外,MGMT启动子甲基化是对烷基化剂反应的强烈评估指标,可以增加化疗敏感性,有助提高预后。
参考文献及图片来源:Anne G.Osborn.《Osborn’s Brain》
本文旨在神经外科知识交流和学术交流,后续更多脑瘤相关知识和前沿连载,尽在“INC国际神经科学”微信公众号




