岩斜脑膜瘤是神经外科医生面临的一个较大挑战,因为它们的位置很深,而且靠近重要的神经血管结构。颅底入路、显微神经外科技术、神经影像学检查以及术中神经生理学监测的进步,使手术的发病率和死亡率降低。尽管有进展和通常的良性病变史,在许多系列研究中,长期性颅神经缺损的发生率从20.3%到76%不等。同样,在同一系列中,全切除率(GTR)差别很大,从20%到85%,反映了不同的管理理念和手术的性。较近,大多数外科医生倾向于从根治性切除转向维持生活质量。此外,立体定向放射外科(SRS)的可用性也影响了治疗算法,SRS与良好的肿瘤生长控制和长期随访的无进展生存率有关。然而,许多颅底外科医生继续主张只要有可能就切除。对于较小的肿瘤,结果通常是好的,通常简单的颅骨入路足以确保完全或接近全切除(NTR)。较大的肿瘤更难治疗,通常需要复杂的颅底入路,其中许多手术很少进行,而且用不清楚的术语描述。了解岩斜脑膜瘤的自然病史,确定手术入路,了解放射外科结果,对于选择岩斜脑膜瘤理想的治疗方式具有重要意义。在此背景下,我们回顾了这些问题,并讨论了岩斜脑膜瘤的处理方法,通过描述一小部分大肿瘤来证明解剖和临床因素对治疗决策有用。
相关阅读:高难度岩斜区脑膜瘤,INC法国Froelich教授完整切除经过
岩斜脑膜瘤(PCMs)由于其与脑干、主要血管结构、穿支和颅神经的关系,一直是颅底外科医生面临的挑战。尽管采用了不同的手术方法来切除这些肿瘤,但术后长期性颅神经缺损的发生仍令人担忧。乙状窦后入路可选择经口上延伸和外侧经岩骨入路已被多组患者广泛描述,总切除率在20%至90%之间。岩斜区脑膜瘤的外科治疗的多样性反映了这些复杂肿瘤的多样性,可以跨越幕下和幕上间隙。尽管许多作者报告了这两种手术路径的优点和局限性,但在目前的知识水平下,还不能对手术操作中颅神经损伤的风险进行可靠的评估。因此,本研究的主要目的是分析不同手术入路PCM切除术后CN缺损的总体发生率。
案例1
这位75岁的妇女出现步态困难和意识模糊改变。影像学显示岩斜脑膜瘤主要位于髂骨外侧,序列影像显示有扩大的迹象(图1左图)。GTR采用乙状窦后入路(图1右)。虽然病人术后发生小脑出血,但她能忍受,没有任何缺陷,不需要进一步的手术。
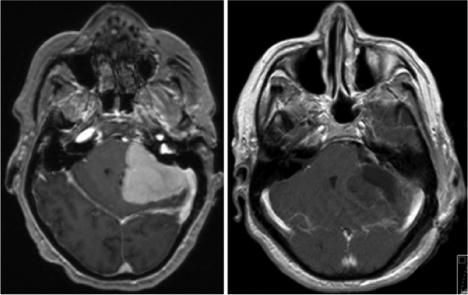
图1:术前(左)和术后(右)轴位图像。
案例2
这位48岁的男性患者出现了几个月的渐进性步态困难和虚弱,伴有吞咽困难。经检查,他有左半身轻瘫、严重共济失调、听力丧失、与四、六颅神经受损一致的眼球运动异常,以及轻微的面部无力。影像学检查显示一个较大的左侧岩斜脑膜瘤,延伸至中窝,脑干严重受压(图2A和B)。病人接受左侧岩骨联合切除术,同时行前后岩部切除术。
术后,他取得了良好的GTR,没有新的缺陷(图2C和D)。
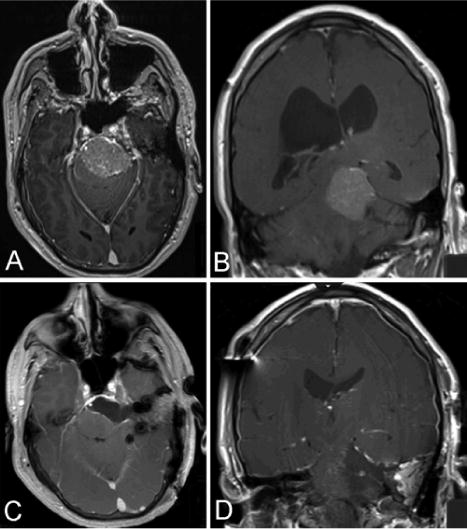
图2:术前轴位(A)、术前冠状位(B)、术后轴位(C)和术后冠状位(D)图像。
讨论
自然史
正如我们的研究和其他研究所证明的,大的岩斜脑膜瘤是相对少见的病变,并且有不清楚的自然病史。有证据表明残留肿瘤很容易复发,尽管尚不清楚这种复发是由于选择偏差还是反映了这些肿瘤的生物学特性。未经治疗的肿瘤在小或中型时生长得更快,尽管可以推测,由于大肿瘤易于快速生长或出现神经症状,因此已将其选为治疗对象。显然,有许多病例中,无症状的中小型肿瘤被保守治疗,在某些情况下,对大型无症状肿瘤也是如此。手术治疗的适应症仍有文献记载生长和/或神经症状的发展,适应症仍取决于患者的特点,这可能反映出手术的发病风险。
手术入路
岩斜脑膜瘤的优选手术方式仍存在争议。手术入路的选择取决于肿瘤的位置、范围、大小、患者年龄、术前听力和面神经功能的评估结果以及外科医生的偏好。虽然文献中描述了各种手术入路,但大体上有3种基本入路较常用:眶颧入路、经岩骨入路(前、后、联合入路)和乙状窦后入路。
眶颧入路
眶颧入路适用于鞍上、鞍旁和鞍后区的大面积病变,以及延伸到海绵窦和眼眶的病变。这种方法可以很好地暴露前、中颅窝、斜坡上三分之一区域和后颅窝。我们之前的尸体研究表明,与乙状窦后暴露相比,眶颧部开颅术可以显示幕状切迹和对侧斜坡上四分之一。
一些作者将经颧骨入路作为累及上斜坡的中小型岩斜脑膜瘤患者的入路,或与累及上斜坡和鞍背以上2 cm以上肿瘤的经岩骨入路相结合。由于其互补性,经颧骨入路与乙状窦后入路也被用于岩斜脑膜瘤的治疗。它确实提供了一种与分阶段眶颧和乙状窦后入路相结合的治疗岩斜旁脑膜瘤的一种选择,这种脑膜瘤有较大的幕上延伸至鞍旁区、海绵窦或中窝。然而,分期眶颧及乙状窦后入路需要单独的手术、切口和全身麻醉诱导,在我们较近的经验中,还没有发现这是有益的。这可能是一个好的选择,因为经验丰富的神经耳科知识是有限的,因为颞骨暴露是不需要的。
经岩骨前入路
1975年,Bochenek和Kukwa描述了一种延伸的中窝入路,进入内耳道和桥小脑角。Kawase和他的同事描述了前经岩骨经小脑幕入路治疗基底尖动脉瘤和岩斜和蝶鞍区肿瘤。Kawase入路受岩大浅神经外侧、岩嵴内侧、下颌神经前、IAC后局限。这种方法的变化很好描述。川泽的方法提供了一个良好的暴露上斜坡和手术自由三叉神经孔。风险牵引伤对岩大浅神经和颞叶静脉损伤需考虑。
岩骨前入路较适合于不累及后颅窝的岩斜脑膜瘤。我们以前的研究已经证明,Kawase的方法适合于进入位于IAC上方的岩斜部分较小的中颅窝病变。由于较大的肿瘤很少孤立于中窝,我们不经常单独使用岩前入路治疗这些病变。我们通常使用联合经岩骨入路(如本系列所示)治疗横跨中后颅窝的岩斜脑膜瘤。如果从非优势半球入路,对颞叶的风险可以减轻。
经岩骨后入路
后路经岩骨入路为上斜坡和中斜坡病变提供了一个外侧手术通道。虽然文献中描述了这种方法的许多变体,但都是基本乳突切除术的延伸。一般来说,后路经岩骨入路分为三种:迷路后入路、迷路迷路、迷路迷路。岩骨切除的范围各不相同,已得到很好的描述。渐进性骨切除术提供更好的解剖暴露,增加手术自由度。然而,暴露和手术自由度的增加是以潜在的并发症发生率增加为代价的。
迷路后入路涉及岩骨切除量较小(图3)。它避免了进入迷路和面神经骨骼化,从而保留听力和面神经功能。虽然迷路后入路是颅神经病变较顺利的方法,但它不容易进入中央斜坡凹陷。如果要保留七和八颅神经功能,并且不需要前路暴露脑干,可以选择迷路后入路。

图3:用标准迷路后入路(左)和经颅入路(右)获得的手术视野的艺术家图纸。APC=后管壶腹;ASC=上管壶腹;CC=小腿共有;CN=颅神经;HC=水平管;PC=后管;SC=上管;SCA=小脑上管。经神经外科杂志出版集团许可转载。图片来源巴罗神经研究所。
在迷路入路,全部3个半规管被完全切除,IAC的外侧段完全成骨(图4)。在迷路手术中额外的骨切除增加了对前外侧脑干和下斜坡的通路。然而,迷路入路牺牲了迷路的听觉功能。如果患者听力很低或根本没有听力,这是增加暴露的一种选择。

图4:显示颞骨进行性钻孔,确定了3个半规管。在面神经前面,中耳通过面隐窝进入。经爱思唯尔许可复制。图片来源巴罗神经研究所。
经耳蜗入路需要切除耳蜗,分离岩大浅神经,在经耳蜗变异中,在原位暴露面神经并阻塞听道。经枕骨入路较大限度地暴露岩斜面和脑干前表面。然而,它需要牺牲听力,并危及面神经功能。因此,对于已经没有听力功能和术前面部严重虚弱的患者,应考虑采用这种方法。它目前的应用是有限的,很少使用。
经岩骨联合入路
前路和后路经岩骨入路的结合进一步增加了暴露,同时在某些情况下保留了听力(图5)。为了保留听力,可以使用部分迷路切除术和部分根尖切除术。一种经乡村的变体,它被认为可以增加对中央斜坡凹陷的暴露和手术自由度,同时较大限度地降低颅神经的发病率描述了。但是一些研究人员指出,暴露的较大变化是由于进行岩尖切除术,而不是部分迷路切除术。在尸体模型中,与迷路后入路相比,单纯使用部分迷路切除术几乎无法实现。此外,部分迷路切除术也有丧失听力的危险。因此,一些作者采用了岩骨联合入路,包括迷路后入路和经岩骨前入路,为了保留听力,并通过切除岩尖较大限度地暴露岩斜。他们建议对听力正常、面神经功能完整的岩斜大肿瘤患者采用经岩骨联合入路。我们发现这种修改是有帮助的,并且有的规律性地使用它。我们发现,在开始颞骨钻孔之前进行颅骨工作可以减少获得足够暴露所需的时间。

图5:联合入路后后颅窝内容物的暴露。手术显微镜的连续移动和乙状窦后(左)或前(右)的明智的回缩提供了一个几乎和它的分区提供的一样完整的视野。AICA=小脑前下动脉;PICA=小脑后下动脉。图片来源巴罗神经研究所。
乙状窦后入路
虽然经岩骨联合入路提供了更宽的手术范围,但也有一些缺点,包括术后脑脊液渗漏的风险增加,面神经和听力受损,颞叶回缩,Labbé静脉损伤的风险增加,手术时间延长。此外,乙状窦后入路与联合经岩骨入路相比,可以为岩斜病变提供等效的工作面积和攻角接近。而且研究表明乙状窦后入路比Kawase入路提供了更大的斜坡和脑干工作区。在三叉神经孔和Meckel's洞穴,肉上扩张增加了手术的自由度。
传统的乙状窦后入路可用于后颅窝内有明显肿块且累及桥小脑角的病变。改良入路,乙状窦后硬膜内经口入路,包括乙状窦后开颅术和硬膜内钻孔术艾克。那个乙状窦后硬膜内经口上入路适用于病变主要位于后颅窝的病变,并可通过Meckel's腔向中间延伸福萨。不过病变范围大,切除困难中颅窝,因为这个手术使入路既不浅也不宽。
放射外科
立体定向放射外科在岩斜脑膜瘤的治疗中起着越来越重要的作用。较近几项关于颅底脑膜瘤放射外科治疗的研究显示,在长期随访中肿瘤控制和神经保护方面取得了有希望的结果。然而,他们并没有明确区分岩斜亚组的结果。此外,颅神经缺损仍然发生在高达8%的病人。一些作者主张对非手术治疗的大肿瘤患者进行分期SRS候选人。大多数这些数据几乎完全代表了SRS用于治疗中小型肿瘤的病例系列,像本系列的病人的数据局限性肿瘤复发率可能会受到切除范围较小、恶性组织学结果和海绵窦的影响参与。尽管一些作者SRS治疗较大限度肿瘤切除后的残留肿瘤,我们并不是对每一个肿瘤残留病例都进行常规的放射外科治疗。在我们的实践中,SRS的使用是个性化的,并且取决于一些因素,如患者的年龄、残留肿瘤体积和位置以及病理特征。然而,我们确实认为,以症状和/或连续生长为特征的大肿瘤代表了更具侵略性的病变亚群,需要密切的术后监测。在我们的系列研究中,尽管平均随访时间相对较短,但每例次全切除较终都需要SRS。
治疗计划
随着时间和经验的积累,对于大多数岩斜脑膜瘤,我们已经不再采用侵略性的经岩骨联合入路,而是采用传统的乙状窦后入路,特别是对于向髂骨外侧延伸或幕上无明显延长的病变。对于较大的肿瘤,联合经岩骨入路仍然是一个重要的工具,正如其他人所指出的出去。它需记住,许多阻止GTR的因素与所选择的特定手术入路无关,甚至与治疗团队的手术技巧或经验无关。这些因素已经被很好的描述,包括海绵窦侵犯,脑干软脑膜侵犯,神经血管结构包裹,肿瘤的坚固性。在确定治疗这些具有挑战性的病变的较佳策略时,诸如肿瘤相对于IAC的位置、一个或两个颅窝的侵犯、术前听力功能状态等因素是至关重要的考虑因素(图6)。

图6:举例说明岩斜肿瘤标志物在确定较佳颅底入路中的重要性。较重要的解剖标志是IAC和天幕,它分为中颅窝和后颅窝。对于主要位于IAC外侧(然后是幕下)的肿瘤,乙状窦后入路(C)是足够的。在IAC(D)内侧有成分的肿瘤可以通过经岩核轨迹更好地接近。横跨中后颅窝(E)的肿瘤较好是联合入路,通常是经岩骨联合入路或两个单独的开颅术(例如乙状窦后加眶颧骨)。版权全部Jennifer Kerbo。
结论
较大的岩斜脑膜瘤仍然是手术治疗具挑战性的病变。全部颅底入路仍然是治疗计划的选择,可以顺利完成。总的结果可以很好的与有限的发病率。在我们看来,较好的方法提供了较大水平的暴露,以较大限度地减少手术并发症的风险。我们发现仔细考虑肿瘤的解剖关系(特别是与IAC和肿瘤在幕上或幕下的范围)对手术计划有帮助。听力保护也很重要,可以指导手术决策。在全部情况下,暴露的选择也需根据颅底外科团队的能力和经验进行调整。




