视神经胶质瘤能治好吗?如何诊断和治疗?
视神经胶质瘤是视神经系统中较常见的肿瘤,但诊断和治疗仍很复杂且有争议。大多数视神经胶质瘤为低级别,但其临床过程不可评估且高度易变,因此难以制定标准化的治疗策略。此外,治疗原发性视神经胶质瘤的方法在过去10年中有了长足的进步。在这篇综述中,我们描述了一位在墨尔本皇家医院接受治疗的视神经胶质瘤患者,回顾视神经胶质瘤诊断和治疗的较新进展。
视神经胶质瘤导致左眼视力严重受损
一名20岁女性患者向眼科医生就诊,有长达10个月的缓慢进行性视力恶化病史,伴有短暂的头痛和眼睛不适病史,但无其他神经症状。MRl显示了视神经胶质瘤的病变特征。决定对其进行密切的放射学和临床监测,然而,她的视力在两到三周内突然恶化。检查时,她的左眼没有光线,瞳孔发黑。右眼视力为6/6,视野检查正常。她没有眼肌麻痹,眼底镜检查显示视神经萎缩在左眼,但右眼是正常的。随后对她的大脑和眼眶进行的核磁共振成像显示肿瘤已经进展。现在可以看到她的肿瘤延伸到眼眶内的眼球后部,以及进入椎体内腔,但没有证据表明肿瘤是否侵犯了交叉(图1)。手术切除是保护其视交叉和对侧视神经的较佳方法;有人向她解释说,手术不能确定肿瘤是否可以得到很好切除。

手术采取翼点入路,部分切除眶顶,切除视神经胶质瘤。在手术中,发现神经较度异常和肿胀。在神经上做了一个小切口,从整个神经中取出了相当数量的囊性坏死液。然后将视神经与交叉平齐分开,从颅内腔剥离并穿过视神经管。尽管肿瘤的宏观表现提示为侵袭性高级别肿瘤,但其正式组织学为毛细胞瘤。术后患者恢复良好,无并发症。
该患者继续在眼科诊所就诊,并正在接受放射监测。在较后一次就诊时,她的右眼视力为6/5,视野正常。左侧仍有一个暗瞳孔,眼底镜检查仍可见瞳孔萎缩。她的较新MRl没有显示任何新的病变或交叉受累。
流行病学
视神经胶质瘤是相对少见的肿瘤,约占全部颅内肿瘤1-3的1%,约占儿童脑瘤的3%-5%。大约75%的视神经胶质瘤患者在生命的前十年出现,90%在20岁之前出现症状。大多数儿童视神经胶质瘤是散发性的。然而,它们也常见于I型神经纤维瘤病(NF1)患者。据报道,视神经胶质瘤患者中NF1的发病率在10%-70%(平均25%)之间,尽管这种较大的变异很可能代表了这些患者中NF1筛查的完全程度不同。
相反,11%-30%的NF1儿童被发现患有视神经胶质瘤;然而,并非全部NF1患者都进行了视路胶质瘤(OPG)筛查,因此可能低估了NF1中OPG的发病率。较近发布的指南规定,全部NF1至8岁的儿童应每年进行一次眼部筛查。
尽管发病率低,视神经胶质瘤仍然是视神经中较常见的肿瘤,但只有25%的肿瘤与神经本身有关,40%-75%的肿瘤会扩展到交叉和交叉以外。交叉和交叉后肿瘤在散发性病例中更常见,而局限于视神经的胶质瘤在NF1患者中更常见。没有交叉受累的双侧视神经胶质瘤对有虚拟诊断
目前大多数文献报道散发性儿童视神经胶质瘤的性别比例大致相等;然而,较近的研究表明,NF1患者中女性明显占优势。有学者对227名NF1儿童进行了研究,发现67%的OPG患者为男性。在较近的一项研究中,有学者观察到了类似的趋势62.7%的NF1相关视神经通路胶质瘤患者为女性)。在他们的讨论中,这种女性偏好表明可能存在激素影响,例如雌激素的减少。
尽管视神经胶质瘤主要诊断于儿童和年轻人,但老年人可能会出现更具攻击性的肿瘤,通常会在相对较短的时间内导致失明和死亡。1973年,有学者发表了一篇里程碑式的论文,描述了“成人恶性视神经胶质瘤综合征”。
他们确定了四个特征:
(1)中老年男性的表现;
(2)模仿视神经炎的初始症状;
(3)在五到六周内失明;
(4)几个月内死亡。
较近的文献综述表明,成年期侵袭性视神经胶质瘤的平均年龄通常为52岁。然而,恶性视神经胶质瘤后来被证明发生在女性、老年人和儿科人群中。
临床特点
儿童期症状性视神经胶质瘤通常表现为缓慢、单侧视力丧失、眼球突出、色觉下降、视盘肿胀或萎缩、相对传入瞳孔缺损或斜视。多项研究表明,突眼是NF1相关视神经胶质瘤的主要表现特征,是在6岁以下的患者中。眼部疼痛通常不是表现特征;然而,有一例儿童出现与视神经炎相似的疼痛性快速进行性视力丧失的报告。
视神经胶质瘤患者偶尔会出现无中心视网膜静脉阻塞、静脉淤滞性视网膜病变、虹膜红细胞增多伴新生血管性青光眼或眼缺血综合征。虽然这更常见于成年期的恶性视神经胶质瘤。很少情况下,急性出血进入肿瘤可导致急性视力丧失,这通常与眼球突出的发展或恶化有关。
沿手术路径延伸的更广泛肿瘤患者可能出现其他症状。视神经胶质瘤通常表现为缓慢的双侧视力丧失,并伴有双颞野缺损、视盘改变和斜视。交叉性中风和单眼眼球震颤在这种情况下也可能发生痉挛。除了颅内压升高和脑积水的症状外,肿瘤的颅内扩展也可能引起下丘脑和内分泌障碍。
散发性视神经鞘瘤患者更容易出现颅内压升高的症状,因为这些肿瘤往往扩展到交叉之外;然而,性早熟在NF1相关肿瘤患者中更常见。
相比之下,成人恶性视神经胶质瘤通常在70%-84%的患者中突然出现急性视力丧失,但与儿童期视神经胶质瘤不同的是,恶性视神经胶质瘤导致眼球突出的情况较为少见。多达三分之一的患者可能也有相关的神经症状,如头痛、眼痛、偏瘫,有时还有痴呆症。这种神经功能缺损通常发生在老年患者和具有肿瘤负担的患者中。
在年轻人中,可能很难区分侵袭性视神经胶质瘤和视神经炎,但由于大多数恶性视神经胶质瘤患者是中年或老年人,其症状更容易被误认为是前部缺血性视神经病(AION),而不是视神经炎。视力丧失的模式由肿瘤的起源决定。如果起源于opticnerve的近端,则患者将出现视力下降、opticnerve头部肿胀和眼球运动疼痛。当硬膜下肿瘤受累时,静脉阻塞可能发生,在这些情况下,出现静脉阻塞、静脉静止性视网膜病变和/或中央视网膜静脉阻塞的患者。远端肿瘤表现为突然失明和视神经苍白或正常。
诊断
型神经纤维瘤病患儿的筛查
2007年,对NF1相关OPG的管理和诊断建议指南进行了审查和更新。指出,全部小于8岁的NF1儿童都应接受完全的年度眼科检查,但应进行基线“筛查”“对于视力检查正常的无症状儿童,神经成像或视觉诱发电位是不确定的。8岁以上儿童的较佳眼科评估频率仍然未知。目前的建议是在18岁之前每两年进行一次眼科检查。不建议对使用NF1的成年人进行专门筛查。诊断成像
磁共振成像是视神经胶质瘤成像的优选方法,尽管肿瘤在CT扫描中也很明显。神经胶质瘤在CT扫描和MRL上呈梭形外观,与神经增大有关,并且经常在眶中向下扭结。病变侧通常有一个增大的视神经管,在CT扫描和MRI上都可见,尽管它并不总是与肿瘤的颅内扩展有关,因为蛛网膜增生也可能出现类似的情况。
病灶侧通常有一个增大的视神经管具有特征性的加权图像为等信号或低信号,T2加权图像为高信号,通常随钆给药而均匀增强,尽管有些可能表现出可变的周边增强,中心区域坏死或囊肿形成。
NF1患者的视神经胶质瘤在T1加权序列上可能表现出双重信号,重要高信号和周围低信号。也有报道称视神经胶质瘤与沿内视路的颅内钙化有关。交叉胶质瘤与交叉扩大有关,通常与大脑T1加权磁共振成像呈等信号。它们通常具有不同的增强模式,有时具有鞍上延伸(伴有或不伴有钙化)(图2)。
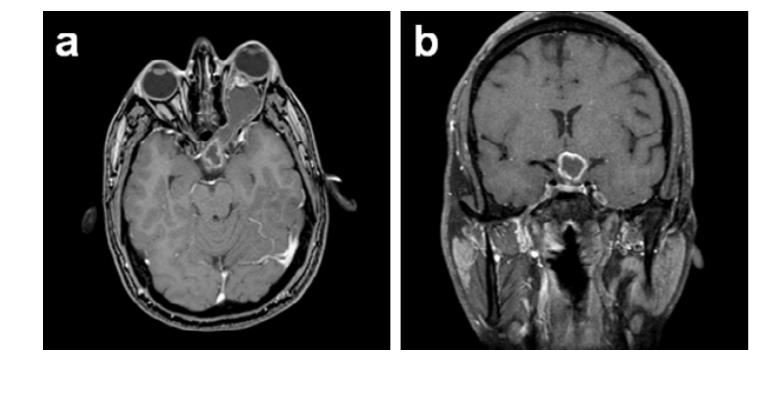
视神经胶质瘤的MRI表现几乎是病理学表现,因此对于具有特征性影像学特征的病变,不再需要对可疑肿瘤进行活检。然而,成人恶性胶质瘤的神经影像学特征在早期可能无特异性。MRl可能表现为弥漫性增强,随着肿瘤的生长,视神经、视交叉和视束随之增大,并且视觉通路有连续浸润。当成人MRl难以区分视神经胶质瘤和视神经炎时,可以在这种情况下进行试验。视神经炎会对类固醇产生反应,而视神经胶质瘤可能会表现出轻微或中度的初始反应,然后恶化。
病理学
组织学上,大多数视神经胶质瘤是毛细胞瘤,被归类为WHO I级肿瘤。其特征是存在刺状纤维和嗜酸性颗粒体。血管增生和异型性是常见的,但在这些肿瘤中很少发现有丝分裂像和恶性变性。
已经描述了视神经胶质瘤的两种不同的结构生长模式:神经周围生长模式与NF1相关,而神经内生长在散发病例中更常见。神经周围肿瘤显示星形胶质细胞呈环状分化生长,导致实质扩张和硬膜外蛛网膜下腔扩大。肿瘤也可能突破软脑膜蛛网膜层填充蛛网膜下腔和硬膜下间隙,但除非肿瘤延伸到眼眶或视神经管之外,否则几乎总是停留在硬脑膜鞘的范围内。
残留的视神经被周围组织逐渐挤压成薄的中央条状,周围组织通常有囊性变性、出血或粘液物质。如果肿瘤位于颅内,也可能形成外生成分,导致交叉或对侧视神经受压。神经内生长是由纤维血管小梁扩张引起的,几乎没有囊性变性。由于软脑膜与蛛网膜和硬脑膜融合,导致蛛网膜下腔闭塞。恶性视神经胶质瘤通常是高级别星形细胞瘤或多形性胶质母细胞瘤。
他们有一个类似于恶性中枢神经系统胶质瘤的宏观特征,并且有一个杂色的、黄色的、局部出血的切面,伴有局灶性坏死,如我们的说明性患者所示。显微镜下它们是高度细胞性的,有许多有丝分裂,并显示出高级别肿瘤的常见特征。
视神经胶质瘤的治疗
视神经胶质瘤的治疗需要个体化的方法。全部治疗策略的目标都是尽可能长时间地保持视力。初步观察是几乎全部局限于视神经的胶质瘤的优选治疗方法。进行性疾病是开始治疗的主要指标。决定何时开始治疗应主要基于患者的渐进性功能丧失,而不必仅基于影像学生长。在较近的综述中,Lister-nick等人将眼科进展的定义简化为:(i)与之前的检查相比,Snellen、HOTV或Lea视力测试发生双线变化,或(ii)Teller视力下降两个倍频程
外科手术
手术切除以前是治疗隐匿性神经胶质瘤的优选方法。然而,在大多数情况下,它现在被认为没有任何益处,并且不被鼓励,因为它不可避免地会导致受影响一侧失明,并有导致双侧视觉障碍的风险。此外,手术活检通常并不有用,因为当前成像几乎总是诊断性的。然而,对于没有合适视力的患者,以及严重威胁眼球的突眼导致美容毁容或角膜暴露的患者,可能偶尔需要手术。
除非有明确的证据表明肿瘤向交叉(但不涉及交叉)进行扩散,否则大多数临床医生不会建议切除视力正常的眼睛。手术切除以防止肿瘤向后“扩散”几乎是不必要的,因为如上所述,视神经胶质瘤很少以这种方式进展。一些作者也会考虑对肿瘤的外生或囊性部分进行手术去瘤,如果显示为压迫视神经或视交叉。在少见的恶性视神经胶质瘤中,在开始辅助治疗之前,可以通过手术去除肿瘤并进行活检。
化疗
化疗已被证明推迟了幼儿对放射治疗的需要,为神经心理学的发展留出了时间。此前,它被为7岁以下儿童的一线治疗,较大的儿童接受放射治疗作为初始治疗;“然而,自2000年以来,化疗已成为全部年龄段的优选一线治疗方法,主要是为了避免辐射毒性。目前视神经胶质瘤的标准化疗包括长春新碱和卡铂。在他们的研究中,有学者报告2年时无进展生存率为75%,3年时为68%;然而,使用卡铂为基础的方案的后续研究显示了不同的成功率。卡铂方案与主要毒性无关,尽管可能引起中性粒细胞增多症、血小板减少症和过敏反应,但其耐受性相对较好。用于治疗视神经胶质瘤的其他化疗药物包括替莫唑胺和一种五药方案组合,缩写为TPDCV,其包括6-噻-oguanine、丙卡巴嗪、双溴硫醇、1-(2-氯乙基)-3-环己基-1-亚硝脲(CCNU)和长春新碱。儿童癌症组试验比较维克司汀/卡铂方案与TPDCVin方案治疗10岁以下儿童进行性低度星形细胞瘤(CCG-A9952)的结果仍在等待中。
不使用一致的二线化疗药物,但TPCV是常用的。也可以考虑用于其他进行性低级别胶质瘤的替代药物,但较终复发或进行性疾病通常需要放射治疗。
放射治疗
放射治疗已被证明是较合适的治疗方式,可以好转进行性疾病或功能性视力减退患者的功能,但众所周知,它有严重的副作用。常规外束放射治疗是较常用的放射治疗方法,在使用45 Gy至56 Gy的分次剂量(160 cGy至200 cGy)的研究中,结果较为有利。大多数作者主张对患有进行性肿瘤的5岁以上儿童进行放射治疗,但尽管放射治疗似乎可以提高短期无进展生存率,但尚未显示其影响长期视力结果和总体生存率。
在对73名患者的回顾性分析中,有学者指出,早期放射治疗似乎对小脑肿瘤和下丘脑肿瘤的无进展生存率(PFS)有影响(放射治疗的6年无进展生存率与化疗相比:69±16%与12±11%(p=0.012)),但两个治疗组和观察组的总生存率估计是相同的。有学者研究了32名连续患有OPC的儿童的治疗效果。他们发现治疗后大部分患者的视力下降,但在同一项研究中指出,接受放射治疗的大龄儿童似乎比年幼儿童有更好的结果,65支持五岁以下儿童应避免放射治疗的观点。
还需考虑治疗毒性。放射治疗与神经血管、内分泌和神经认知后遗症有关,是在儿童期使用后。烟雾病血管病的特征是脑血管事件和侧支血管的发育,以闭塞颈动脉内动脉或近端大脑前动脉或中动脉为特征。这是中位40个月后发生的放疗晚期并发症,在NF1患者中更为常见
此外,放射治疗增加了继发肿瘤发展的风险,是在NF1.79.80患者中。Sharif等人进行了一项多中心研究,并回顾了58例NF1相关视神经胶质瘤患者。接受放射治疗的18名患者中,有9名(50%)在308人-年的随访中发生了12例继发性脑肿瘤,而40名未接受放射治疗的患者中,有8名(20%)在721人-年的随访中发生了9例继发性脑肿瘤。因此,放射治疗对肿瘤发展的相对儿童期治疗的风险较大。其他作者也证明了放射治疗后视神经胶质瘤恶性转化的风险增加。
传输辐射的新技术。包括分次立体定向放射治疗、质子束放射治疗和较近的立体定向放射外科治疗已被用于视神经胶质瘤的治疗,以期将辐射引起的副作用风险降至较低。这种方法能够减少治疗领域中包括的正常健康组织的体积,并且在获得肿瘤控制方面似乎更优越。
质子束治疗可以提供高剂量的辐射,在治疗区域的毫米范围内能量下降,因此可以在高度不规则形状的肿瘤周围形成辐射剂量。使用质子束治疗的研究结果也令人鼓舞:有报道一系列以这种方式治疗的六名患者,他们在治疗后都保持了有用的视力或视力得到好转(平均随访时间:3.3年,范围:06-6.8年),但这一系列中的一名患者随后发展为辐射诱发的莫尼亚病。
立体定向放射外科(SRS)是较近用于视神经胶质瘤的治疗方式,较近发表了一些病例报告描述了其用途。尽管SRS的数量很少,但全部患者对SRS的耐受性良好,肿瘤得到控制。在接受SRS治疗后,没有患者出现肿瘤进展或复发,但这些患者的随访时间明显短于其他治疗方式的报告期(较长为58个月)。
其支持者声称,SRS将相邻关键结构的辐射剂量限制在比FSRT更小的范围内,因此应被视为较顺利的治疗方法;然而,尽管SRS的副作用较少,但较近已经描述了SRS后新生血管性青光眼的发展。少数报告的视神经胶质瘤患者接受SRS治疗,且随访时间短,因此有可能就其长期疗效得出任何明确结论,但应鼓励在这一领域进行更大规模的研究。
在成人恶性胶质瘤的治疗中,既有手术治疗,也有放射治疗。在一些患者中,这可能导致肿瘤缩小和延长生存期。
结论
视神经胶质瘤通常是低度恶性肿瘤,尽管其表现和临床过程是高度可变和不可评估的。成年期出现的胶质瘤通常具有很强的侵袭性,视力迅速下降,导致扩散到整个中枢神经系统并导致死亡。如果患者要接受较佳治疗,了解这些肿瘤的自然病程至关重要。高质量的MRI几乎不需要手术活检,在准确规划放射治疗中重要。
手术切除仅适用于少见的情况,通常仅适用于单视神经肿瘤患者,并记录肿瘤进展的放射证据,但不涉及视交叉。较近的研究表明,化疗应该是全部有放射和/或临床进展的患者的一线治疗策略,尽管药物的较佳选择尚不清楚。放射治疗在对抗复发和进行性疾病方面被证明是合适的,但需始终考虑此类治疗的副作用。目前,多分割适形放射治疗仍然是较广泛使用的治疗方法,但提供聚焦辐射的新技术仍在不断进步,可能更有益。
对于侵袭性肿瘤,可能需要在开始辅助治疗之前进行活检以确认诊断。视神经胶质瘤的治疗需要高度个性化的方案,临床医生应该意识到各种治疗方案的利弊。




