“巴教授,我的手术成功率有多高?风险大吗?手术后会有后遗症吗?会复发吗?”这可以说是来咨询INC的神经外科疾病患者问到的较多的问题了!
关于胶质瘤有哪些复发因素?主要有:
1.胶质瘤本身病理较差,是复发与否、复发时间快慢的较主要决定因素。
2.胶质瘤生长位置复杂难以根治
3.未及时合适的手术切除,必要时术后放化疗
4.肿瘤太大难以根治
5.为保关键神经功能或患者治疗需求,肿瘤残留
对于成功率,这个问题实际上很难回答,因为患者、家属以及医生,对于“成功”的界定标准都不一样……
不同病情的患者来说,以下这些于他们而言都算是手术成功——
·肿瘤得到全切,无任何后遗症。
·患者顺利下了手术台。术后患者顺利恢复意识清醒。术后有了相关的神经功能障碍,但是后期慢慢恢复了,也算成功。
·有时候为了全切除或者多切除病变,不得已而牺牲了一些功能也算成功。
·对于一些救命性手术,保住了性命,也算成功。
但是对于神经外科医生而言,由于影像技术和显微外科的进展,脑肿瘤开颅手术技术已经得到较大的发展。随着灵活的手术入路,皮层和皮层下定位及MRI导航技术的发展,先前认为不可能切除的肿瘤,现已有能力切除。随着这些技术的进步,已由之前简单的强调死亡率较小化转为强调发病率较小化,同时还应实现大水平切除,以使患者获得好的治疗效果。正如INC国际神经外科医生集团旗下国际神经外科顾问团(WANG)成员德国巴特朗菲教授在多次的国内外会议中所强调的——“神经外科手术是一门艺术,作为神经外科医生,我们需像工匠一样,经年累月地训练自己的技能。”
巴教授又是如何为患者评估手术成功率?
36岁的宇帆,近两年一直出现颈椎疼痛,去医院检查后显示5-6椎间盘有些许突出,无其他明显问题。后有服用药物及进行按摩,无明显效果。同时,宇帆伴有超过2年的耳鸣,超过1年偶尔出现的头晕症状。
2023年11月初,宇帆去当地医院就诊,完善检查后医生判断脱髓鞘和室管膜下瘤可能性大。随后去北京某医院做核磁共振加强检查,医生判断胶质瘤可能性大。能手术,但是手术风险大,后遗症多。宇帆四处问询,找到INC巴教授。
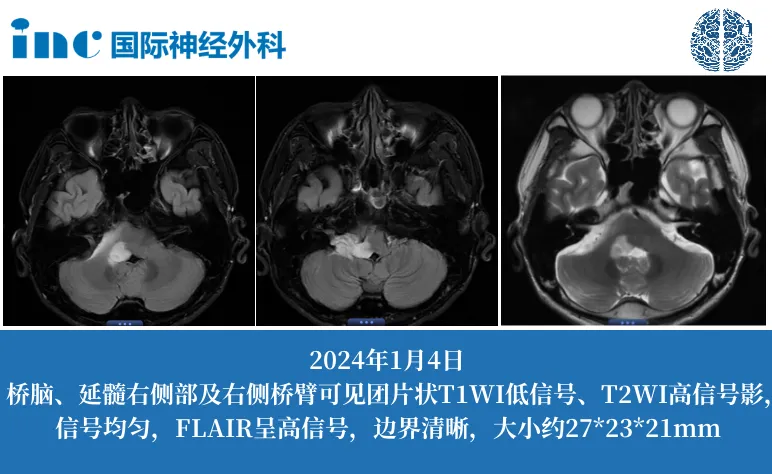
“教授手术的成功率,手术并发症和后遗症以及是否为长期性……”这些成为宇帆的重点关注问题。
巴教授评估结果
根据术中情况,切除率在70%到90%之间。我也曾对类似的肿瘤进行过完全切除(全切切除),肿瘤周围有重要的神经根,如7、8和后组颅神经。因此,保留神经功能比完全切除肿瘤更重要。手术的风险包括部分面瘫、右侧听力障碍和暂时性吞咽问题,但风险并不高(低于10%)。如果出现这些问题,在手术后几周内有机会得到好转。

巴教授邮件咨询部分截图
很多和宇帆有着类似病情的胶质瘤患者,担心手术成功率、担心手术并发症,手术后复发等等。“如果术后都会复发,为何我不晚一点再手术?”
但是,治疗重要的是做好当下,在当下每一步决定都是收集到了充分的信息之后,做出慎重的决定,走好每一步,下一步才能更好,不能以未来对于这个病的预期来指导现在的策略。我们也要相信:随着近来许多新药研究出现,患者会有更多的治疗希望。胶质瘤从不停止生长,等待会让肿瘤变得越来越大。胶质瘤治疗的一步,手术的成功,不是不可把控的,只要找到合适的医生……
什么决定着脑瘤的手术成功率?
脑肿瘤手术的顺利性一直是国际神经外科医生们共同面临的较大挑战。大脑内部密布着各种与身体功能密切相连的神经、血管,其复杂性不言而喻。而神经外科医生进行的脑肿瘤切除手术,稍有差池就会造成失明、失语、偏瘫、癫痫等大脑功能损伤,而当肿瘤位置处于脑干、胼胝体、丘脑、脊髓等“手术禁区”内,手术难度和风险更是难以想象。想要成功手术,如何避免诸多术后并发症、如何大水平切除肿瘤尽可能避免复发成为中外神经外科医生们面临的较大考验。
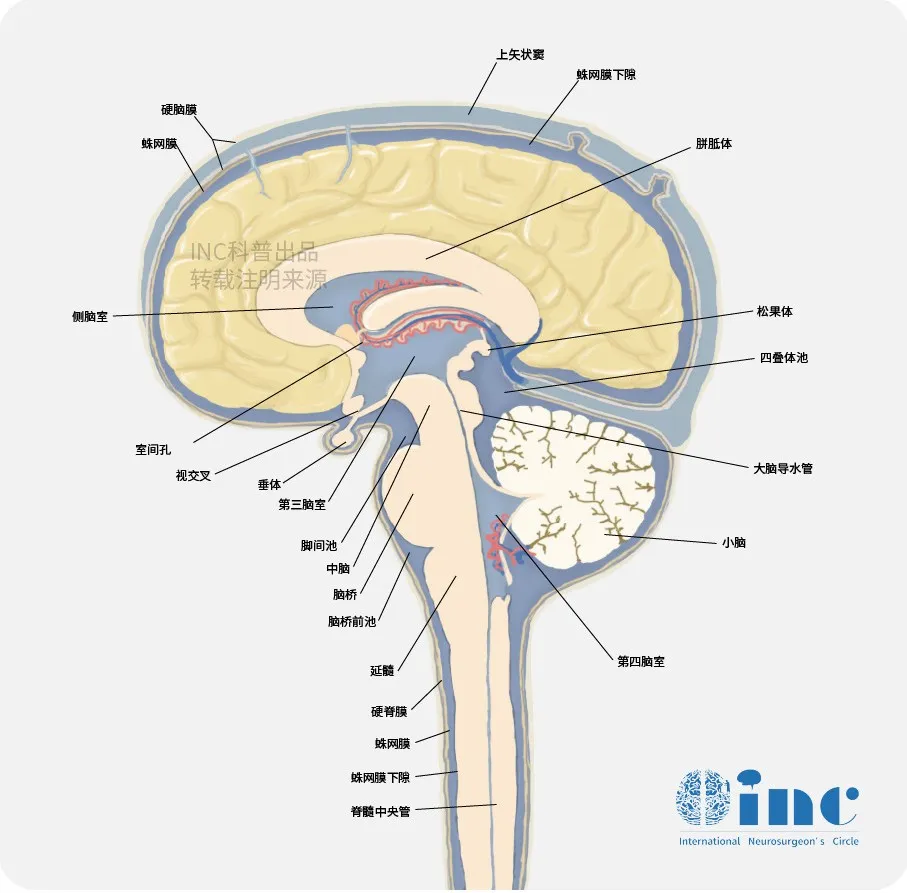
大脑的重要结构图片
那么,到底什么决定着脑瘤的手术成功率?何以同样的肿瘤会有不一样的切除率和预后?其实,不同的治疗时间、不同的治疗选择、不一样的手术水平乃至不一样的手术治疗设备……都切实影响着切除程度的大小以及预后。
及时的一次手术是脑瘤良好预后的基础
一开始手术做的好与不好直接决定了这个患者的预后。
一次治疗时,脑内的解剖结构比较清晰,手术中医生在手术时,对肿瘤和正常组织容易区分,肿瘤切除率高,神经血管保护较好。但如果因为肿瘤残留或复发要再次手术时,脑内存在大量的粘连与瘢痕,肿瘤的辦认与分离会比较困难。常常导致肿瘤切除不满意,或者这也就是为什么有时候反复手术的脑肿瘤患者,效果一次比一次差。
若一开始手术切除率低,肿瘤难免复发,手术难度也进一步增高。如果能在一次手术尽可能切除,则后续的放化疗将有良好基础,复发周期将大大延长。而多次不完全的手术以及盲目的放疗,并不能根本解决问题。
对于胶质瘤患者来说,掌握好治疗顺序,走好每一步格外重要。手术是关键的一步,切除率也至关重要,大水平下进行顺利切除。手术它不仅是切除率,它也会影响术后的其他治疗的效果,包括它的复发时间间隔。通俗来讲,对于术后后续治疗,由于放疗也存在副作用,加之剂量是有限的,切了90%或者80%以后进行放化疗和切了50%以后放化疗效果完全不一样的。少量切除,放化疗效果也不行,结果就是很快复发。
成功的手术只有一次,如果做坏了就是坏了;如果是只切除一部分,那一开始手术可能就是“白挨一刀”,痛苦和后遗症都是无法想象的,因为迟早还要再做一次。到底是要轻松愉快的一次解决,还是要走弯路下深渊然后再回头来,后悔莫及……
手术团队的技术水平和成功经验是关键
脑瘤能切除多少,一大决定性因素即是主刀医生的技术水平以及手术团队的配合能力。位置复杂难于全切时,为了避免了徘徊犹豫期间进行的一些不必要的治疗措施,甚至是不可逆转的手术,可以增加更多的生存机会。建议首先寻求手术的较优化,选择医院重在主刀医生的选择,手术医生的能力、技术水平和成功案例。这就是为什么越来越多的患者愿意前往北上三甲医院寻求治疗,甚至出国治疗。
顺利的手术技术、手术入路可确定良好术后生活质量
对于复杂位置的脑肿瘤患者来说,手术切除难度较大,风险较高,这需要成熟的手术团队明确好顺利的手术技术、手术入路等。同时,为保障术中不造成相关的神经功能损伤,具体仍要根据肿瘤的生长方向和大小对以上入路而做适当修改。
的手术设备将进一步提高脑瘤切除率
为使脑瘤达到全切,近年来,许多术中辅助设备应运而生,如“术中实时监测地图”术中磁共振成像iMRI系统能术中准确定位病变所在位置,帮助主刀医生定向“攻破”肿瘤;而“大脑GPS“术中神经导航能够实时知道脑肿瘤的具体位置,手术医生可以判断到重要的脑功能区和神经纤维的距离有多远,能顺利地切除到哪里;对大脑神经实时监控的术中神经电生理监测则用于反映患者术中的神经系统功能状态,通常依靠术中神经电生理监测来指导外科手术操作,并且在术中预防神经组织发生缺血或损伤。
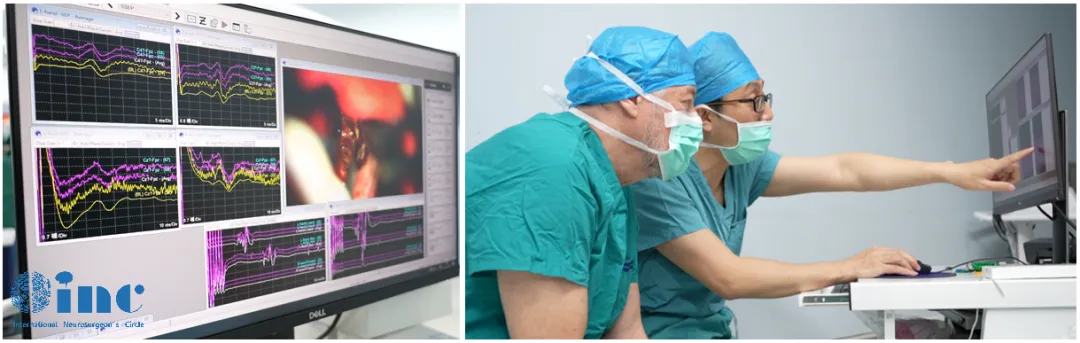
巴教授示范手术中一名丘脑海绵状血管瘤患者的监测过程
术后辅助治疗
如何大限度地降低肿瘤术后复发的可能性,是很多胶质瘤患者都会考虑的问题,对于术后是否需要放化疗。术后治疗方法包括放疗和化疗都是有的副作用的。对于高级别的胶质瘤,术后大多需要进行放化疗,这是因为对多数患者来说放化疗的生存收益明显超过副作用的损失。但是对于低级别,主要是二级和部分低危三级的来说,要不要放化疗,选放疗还是选化疗,是否需要同步放化疗,这个权衡就比较难了。对于很多还没有进行手术或者活检明确病理的患者。
在和一位桥臂胶质瘤进行面对面咨询时,巴教授回答术后是否需要放化疗的问题。”术后的治疗方案主要取决于病变性质和确定诊断,有些肿瘤对放疗敏感,有些病变缺对放疗无反应。”
咨询INC国际教授不只是手术,都有哪些意义?
对于神经外科病患,是病情复杂、肿瘤位置深(如脑干、丘脑、视神经……)的患者来说,时间更加宝贵,如果不能尽快找出合适的方案,那么很可能就会在犹豫中耽误病情,或者做出不适合患者的选择,可能将对患者造成难以挽回的伤害。一次关键的、明确的、的、可靠的咨询意见,可能会让患者豁然开朗,明确下一步的路究竟该怎么走。从思考决策到准备必要的影像检查、教授远程评估这些都需要等待的时间。而时间对于治疗关键,是因为无论是手术、还是其他治疗方式,都需要求患者具备的身体条件做基础,如果时间不再,患者由于病情进展,身体条件恶化失去了治疗的机会,那会是遗憾的事情。
获取国际教授神经外科专家的咨询意见,寻求国际上更佳更匹配自己的手术方案,或许能让自己获得长期生存和良好预后的可能性更大。




