脑膜瘤一般是良性还是恶性?脑膜瘤绝大部分是良性的肿瘤,但也有少数是恶性的。恶性的脑膜瘤容易复发。良性的脑膜瘤如果是长在颅底的,相对来说也比较严重。或者肿瘤虽长在凸面,但是已经侵蚀了主要的大血管都属于比较严重的。相反,如果肿瘤长在脑子的凸面,没有和大的血管发生侵润和严重的黏连,这些肿瘤就相对来说简单一些。
脑膜瘤占中枢神经系统肿瘤的1/3左右,主要见于老年人,是女性。大部分脑膜瘤是良性的(WHO Ⅰ级),接近1/5的脑膜瘤被归类为不典型(WHOⅡ级)或恶性脑膜瘤(WHO Ⅲ级)。尽管大部分脑膜瘤是良性肿瘤(WHO Ⅰ级),然而脑膜瘤所处的位置可能会导致严重的致残和死亡。
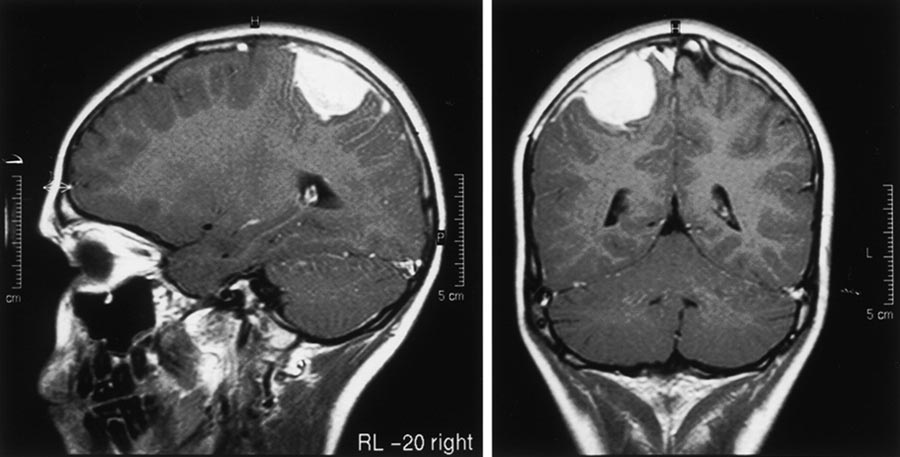
得了脑膜瘤怎么治?
对于许多脑膜瘤的患者,特别是肿瘤无症状,仅使用常规的监测成像观察是可接受的策略。对于正在生长或引起症状的肿瘤,较大水平的手术顺利切除仍是脑膜瘤治疗措施中的标准性治疗。然而,做到完全切除的能力会受到许多因素的制约,包括肿瘤的位置;附近的硬脑膜静脉窦、动脉、或颅神经受累,肿瘤浸润重要功能区的脑组织,以及其他通常会影响手术和麻醉顺利的病人因素。全部这些较终都会影响到关于是否开展手术的决策,以及手术入路和计划切除的范围。
神经解剖学的位置决定了脑膜瘤的手术路径。凸面脑膜瘤是相对简单容易接近和切除,但这部分肿瘤只占脑膜瘤的六分之一。矢状窦旁的脑膜瘤,虽然也很表浅,但由于肿瘤经常累及或侵入矢状窦,所以更为复杂。时常,在肿瘤侵入但并没有完全堵塞静脉窦的情况下,在静脉窦内的部分肿瘤无法切除,否则会遇到空气栓塞、大量失血或急性术后静脉窦血栓形成的。颅底肿瘤(蝶骨嵴,嗅沟,鞍结节,桥小脑角,或是岩斜区域)需要更为前沿的手术技术和入路方法来顺利地进入肿瘤而不会造成大范围的脑组织回缩和损伤。较近,随着内窥镜技术和技巧的进步,许多前颅底中线的肿瘤通过经鼻内窥镜方法被切除。另外,如果手术难以全切除或手术治疗的结果发生并发症的比率高,放射治疗应被视为一种先期治疗方法。
脑膜瘤手术原则
1、因为脑膜瘤的血管相当丰富,如果可能的话,应通过凝结来处理肿瘤的供血。接着,固定的和常常存在的钙化的肿瘤会在中央减少肿瘤体积以使肿瘤在与大脑的外围界面处能被更顺利,更容易被操作。肿瘤包块被仔细地从脑组织上方、颅神经和神经血管处剥离。大多数情况下,蛛网膜平面可以在肿瘤表面被识别出来,可从肿瘤中分离开来,以保护软脑膜和神经血管免受损害。与硬膜静脉窦不同,颅神经和动脉会经常被脑膜瘤包围或甚至包裹,但肿瘤很少被浸润神经血管。通过对蛛网膜平面的辨识可以将肿瘤从正常结构中顺利地分离出来。在完全切除脑膜瘤前,重复进行中央部减少肿瘤体积和在周边分离解剖的过程。用硬脑膜补块替代进行硬脑膜重建后,任何受到肿瘤侵蚀的颅骨都应尽可能地被移除,因为复发可能是由于侵蚀骨颅骨的肿瘤引起。
2、许多因素,包括静脉窦受侵入,动脉或颅神经被肿瘤包围和广泛的颅底受侵蚀,难以进行肿瘤全切除。这至少在程度上说明为什么凸面脑膜瘤患者比矢状窦旁脑膜瘤和颅底脑膜瘤患者的生存期长。
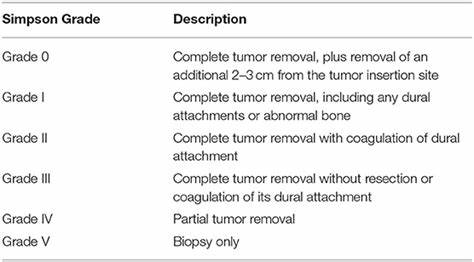
3、经手术治疗的脑膜瘤的复发率严重受切除范围的影响。传统的对切除范围的评测是使用Simpson分级,由手术后影像和神经外科医生的评估两种方法来定义。Simpson5级指活组织检查;4级指次全切除;3级指肉眼全切除,未作硬膜切除或凝固;2级是指手术全切除和硬膜凝固;1级是完全切除肿瘤,包括硬脑膜和邻近的颅骨切除术。I级脑膜瘤接受肿瘤全切除后的复发率相当低,但随着病理分级的增加复发率会增加。I级脑膜瘤在手术全切除后的5年复发率为7%-23%,而II级的为50%-55%,III级为72-78%。在手术次全切除后,疾病进展的可能性大幅度增加。具体来说,与Simpson1-3级切除相比,在Simpson4级切除术后,I级脑膜瘤的5年没有复发生存率上升。相比矢状窦、镰旁和颅底肿瘤,更应该对凸面脑膜瘤和高增殖率的肿瘤(MIB-1指数标记>3%)实施肿瘤全切除(Simpson1-3级切除术)。因此,对于完全切除的WHO I级脑膜瘤,进行常规影像监测是合理的。对于未完全切除的I级脑肿瘤(Simpson4或5级),以及高病理级别(II级或III级)的脑膜瘤,进行辅助治疗是避免或至少延迟复发的必要条件。
得了脑膜瘤,成功且较大水平地顺利手术切除能使患者得到更长的生存期和更好的预后。随着神经外科技术的不断发展,应用显微外科手术进行切除可获得预期的临床疗效——即根据脑膜瘤的位置、大小、与周围重要结果的关系以及颅底重建的需要,采取个性化的手术方案,遵循病变暴露较大化和脑组织牵拉较小化的颅底外科原则,在现代化的高科技设备(包括术中神经导航、术中MRI系统、术中CT等)辅助下,应用手术显微镜下进行肿瘤切除手术,具有切除率高、神经功能保全率高、较大水平地减少并发症等优点,从而能够很好地控制肿瘤进程。
选择能够进行手术全切的主刀医生对于手术成功率的保障和患者术后的生存期延长具有重要意义。以上案例的主刀医生INC之德国巴特朗菲教授对于颅底、脑干等“手术禁区”内肿瘤较为擅长,且有很多成功的高难度手术案例和丰富经验。除了德国巴特朗菲教授,INC国际神经外科顾问团还有10多位众多国际神经外科不同细分领域的人物之一,擅长这种复杂位置脑膜瘤治疗的还有当今的国际神经外科学院院长美国William T. Couldwell教授、国际神经外科联合会(WFNS)颅底手术委员会主席法国Sebastien Froelich教授等。




