“怀孕4个月发生脑干出血,竟是脑干海绵状血管瘤作祟,怎么办?可以生完孩子再手术吗?如果不手术会对孩子产生什么影响?”这是来自一位脑干海绵状血管瘤准妈妈的担心。其实,很多脑干海绵状血管瘤女性患者无症状,也没有发生过出血。但是如果在怀孕期间出现急性脑干出血、症状严重时,如果要控制脑干出血、切除脑干海绵状血管瘤,同时不损伤神经且保得孩子,确实治疗挑战大。新生命的到来,本该是幸福的事,然而在这样急、危重情况中的孕妈还有机会逆转绝境、获得母子平安吗?
图片
通常脑海绵状血管瘤出血率为每年0.25%-0.7%,近期研究中出血率为每年2-5%;脑干部位出血概率偏高,达每年2.7%。再次出血率则可高达18%-21%。而且每出血一次,再次出血间隔缩短;每出血一次,患者症状呈进行性加重,而神经系统症状能够恢复的可能性越小。
▼英国海绵状血管瘤联盟2022年论坛会上,巴教授分享的出血概率。

31岁准妈妈遭遇脑干出血母子生命危急
31岁的Mia如愿以偿地怀上了孩子。然而,老天爷刚给了这个心向美好的女人一粒爱的种子,转头就给了晴天霹雳。在孕11周时,Mia感觉人容易疲劳、头痛,以为是孕期所致,不想还逐渐出现了左侧进行性肢体偏瘫,难以独自行走,脸部也出现了面瘫,然而更严重的是吃饭都有吞咽无力、喝水呛咳。来到巴特朗菲教授所在神经外科医院,经MRI检查发现Mia右侧桥脑为主的病变,且伴急性出血,周围皮质延髓束和皮质脊髓束移位(图1)。
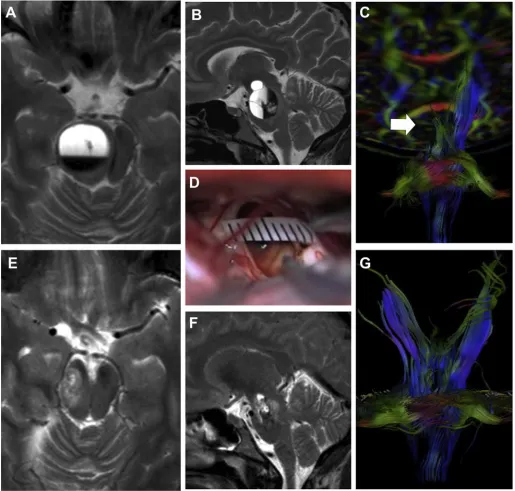
图1:妊娠期患者1的术前MRI(A-C)、术中视图(D)和术后MRI(E-G):轴向(A)和矢状(B)T2W图像显示右侧大型脑干CM病变。DTI(C)检测右侧皮质束和皮质脊髓束的移位。术中显微镜图显示CCM移除后的瘤腔(D)。
辗转求医:大人和孩子都不能有事,难!
脑干紧急出血,再加上严重的症状,经会诊讨论后,巴教授建议尽早手术,而且对于手术非常有信心。然而目前还属于孕早期,手术会不会对宝宝有不好的影响呢?而且对于这个疾病,他们自己也做了详细的了解。虽然是良性的,但是因为长在脑干位置,手术难度大,出现后遗症的几率也很大。
虽然现在展开神经外科手术的技术已经非常醇熟,但是脑干是生命中枢,主管呼吸、心跳、意识、运动、感觉等,加上本身脑干体积小,神经核团集中,术中一旦有损伤,所造成的可能就是人体不同神经功能的缺失,比如偏瘫、失明、失语等,甚至可能致死。这么多严重意外的可能性摆在面前,一旦碰上其中的一条,都是无法挽回的后果。
图:凶险的不定时炸弹“脑干海绵状血管瘤”
为了保全肚子里的宝宝,为了防止这脑干出血严重的并发症,Mia坚持保守治疗。“大人和孩子都不能有事!”
INC治疗专家:孕期脑干切除手术后诞下婴孩造就奇迹
保守治疗真的能保住大人和孩子吗?最初的保守治疗过程中,Mia在随后的7天内在抗水肿药物的作用下症状恶化,并出现了手术指征,而后辗转求医于INC德国巴特朗菲教授。到了“生死攸关”的时刻,必须手术。为了手术的成功,以巴教授为主的手术治疗团队,术前制定了详细的手术方案,并与专门的神经外科麻醉师以及妇科医生讨论了围手术期治疗方案及需要注意的相关事项。
术中放置腰椎引流管引流脑脊液,目的是降低颅内压,并尽量减少脑回缩的需要。术前及术后均行胎儿腹部超声检查,由于处于妊娠早期,未对胎儿进行持续围手术期监测。手术于妊娠12周进行,术中应用神经生理监测和神经导航,采用左侧颞下经幕下小脑上入路,成功切除血管畸形,为了保障母子的平安,没有选择扩大切除。
术后,Mia在医护人员的精心照顾下,身体状况良好,未出现神经系统症状,顺利度过危险期。经组织病理检查证实为脑干海绵状血管瘤。虽然病情复杂,但在整个治疗过程中,巴教授高超的手术技术已经整个手术团队的协作终让她化险为夷。
术后一周,Mia之前的临床症状均好转,并于妊娠40周产下一名健康宝宝……
孕期临床管理面临的问题
该案例来自于INC世界神经外科顾问团WANG成员巴特朗菲教授论文《Neurosurgical considerations on highly eloquent brainstem cavernomas during pregnancy》。孕期合并脑干海绵状血管瘤出血手术风险大,这样一台”生命禁区“手术承载着”两个生命“的新生,向世界同行分享了孕期脑干海绵状血管瘤手的管理。
临床症状及病理生理的特点:正常妊娠女性于妊娠第6~8周血容量开始增加,至第32~34周达高峰。妊娠期合并颅内肿瘤的患者妊娠期因母体血容量的变化导致脑血流发生变化,瘤周水肿加重,颅内压增高,临床可表现为喷射性呕吐、头痛等。颅内良性肿瘤患者妊娠期母体激素水平发生改变,可能导致肿瘤增大或恶性程度增加。目前,已确定血管内皮生长因子、胎盘生长因子是胶质母细胞瘤血管增生的因素之一,而脑源性神经营养因子则可改变肿瘤细胞周期,最终导致肿瘤迅速生长。
孕期神经外科有两个主要问题。首先是术前评估。事实上,在怀孕期间使用钆检查是禁止的。一些作者建议,如果有必要进行手术,考虑到患者的风险收益比,使用钆。否则,他们建议考虑在MRI与钆扫描后在产褥期进行新手术的可能性,以完成怀孕期间进行的干预。
第二个问题是孕妇全身麻醉的使用:由于妊娠期间孕妇生理解剖发生了很大变化,凝血状态变化,且要考虑胎儿母子健康,全身麻醉对孕妇来说困难的是气道管理。巴特朗菲教授表示特别是从麻醉师的角度来看,需要考虑的一点是确保气道通畅的困难性,这是麻醉相关死亡的常见原因。此外,孕妇有较高的耗氧量和较低的残气量,这也降低了插管期间呼吸暂停的时间。孕妇的血流动力学参数也会发生变化,使围手术期处理复杂化。例如,在这种情况下,血容量增加,红细胞压积降低。此外,关于麻醉药物对神经元发育的可能影响的争论仍在进行中,在选择某种麻醉方案时需要仔细考虑。
孕期脑干海绵状血管瘤该如何管理?
妊娠合并颅内出血相对少见、往往有死亡风险较大,出血原因常包括动脉瘤破裂出血、动静脉畸形AVM、海绵状血管瘤、蛛网膜下腔出血SAH和原发性出血等,研究显示占孕期死亡原因的5%~12%。妊娠颅内出血通常发生于子痫时,更常见脑实质内出血,可能与脑血管自身调节功能丧失有关。伴或不伴妊娠颅内出血的子痫症状包括头痛、意识状态变化及癫痫发作。
由于妊娠期脑干海绵状血管瘤比较少见,但如果发生这种情况,对于治疗要求更高。但是目前尚无关于有脑海绵状瘤病史的孕妇的管理指南。治疗管理取决于跟踪患者的多学科小组,取决于患者的临床情况,取决于对治疗(内科或外科)对母亲和胎儿的风险效益的仔细评估。许多作者提出了各种治疗策略的假设。孕期脑干海绵状血管瘤应评估出血的风险和出血后可能造成严重神经功能障碍的几率,以及手术的可行性、利弊风险等,做出有利于患者的决定。

巴特朗菲教授认为应在知名的神经外科中心评估合适的手术时机,在肿瘤危及生命和临床症状快速进展的情况下权衡手术利弊。巴教授根据他的经验和现有文献,详细介绍了目前对妊娠脑干海绵状血管瘤患者的治疗方法(图3)。
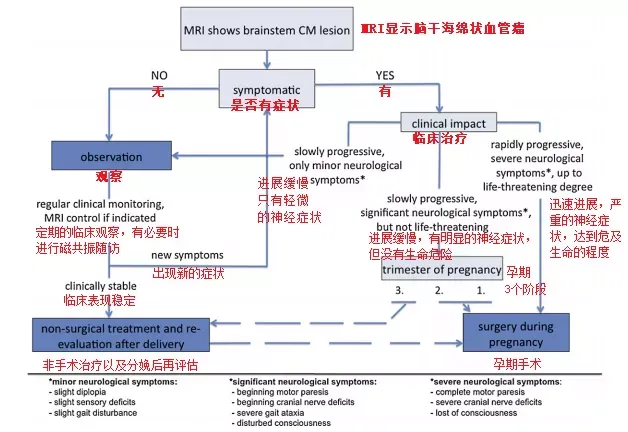
图3:妊娠期脑干海绵状血管瘤治疗流程
手术指征在怀孕期间谨慎观察,以避免对母亲和孩子的风险,手术指征取决于患者的临床状况,需要与患者和家人单独讨论和确定(图3)。如果脑干海绵状血管瘤病变无症状,临床稳定,症状轻微或进展缓慢,则应以保守治疗为主,定期临床随访。如果出现危及生命的情况或临床症状迅速进展,应立即手术治疗。
从巴教授的观点来看,妊娠晚期的患者在分娩后有明显的临床症状,手术可能会延迟,以防止危及母婴。在妊娠早期出现类似症状的患者中,手术是必要的,因为预产期很遥远,怀孕后推迟手术太危险。选择性剖宫产术后立即或延迟神经外科手术已被证明在怀孕期间的其他神经外科情况下是一个选择,在母亲的症状恶化的事件。在这一阶段分娩是可能的,维持妊娠对孩子来说太危险了。然而,这需要单独决定,不能一概而论。
如果需要手术,手术入路和计划需要与麻醉师和妇科医生一起仔细规划,以尽量减少手术和麻醉时间,并讨论围手术期处理。值得注意的是,脑干的任何操作都需要小心再小心,不能损伤了神经,这可谓是临床中的瓶颈所在,不少病人在手术当中就心跳呼吸不行了,不少术后并发症肢体瘫痪、呼吸抑制、昏迷而长期ICU住院的,这些手术后并发症的出现就绝大多数注定了预后极差。手术计划受到限制,因为妊娠期间不建议使用术前/术后对比增强图像。这可能导致难以检测脑干海绵状血管瘤相关DVAs或脑干海绵状血管瘤病变与脑干供血动脉/静脉之间的相关性。
参考资料:2023.Greenberg’s Handbook of Neurosurgery.




