难治性癫痫患者的姑息性手术
癫痫就像是一个“沉睡的恶魔”,人们会因其发作而突然丧失意识、肢体抽搐、跌倒在地、口吐白沫,因此受伤甚至造成生命危险。很多深受其害的原发性癫痫患者在服用了十几种药物后仍未能合适控制癫痫发作,此时医生会建议其接受外科手术,胼胝体切开术便是其中一种。但很多患者一听“姑息”二字都会心存疑惑:不切除致痫灶而是切开胼胝体,这样能治疗癫痫吗?
事实上,癫痫的外科治疗包括两种不同类型:切除手术、神经调控、姑息性手术,包括病灶切除、DBS手术等,然而对于难以确定致痫灶的难治性癫痫患者,只能考虑姑息疗法如胼胝体切开术,对于无法明确病因及定位致痫性发作灶的病人,脑半球间切断胼胝体是缓解顽固性癫痫的合适方法。实施胼胝体切开术的目的不是为了治愈患者的癫痫,而是为了降低癫痫发作的频率和防止继发性通病。
胼胝体:它是联络左右大脑半球的纤维构成的纤维束板。在大脑正中矢状切面上,胼胝体呈弓状,前端接终板处称胼胝体嘴,弯曲部称胼胝体膝,中部称胼胝体干,后部称胼胝体压部。它把两大脑半球对应部位联系起来,使大脑在功能上成为一个整体。对于两半球间的协调活动有重要作用。
胼胝体切开术简述
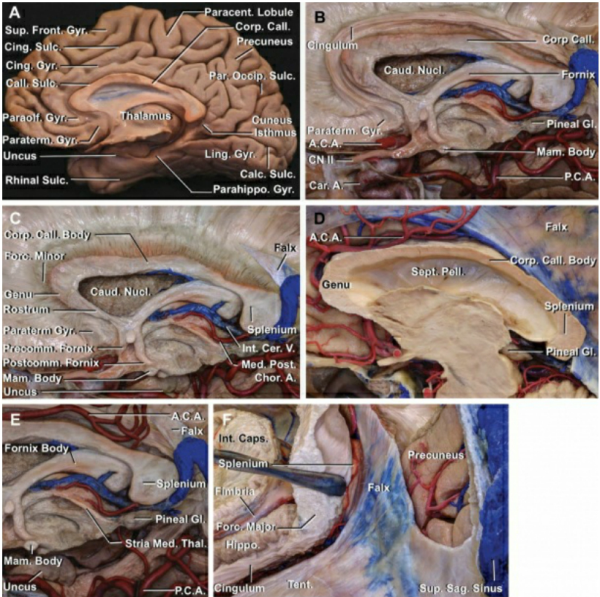
胼胝体的解剖结构
胼胝体是大脑中主要的连接器官,承载着大脑半球间的交流,胼胝体被分为4个部分(从前到后)——喙部、膝部、体部和压部。胼胝体的前半部分携带着来自运动前区、辅助运动区、运动区、岛叶前区和前环带皮质区的投射纤维。胼胝体的后半部分携带连接顶叶、颞叶和枕叶的纤维。
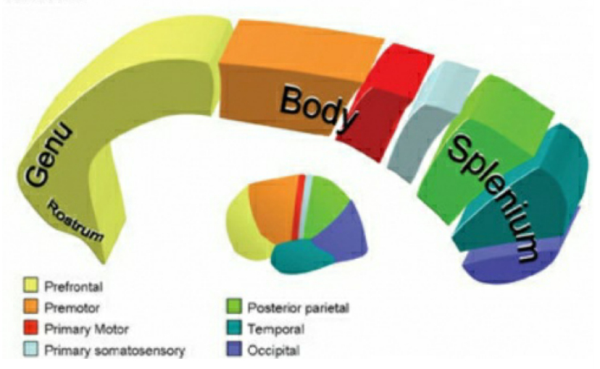
胼胝体切开术自1940年开始实施,在此过程中,根据癫痫发作的不同情况,可以采用多种切除策略,断开的程度从部分到全部。部分和全胼胝体切除术定义的演变是为了减少发病率和较大限度地提高手术效果,通过标准的开颅手术,或在一个有经验的治疗中心通过内窥镜方法进行手术都可以达到这一目的。
INC旗下国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)专家成员James T. Rutka教授曾发表研究就关于使用无框架立体定向神经导航治疗难治性癫痫儿童的胼胝体切开术的临床经验做了详细阐述,时至今日,由前沿技术引导的儿童胼胝体切开术在其所在的SickKids医院已有20余年的历史,也为无数儿童缓解了癫痫发作之苦。2020年,Rutka教授又在论文《Corpus Callosotomy》中对胼胝体切开术这一姑息性癫痫治疗手段进行了更加深入的分析,以下为教授的术中交流和经验成果。
胼胝体切开术的适应症
胼胝体切开术是减轻失张力发作的合适方法,但胼胝体切开术的候选患者需有持续的医学顽固性癫痫(约18个月),且无癫痫发作间隔较长不得超过2个月,这些患者的致痫灶也无法被明确定位。胼胝体切开术后的癫痫较初应表现为局灶性发作,发展为累及双脑半球的继发性泛化。
2.综合评估包括详细的临床病史、完全的神经学检查、影像学评估、电视脑电图(EEG)监测和神经心理评估。
患者体位
患者采用仰卧位,头部用Mayfield头架固定在屈曲20度,矢状面垂直于手术室地面。作为一种替代方法,病人的头部可以旋转,使镰形内突与地面平行,这样可以使额叶在重力作用下收缩。然而,这种定位会扭曲外科医生的解剖角度。该手术方法可通过0°高清内窥镜或显微镜辅助开颅微创手术进行。
手术入路
开颅时采用显微镜辅助半球间入路,计划进行双口切口,以确保切口保持在颞上线上方和冠状缝的前面。切口平面与矢状中线垂直。立体定向导航可用于开颅计划和避开下侧准驰静脉。
手术过程
将手术显微镜引入手术视野,用于优化裂缝的显微外科解剖。大脑半球间蛛网膜粘连从额叶内侧剥离,剥离平行于镰形内突。
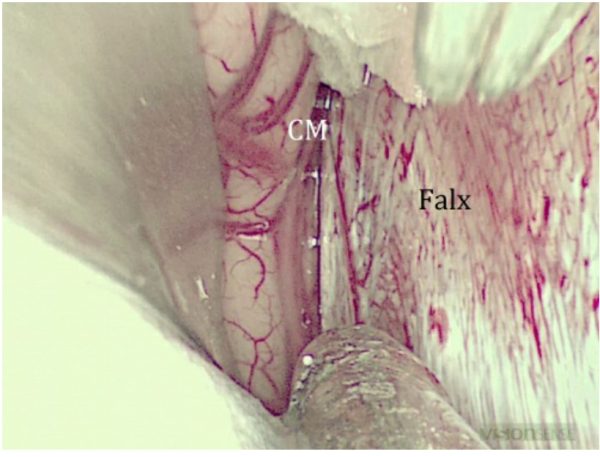
图1:半球间入路,左侧。扣带缘上回的动脉
很多操作人员发现此时的牵开器对于拓宽半球间通道有用,然而,Rutka教授在术野深处使用了两个棉球来保持裂缝张开。在充分开放半球间裂后,胼胝体的白色表面在术野的纵深处胼胝体周围动脉间可见。
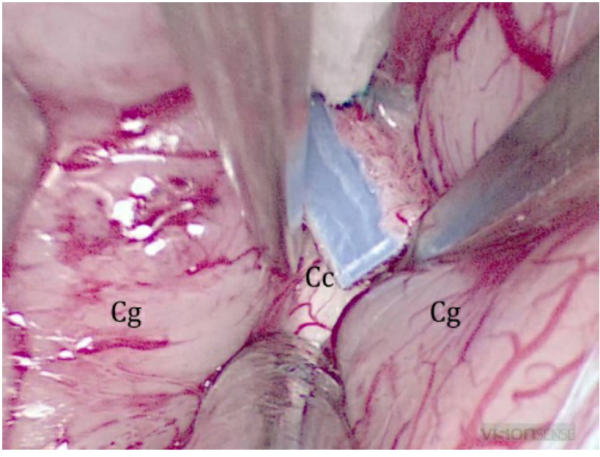
图2:轻轻剥离以分离扣带。Cg,扣带回;Cc,胼胝体。
胼胝体切开术的定位取决于术前对癫痫的评估。较常见的靶区是胼胝体的前一半到三分之二。如果需要全胼胝体切开术,可以分两阶段进行。对于选择性地扩散到后顶叶、枕叶和颞叶的癫痫发作,可以单独考虑横切胼胝体后三分之一。立体定向导航被用来指导正确的节段性胼胝体切开术。
实施胼胝体切开术和操纵周围脑血管系统会危及这些脆弱的结构。在胼胝体切开术中,棉酚类化合物用于保护和分离骨周动脉。
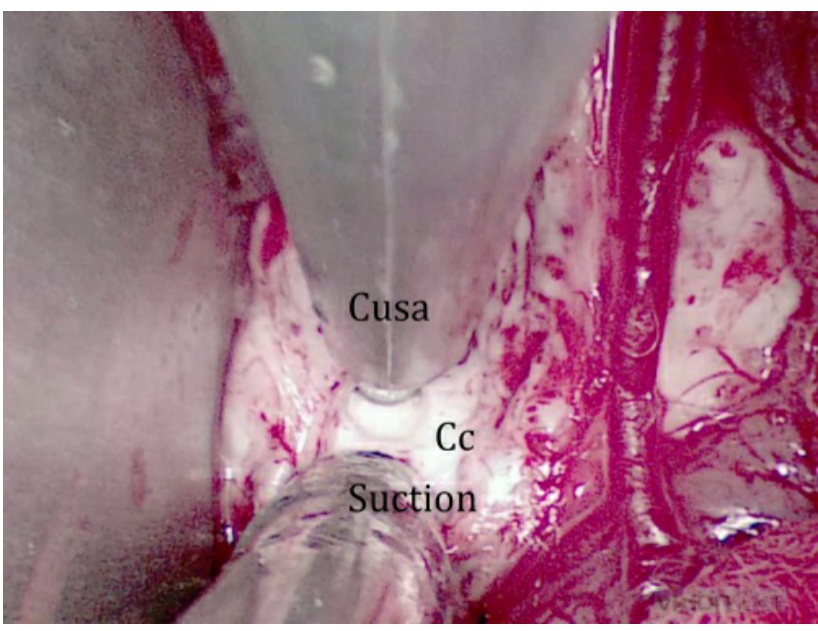
图3:用超声吸引器切除胼胝体
在胼胝体前部切开术中,继续向前切断,向下弯曲切断包括膝部、喙部和前连合。横断距离门罗孔几毫米处停止。
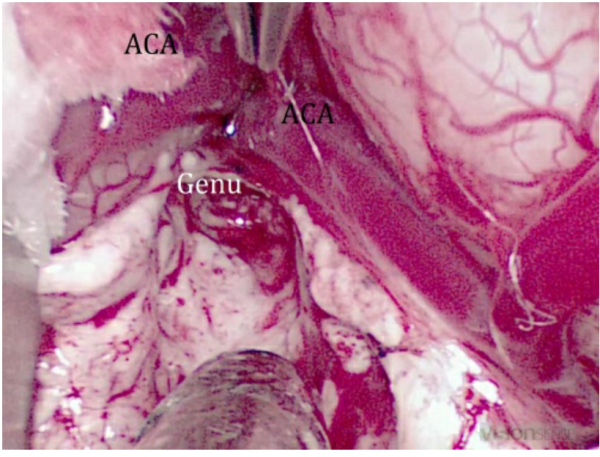
图4:胼胝体膝位于大脑前动脉(ACA)弯曲的下方,这是一个很好的解剖标志
在完全胼胝体切开术中,除了前胼胝体切开术所需要的步骤外,压部也被切除。随着胼胝体变薄,蓝色显示已经靠近室管膜,进入室管膜以确保完全断开。
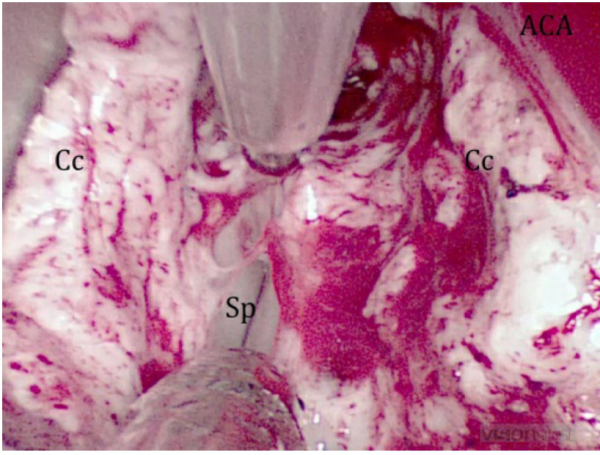
图5:切除胼胝体(Cc)后半部分以显露压部(Sp)。ACA,大脑前动脉
胼胝体的压部向下移,此区域的横断需要小心的动态缩回以避免无意的皮质损伤。
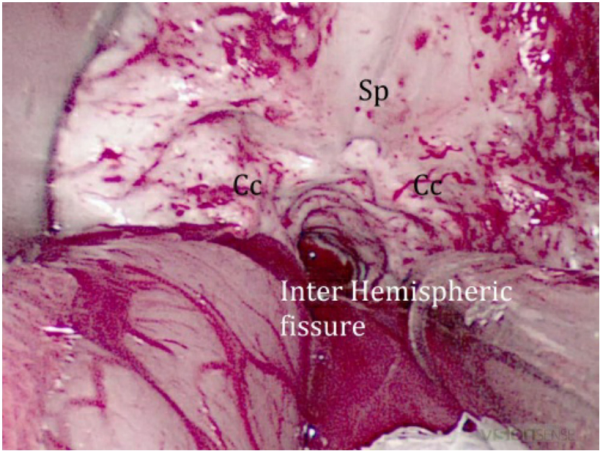
图6:当胼胝体的压部(Sp)向后切除时,注意较深的通道。
内镜下胼胝体切开术
内镜入路首先在冠状缝前2- 3cm的头皮切口,然后进行2- 3cm的冠状缝前的骨瓣开颅。一个0°高清内窥镜被套在套管中,并固定在一个平行的吸引装置上。
内窥镜从镜尖略微缩回。一只手携带吸力器,另一只手可以自由使用超声吸引器和双较烧灼器。同样的手术步骤描述的显微镜辅助的半球间入路和胼胝体切开术可以在内镜指导下进行。

图7:内窥镜入路,垂直冠前皮肤切口约3cm
术后注意事项
在接受胼胝体切开术的患者中,可以看到硬膜内手术后的常见并发症,包括脑膜炎、脑积水、脑水肿和脑脊液漏。术后常出现一段时间的缄默症,是双侧半球有语言表现的患者。
1.脑半球分离术后的断开综合征包括裂脑综合征、急性断开综合征、后侧断开综合征和缺损恢复。裂脑综合症的特征是语言产生障碍,由于处理过程混乱导致的记忆混乱,以及两个大脑半球之间的竞争。这种障碍在术后过程中得到好转。
2.急性断开综合征的特征包括缄默症、对侧无力和尿失禁。后连接障碍的特征是视觉或触觉障碍。切断大于前三分之二胼胝体时,分离综合征明显更常见。
若临床症状无明显恶化,术后无需进行计算机断层扫描。手术后一天的MR图像表征胼胝体切除的程度和评估术后缺血或血肿。术后3个月、6个月、12个月应行脑电图检查。这些患者应在癫痫病门诊长期随访,以便进行抗癫痫药物的管理。
3.如果术前影像显示近窦旁桥静脉阻碍入路至胼胝体,术者可将开颅术延长至双侧入路。
国际神经外科学院前主席 James T. Rutka教授是一位享誉国际的神外专家,其目前的研究重点是儿童脑瘤和癫痫的外科治疗,同时对于前沿科技的临床应用较富经验。除了切除性和姑息性的外科手术,教授还擅长使用微创技术治疗癫痫,对于可明确定位致痫灶的患儿,Rutka教授还会评估使用激光间质热疗(LITT)为其消融致痫灶的可行性,教授始终致力于在确定治疗效果的前提下尽可能地为患儿减轻痛苦,凭借着为国际儿童做出的贡献,他于2006年被授予“国际微笑勋章”。
INC旗下国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)是由国际各发达国家神经外科宗师联合组成的教授集团,其中的专家成员Joachim K. Krauss教授是国际功能性神经外科专家,他精于功能性神经外科手术(癫痫、帕金森等),国内癫痫患者如对自身病情有所疑问可拨打400-029-0925咨询INC一位或者多位国际教授远程视频咨询,与海外教授的“面对面”沟通,在线听取其咨询意见。
2.James T. Rutka. Corpus callosotomy in children with intractable epilepsy using frameless stereotactic neuronavigation: 12-year experience at The Hospital for Sick Children in Toronto. 2008




