初次发现脑膜瘤便进行3次伽马刀治疗,伽马刀治疗无效后有选择手术,奈何手术也没有切多少,肿瘤直接增长到6cm柠檬大小肿瘤。脑膜瘤一开始治疗究竟是选择放疗,还是手术?
对于生长或有症状的脑膜瘤,无论肿瘤级别是高是低,都应以手术治疗为优选。
理论上手术切得更多,更能合适避免肿瘤复发。
伽马刀可以作为手术后的辅助疗法,有时甚至是手术的替代方案,一般医院仅用于海绵窦区等疑难位置。
因为伽马刀不能直接解除肿块的占位效应、缓解神经症状、明确组织病理。
建议患者尽力争取手术机会,切勿轻易选择伽马刀或其他辅助治疗方案。
·较大复发颅眶沟通脑膜瘤恶变
患者现年67岁,2015年因发现颅眶肿瘤在外院行伽马刀治疗,2019年肿瘤长大在外省行开颅手术,术后病理为“良性”(具体不详),残留肿瘤术后曾行普通放疗治疗,之后肿瘤继续增大,肿瘤较大直径已经超过11cm了,其他医院表示已经难以再手术了,辗转来我科门诊。此时患者右眼已经失明,右侧眼球突出,胀痛明显,痛苦。如果不手术,只能逐渐痛死。
·脑膜瘤2次手术后残留、3次放疗后复发增大致头痛失明
从2007年开始至2019年底,总共接受过2次开颅肿瘤切除手术、1次伽马刀放疗、1个疗程普通放射治疗、1次射波刀放疗,残留肿瘤仍然继续长大导致头痛加剧、双目失明,再放疗已经没有意义,寻求再手术,也是困难重重!
·侵犯矢状窦的脑膜瘤尽量避免姑息性切除+伽玛刀
术后不到2年即复发增大,伽马刀无明显效果
伽马刀后,肿瘤无缩小,较前增大
1、首刀、伽马刀后脑膜瘤多发恶化,Simpson1级全切术后4年没有复发
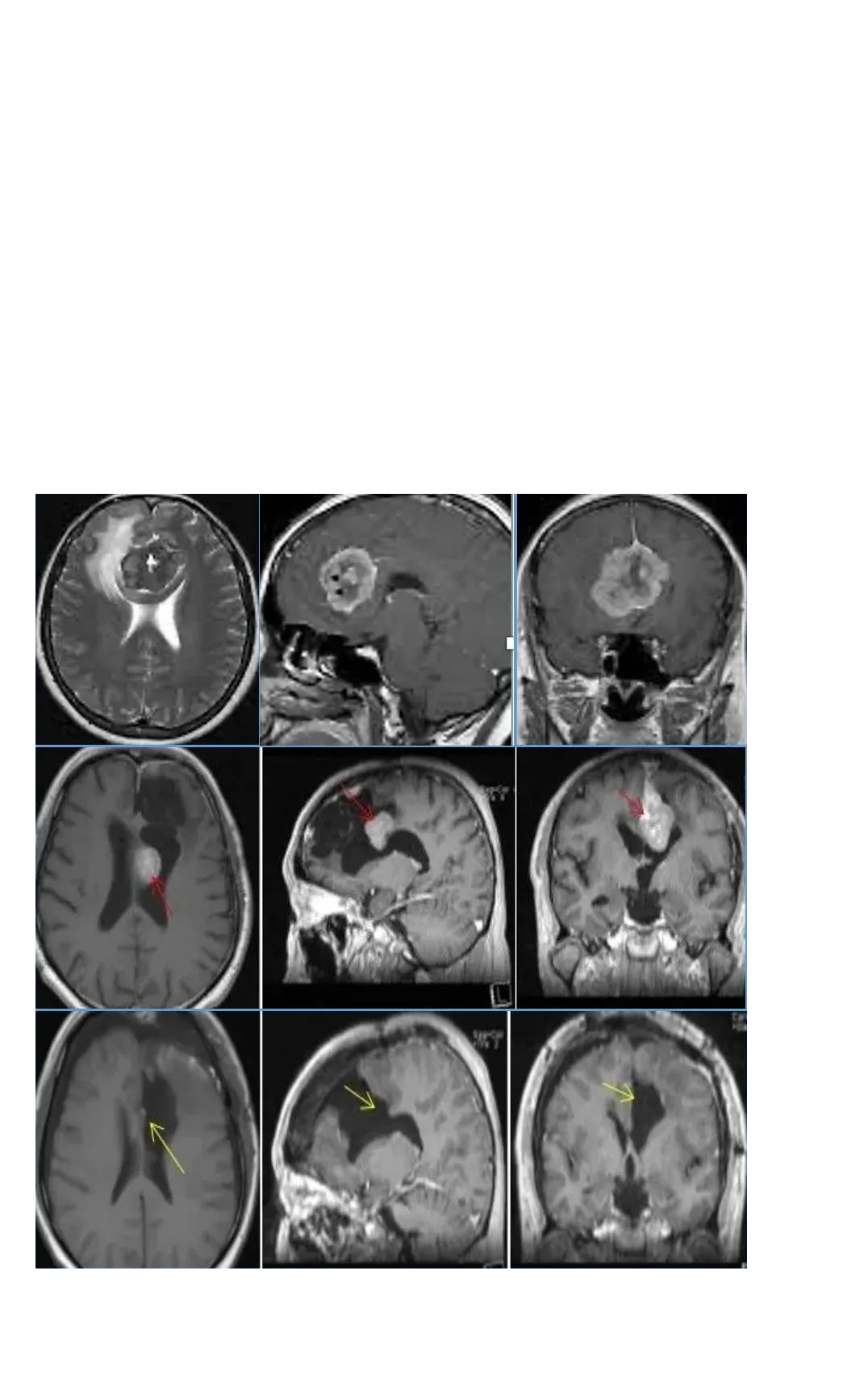
术前情况:48岁的赵先生因突发癫痫就医,家人带其MRI检查后发现大脑左额镰旁有肿瘤占位,立即在国内某医院进行部分切除,病理结果是“脑膜瘤”。由于赵先生肿瘤生长在特别重要的神经、血管旁,为保留神经、血管功能,手术全切难度大,较易损伤周边重要组织,所以只实施了部分切除。
然而仅在部分切除手术的二年,赵先生就在复查检查种发现了脑膜瘤复发的情况,手术风险依旧存在,医生建议赵先生进行伽马刀治疗。3年伽马刀治疗非但没有如预期的控制肿瘤生长的效果,反而让赵先生的脑膜瘤继续恶化,MRI影像显示大脑镰前段基本均受累,并有大脑镰右侧肿瘤生长,矢状窦被累及,左侧额部凸面硬脑膜多处肿瘤生长。
手术切除肿瘤仍然是较根本的办法,然而此时肿瘤的情况更加复杂,三年前的脑膜瘤就让众多医生打了退堂鼓,建议保守治疗,又何况是现如今的情况。在多方寻医、四处打听下,在病友圈得知INC德国巴特朗菲教授是脑膜瘤、胶质瘤等颅底肿瘤治疗的国际人物,他能为患者实施的肿瘤全切术。
治疗过程:看完赵先生的影像资料,巴特朗菲教授指出,能否完整切除脑膜瘤是预防脑膜瘤复发的关键因素,这也决定了患者术后能否有更高的生存率、更好的生活质量。虽然二次手术风险大,凭借其多年的经验可把当前的脑膜瘤及残余全部清除。
术中情况:在术中iMRI、术中神经导航等国内少有的高科技复杂仪器辅助下,巴特朗菲教授为赵先生实施了手术,大脑镰旁及矢状窦旁的肿瘤被完全切除,受累颅骨的内板以磨钻磨除后复位。手术实现脑膜瘤Simpson 1级切除。
术后情况:正常,术后ICU观察一天,术后二天下床进行康复锻炼。神经功能无任何异常,术后13天步行出院。距离赵先生做手术已有4年多了,赵先生的女儿每年都会陪父亲定期去坐核磁检查,而MRI复查结果显示,脑膜瘤并没有复发,在国内做了的康复治疗后,除了定期复查,赵先生现在已跟正常人一样生活。

脑膜瘤的一般治疗策略
手术治疗、放疗、化疗、观察随访
是治疗脑膜瘤的常见策略
其中手术是根治性的一线解决办法
切除程度往往也决定着治愈率的高低
关于手术作为单一治疗的合适性的证据
来自于医疗机构的病例系列
确定了切除范围(EOR)是一个重要的预后因素
这方面常仍然使用Simpson分类
图:现国际通行的Simpson分级
评估脑膜瘤复发的关系
脑膜瘤手术的基本原则是
进行低并发症发生率和
保护神经功能较大限度的顺利切除
虽然切除范围(EOR)是
可改变的复发风险因素
但努力实现全切除不应该是
以神经系统或认知功能为代价
脑膜瘤
治疗总结
脑膜瘤应以手术全切为治疗目标,根据术中情况可接受次全切以保护神经功能,然后定期复查观察残余肿瘤,如果肿瘤小可以选择立体定向放射外科治疗(SRS),若肿瘤增大并出现神经功能缺损症状,应再次显微手术切除肿瘤。
1.有点如个小米粒大小的残留,为了保神经功能,也是值得的。
2.从长期来看,小米粒大小的一点儿残留,可能五年、十年都不怎么长,也不影响神经功能,不会对生活质量造成影像。
3.另外巴教授都是很保守的,说是97-99%切除率,也很可能就全切切除,就如以往巴教授为其他患者预判术后并发症面瘫发生率3%,很多患者就是0%,没有并发症。
4.如果不手术,脑膜瘤已经挨着长到神经洞里了,就是Meckel腔,后续瘤子越来越大没有空间再长,神经必受影响,等瘤大了那时就更难收拾。脑膜本身就是沿着骨面、沿着各种缝分布的,就是顺着这些地方天然的生长。
5.随着肿瘤生长,脑膜瘤后续可能吃到骨头(侵犯骨质),那时候就更难全切,或者要全切就更容易伤到神经,需要医生技术更高。
6.总儿通俗地说,这个位置瘤子越大、越容易钻缝、侵犯实质大脑、侵袭颅神经、侵袭血管、损害骨头,造成的神经损伤可能越久越难恢复,对手术要求越高,越难全切、越难保神经。
脑膜瘤治疗的预后情况、并发症的发生率、恢复时间与肿瘤位置、生长特点、术者的技术经验等息息相关,对于解剖位置比较复杂的脑膜瘤,例如枕骨大孔区、斜坡位置深,风险高,手术可操作空间狭窄,容易切除不干净,损伤神经及脑干,引起瘫痪等后遗症。因此,建议患者寻找有成功手术经验的医生做肿瘤切除手术,争取更好的预后效果。




