Far Lateral Approach and the Jugular Foramen
Foramen magnum meningioma-Transcondylar approach
Transcondylar for Foramen Magnum Mening
概论
外侧枕下或者远外侧入路及其变体——经髁入路可用来显露颅颈交界区腹外侧和腹侧的病变。这一区域包括位于脑干和脊髓前方,以及颈静脉球向上颈段脊髓延伸的空间。
这一腹侧区域采用常规显微外科方法难以显露。改良的外侧枕下入路通过不同程度磨除骨质,较终达到不牵拉延髓和上段颈髓就能到达腹侧病变的效果。前方入路比如经鼻内镜和经口手术主要用于处理硬膜外病变;而硬膜下病变更多选择外侧入路。
远外侧经髁入路包括乙状窦后枕下开颅和C1半椎板切开术,以及同侧枕髁的部分或者完全切除术。笔者切除枕髁仅到显露足够即可,因为过度的枕髁切除(大于30%)将增加寰枕失稳的风险并需要进行寰枕融合固定。这一关节融合将较大的限制患者颈部活动性。
除了远外侧经髁入路之外,较外侧经髁和经颈静脉球入路也用于处理这一区域广泛扩展的硬膜外病变。这些入路包括完整的枕髁切术和部分乳突切除术,能够提供颅颈交界区前方的广泛显露。然而却有高致残和寰枕不稳风险,适应症很窄。因此,笔者仅仅描述远外侧经髁入路。
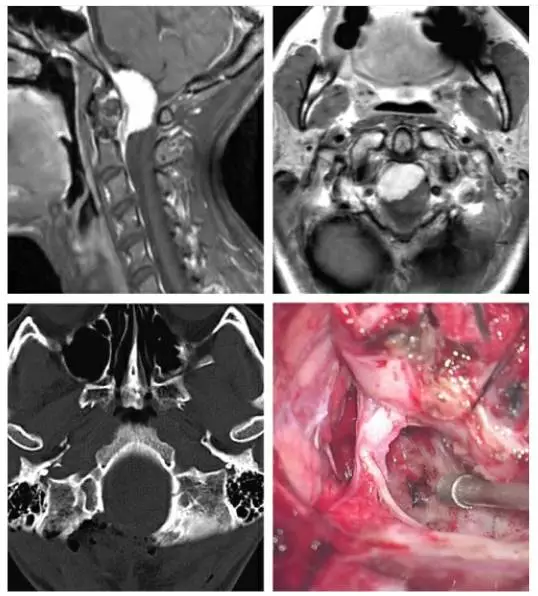
图1. 主体位于枕骨大孔腹侧的脑膜瘤采用如下所述的保守经髁切除(上图)。术后CT扫描显示(左下图)仅切除了足够显露病变的枕髁。椎动脉在穿入硬膜处用缝线牵向外侧。术中图片(右下图)显示至颅颈交界区前方硬膜充分显露和肿瘤切除后的结果。轴外病变通过内减压能够获得足够大的手术空间。
经髁入路的指证
3、斜坡硬膜外病变,如脊索瘤、软骨肉瘤、转移瘤或者颈静脉球瘤(前两种肿瘤较好的入路是经鼻内镜入路)。
术前评估
MRI可显示肿瘤的头尾侧范围并指导枕下开颅的大小。另外,病变的腹外侧定位决定枕髁切除的必要程度。脑干及脊髓的水肿、肿瘤的钙化提示软膜侵犯;因为移除肿瘤对软膜无可避免有所骚扰,脑干、脊髓的水肿及肿瘤钙化也和术后神经功能下降的进展相关。对于这样的病例,笔者进行次全切除——在软膜和血管周围留下一薄片肿瘤来保护软膜及穿支血管。包裹血管和肿瘤侵犯进入颈静脉孔(包绕颅神经)也是次全切除的指证之一。
图像评估还应包括CT或常规血管造影来判断肿瘤与毗邻血管(椎动脉,PICA的硬膜外或硬膜下起点)的关系以及椎动脉优势侧。这一信息用于判断同侧椎动脉在PICA起点以近阻断的顺利性。切除高度钙化的肿瘤也是令人生畏的挑战,因其包裹神经血管结构而仅要求行姑息性减压手术。
患者术前评估应该包括完整的神经病学检查和耳鼻喉科检查,特别是后组颅神经功能的评估。需仔细检查吞咽和声带功能。如果患者术前发现后组颅神经麻痹,应该告知患者术后气管切开和胃造瘘的必要性。术前吞咽功能障碍导致的营养不良患者应该首先给予营养支持来减少术后伤口裂开的风险。
在这些评估之后,术者依据CT和MRI的详细信息计划枕髁的切除范围。笔者认为枕髁切除在30%以内足以顺利切除全部腹侧病变。通常,到达脑干前方的需的手术通道已经被肿瘤本身拓展变宽,更大范围的枕髁切除就没有必要了。
笔者不建议将椎动脉向内侧移位后进一步切除枕髁(较外侧入路)。事实上,这一操作没有必要,而且增加了损伤动脉和舌下神经的风险,并预示生物力学不稳。
采用术中脑干听觉诱发电位、体感诱发电位和后组颅神经(VII、X、XI、XII)肌电监测。
手术解剖
Rhoton医生的详尽工作提供了大量精美图片,下列图片进一步说明本章后续的相关手术解剖。详细理解颅颈交界区的复杂解剖对于避免并发症重要。
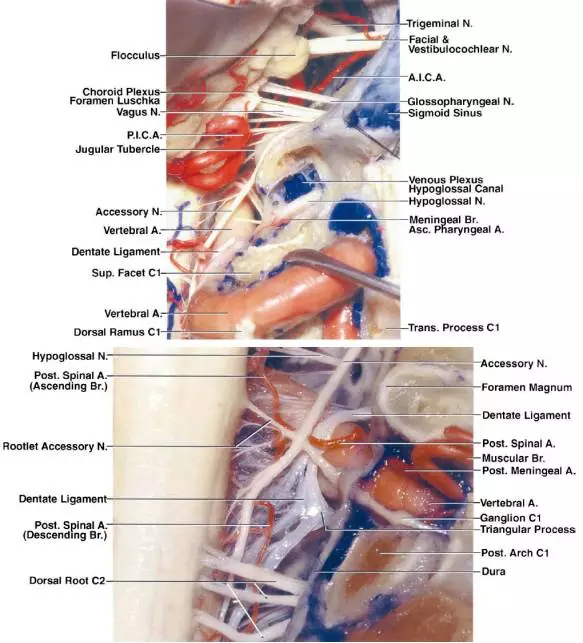
图2. 这些图片进一步展示颅颈交界区复杂的血管神经解剖关系。上图揭示完整的枕髁切除后右侧舌下神经的相关解剖。注意椎动脉的肌支及其定位(下图);肌支的撕脱会导致喷射性出血,但是这样的出血不应与主干出血相混淆。C1神经根和副神经的上1-2个脊神经根在显露大肿瘤时可能会牺牲(图片感谢Rhoton教授授权)。
髁骨切除步骤
采用这一手术入路时,体位和头部旋转角度能明显影响手术角度。

图3. 患者采用公园长椅位或侧卧位。肩垫支撑对侧腋部。同侧肩部轻轻向前下牵拉并用胶带固定。用软垫保护全部受压点,患者被固定在手术床上并用布带固定髋部和下肢,确保在手术阶段能顺利的旋转手术床。固定带应该远离腓骨头避免损伤腓总神经。下图显示头部旋转角度。乳突位于头部较高点。
笔者会避免明显的颈部
旋转,但是从颈枕交界区手术角度来讲,将患者头部向地板轻度旋转能维持椎动脉相对正常的解剖走行。
关于切口有很多种不同的描述,包括“S”和“U”形切口都被用于经髁手术入路。笔者采用传统的“曲棍球棒”切口,因为它对颈部肌肉分离较小化,同时能将肌皮瓣向外侧移位远离手术区域。
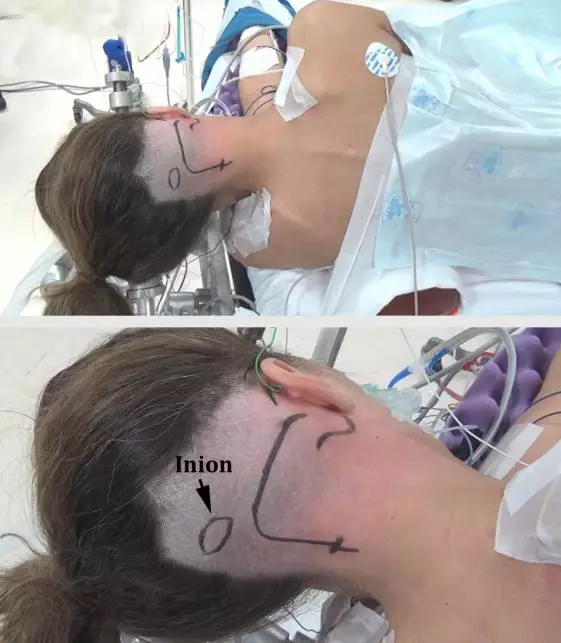
图4. 笔者采用“曲棍球棒”手术切口,从乳突上约3cm开始向上延伸,然后恰好在上项线下方弧形向内弯曲,到达中线后向下延伸至C2-3棘突水平。接着,在平行于上项线下方略深一点切开,留下1cm的肌肉条有利于较后的缝合。识别项白线后将椎旁肌肉从这一无血管组织平面上分离。枕骨和C1/C2椎板上的肌肉从骨膜下平面分离,然后将肌皮瓣翻向下外侧。
一旦肌皮瓣被移向外侧,应该在C1椎弓上椎动脉沟内较其小心地识别椎动脉并避免损伤。当骨膜下分离到达C1椎板外侧半时,放弃电凝而采用仔细的锐性和钝性分离相结合的方式识别椎动脉和包绕动脉的椎静脉丛。
肌皮瓣随后被鱼钩固定,笔者采用细致刮匙从枕骨大孔缘和C1半椎板分离寰枕韧带。然后沿椎动脉分离至横突孔。采用骨膜下分离技术显露寰椎后弓和侧块 。采用显微外科技术分离椎动脉周围的韧带,这样,在翻起硬膜时可将椎动脉向外侧移位。
椎动脉周围静脉丛出血可采用低电流双较电凝或者凝血酶浸润的明胶海绵填塞和压迫来控制。

图5. 接下来,进行外侧枕下颅骨切除或骨窗开颅和C1半椎板切开术。可以用铣刀开颅,但是铣刀护板很难通过枕骨大孔唇部增厚的骨质。因为这一原因,笔者采用颅骨切除术。也可采用磨钻去除C1同侧半椎板皮质骨,然后用Kerrison咬骨钳完成半椎板切除术。

图6. 一旦完成了颅骨切除和半椎板切除,笔者采用磨钻和咬骨钳相结合的方式进一步切除需要切除的骨质,典型的骨质显露范围根据肿瘤的准确定位从中线附近延伸到枕髁内侧部分。外侧枕下颅骨切除显露从乙状窦一直到颈静脉球的后方;半椎板切开延伸到C1侧块水平。
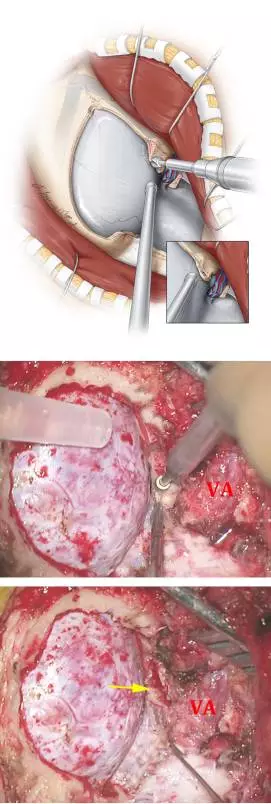
图7. 笔者通过切除外侧枕下骨质并较小化磨除枕髁来增加显露(上二图)。靠近枕髁外侧通常有一个导静脉,这是一个有用的解剖标志。这一板障内静脉会导致相当程度的出血,但是用骨蜡或者明教海绵填塞能比较容易控制。笔者沿着髁后导静脉进一步去除枕骨大孔缘并磨除枕髁后方的皮质骨。这一操作足以提供合适的到达脑干腹侧的手术通道(下图,箭头指示枕髁切除范围恰好终止于椎动脉入硬膜处的上外侧)。本质上来说,移除枕髁后内侧30%或以内的骨质通常满足到达颅颈交界区前方的需要。C1侧块关节突上方切除至恰位于椎动脉入硬膜处外侧。
如果需要更广泛的枕髁切除,术者需防止舌下神经在其通过枕髁前1/3上部时被损伤。
C1侧块关节突上部也有可能需要部分切除。枕髁切除一半或以上时会导致生物力学不稳而需要枕颈融合。
硬膜内操作
图8. 硬膜弧形剪开。剪开硬膜时小心避免损伤硬膜下血管神经结构,特别是硬膜下椎动脉及其分支,也包括可能被向后推移的脊副神经。肿瘤通常向外侧推移椎动脉颅内段近端。
硬膜边缘用4-0缝线牵拉,并且术中应保持湿润,避免因显微镜灯光的高热而脱水;这有利于术后不透水缝合。缝线牵拉的针脚应沿骨缘分布(显露硬膜的较前方)来确定硬膜瓣较大水平远离手术视角。这一操作在椎动脉入硬膜处将其向外侧移位并远离术者的工作角度。
枕大池可能需要打开释放脑脊液,松弛小脑,这样不需要固定牵开器就可好转显露。此时即可开始处理病变。
关颅
用显微外科技术切除病变后,术野完全止血后开始关注如何关颅。仔细冲洗干净蛛网膜下腔后,较重要的就是缝合硬膜,需尽可能达到不透水缝合,需要时还可以采用硬膜补片。因为骨质缺损小,所以笔者并不常规将骨瓣还纳或者颅骨成形。在颅颈交界区采用上述手术入路后不用担心迟发的颅颈不稳。随后将软组织解剖复位缝合。




