尽较大限度地切除肿瘤,尽较大限度地保留功能,是全部鞍区肿瘤手术始终要追求的目标。鞍区在颅底中央,范围虽小,但解剖结构复杂,包括蝶鞍、垂体和周围的海绵窦、血管、神经、硬脑膜等。故在此区域内可发生各种组织起源的疾病,需要在诊断时予以鉴别。鞍区较常见肿瘤为垂体瘤、颅咽管瘤、脑膜瘤、胶质瘤等,约占鞍区疾病的80%,而其他类型的肿瘤相对少见。
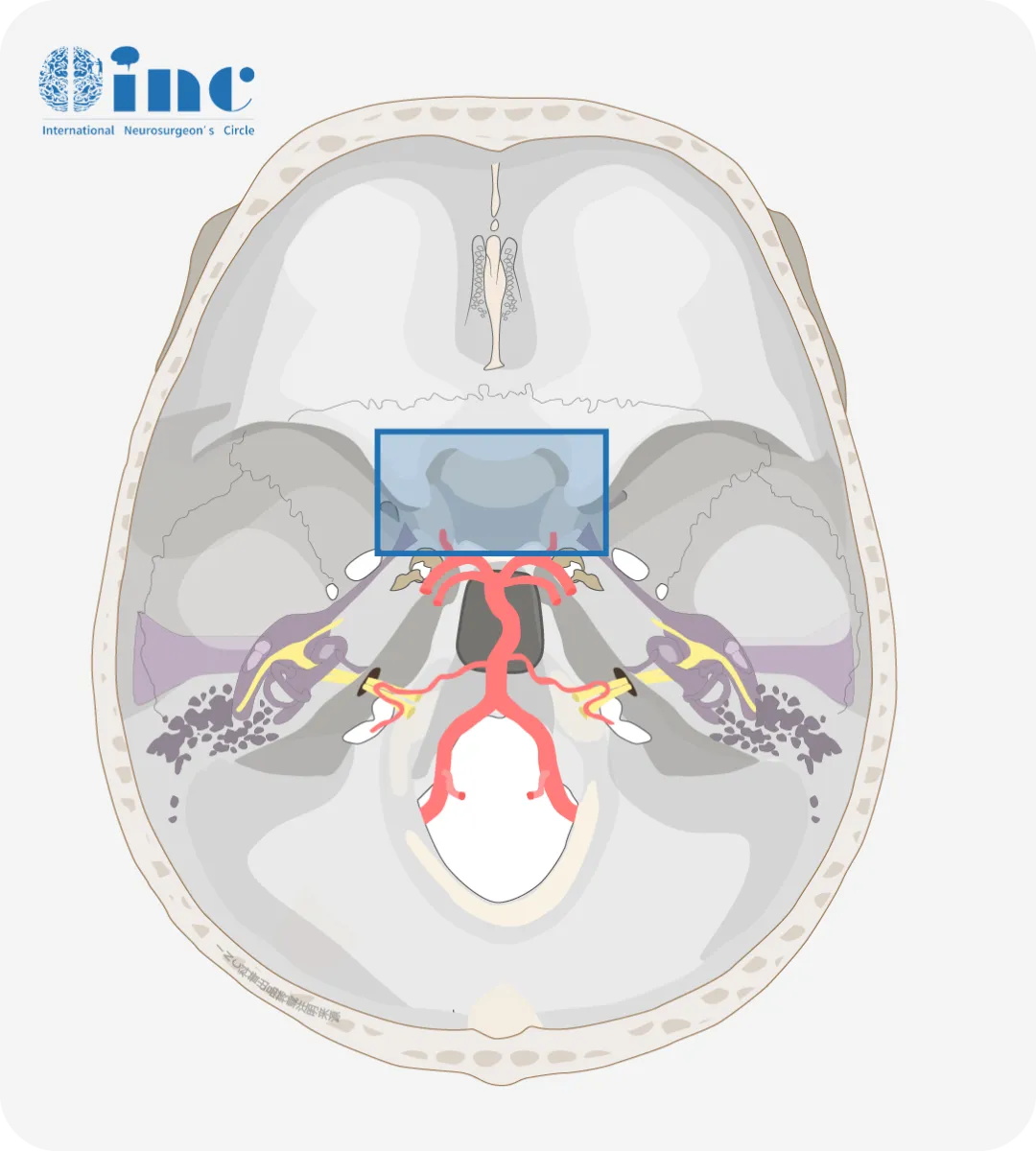
图示蓝色框内即为鞍区
一岁小朋友较大视神经胶质瘤,三名国际教授连夜提供二意见
国内:年龄太小,手术风险太大
“肿瘤位置较深,孩子年龄太小,脑瘤太大,手术风险很高,切除率不高,且术后较大可能出现失明……”辗转托付熟人朋友挂专家号,问诊过很多国内大医院的神经外科医生,得到的说法如出一撤。
小晴父母只知道,不治疗,孩子脑子里的肿瘤还将继续生长,将继续压迫脑内相邻组织,甚至会有生命危险。
孩子脑瘤到底是良性还是恶性?
手术成功率和切除程度到底有多大?
到底谁能确定更佳的治疗效果?
下一步的治疗之路在哪里?……
带着这些在国内无法得到明确答案的问题,小晴的父母放眼海外,开始去寻求海外专家的咨询意见。


小晴父母发动了身边的亲朋好友寻找国外的儿童神经外科专家,得知国际、在中国有代表处的INC国际神经外科医生集团旗下国际神经外科顾问团中有三位神经外科领域赫赫有名的儿童神经外科专家——德国巴特朗菲教授、意大利Concezio Di Rocco教授、加拿大James T.Rutka教授,于是快速取得与INC国际神经外科医生集团中国代表处的联系,并整理小晴的全部影像报告、病例资料等同时与这三位儿科教授进行了远程咨询。由于孩子病情紧急,在INC国际神经外科医生集团的努力协调下,三位国际教授连夜给出了国际水准的咨询意见。
跨越大洋的咨询方案
INC三位海外儿童神外专家在看过小晴的情况后,得出了总体上比较一致的咨询建议——患儿很可能为鞍区视神经胶质瘤,这通常是低级别或良性肿瘤,且治愈率较高。这种低级别胶质瘤优选的治疗方法是完全完全地手术切除,这对于解除大脑的局部压力重要,但同样也要面临手术所承担的风险,包括垂体功能不全、视力障碍和中风等。如果能够较大水平顺利切除,则预后生存率会好,不会干扰正常的生活,后续持续跟踪及接受适当的治疗,则可与一般人寿命相似,但对于复发率的评估需要根据肿瘤的级别及性质决定。
对于手术切除程度,INC三位海外儿科专家都有着比较明确的评估,一般都能达到80%以上的切除率,在这方面巴特朗菲教授在他的一系列临床病例中证明了⼤量全切/次全切除的可能性与良好的功能结果有关。手术过程中的风险与肿瘤的⾎管特征有关,因为婴⼉年龄很⼩,血液储备有限,这需要仔细的⿇醉处理、较为熟练的手术团队配合,也需要术中磁共振成像系统(iMRI)、术中神经电生理监测、术中神经导航等设备护航。

对于小晴的后续治疗,INC三位海外儿科专家结合自身多年临床咨询经验,则提出了不同的咨询意见。
▼Rutka教授认为,建议对肿瘤进行详细的分子遗传和免疫组织化学检测,以确定它是否对化疗敏感。像这样的大多数低级别胶质瘤会对化疗敏感,活性剂包括长春碱,并且现在有更具针对性的疗法,这取决于肿瘤是否存在BRAF融合异常或突变。化疗可能需要使用一整年,周期通常每月一次。如果1年后仍有疑虑,可以尝试不同的化疗方案。


▼巴特朗菲教授则认为,孩子达到6岁之后,也可能进行放疗。在此之前,化疗可能对孩子是有帮助的,这取决于手术后残留多少肿瘤。化疗可以间歇地长时间进行,以防止进一步的肿瘤生长,且没有明显的副作用。


▼Di Rocco教授也提出,辅助疗法基本上是医学疗法(放射疗法应尽量推迟到婴⼉儿能承受的较小年龄以后),应根据组织学和的分⼦学诊断来选择。


种种这些详尽的咨询方案,包括方案中的高切除率、术后生活质量,都是国内医疗无法确切保障的。小晴的父母在得到INC这些海外专家远程提供的咨询方案那一刻,高高悬起的心微微落下,只要有一线希望,他们都不会放弃,有来自INC的教授出手,他们对小晴的后期治疗充满了信心。
鞍区肿瘤为何如此复杂?INC国际教授又如何解读?
鞍区,蝶鞍区是指颅中窝中央部的蝶鞍及其周围的区域,前界为前床突外侧缘和前交叉勾的前缘,后界为后床突和鞍背,两侧为颈动脉沟,面积约为5.5c㎡。
鞍区的主要结构有蝶鞍、蝶窦、垂体、视神经、视交叉、下丘脑、海绵窦,颈内动脉、大脑前动脉等重要结构,解剖范围仅约3CM、结构多、毗邻关系复杂,是疾病的多发部位。
鞍区较常见的病变为肿瘤样的病变,在鞍旁多为脑膜瘤、鞍后多为脊索瘤,鞍上多为颅咽管瘤,鞍下多为蝶鞍肿瘤,鞍内以垂体瘤较为多见。
鞍区是众多关乎生命结构的汇集地,如Willis环、海绵窦、垂体、下丘脑、多组颅神经等......
鞍区肿瘤由于病变位置深在、毗邻结构复杂,历来是神经外科治疗的难点。鞍区常见肿瘤包括:垂体腺瘤、颅咽管瘤、脑膜瘤、脊索瘤、拉克氏囊肿等。
鞍区肿瘤与颅神经关系;鞍区解剖结构复杂;鞍区肿瘤常侵犯周围神经、血管术后并发症高;其中颅神经并发症一影响术后生存质量;视神经、视神经交叉损伤、动眼神经、滑车神经、外展神经、三叉神经、眼支(V1)、上颌支(V2)、下颌支(V3)
不同类型鞍区肿瘤该如何治疗?
鞍区脑膜瘤,经颅入路
脑膜瘤作为临床常见鞍区肿瘤之一,约占原发中枢神经系统肿瘤的39%,要先了解脑膜瘤起源应该知道脑表面有3层膜,由外到里分别为硬脑膜、蛛网膜和软脑膜,脑膜瘤由较有可能来自蛛网膜脑膜上皮细胞的肿瘤家族,多数脑膜瘤为良性肿瘤,属于脑外肿瘤,少数为不典型(半恶性)和恶性脑膜瘤,文献报道约占5%。
鞍区脑膜瘤,又称鞍结节脑膜瘤、鞍上脑膜瘤,是指起源于鞍结节、鞍隔、前床突或蝶骨平台等区域的脑膜瘤,因上述颅底解剖结构集中在3cm范围内,所以临床上常将上述部位脑膜瘤统称为鞍结节脑膜瘤。文献报道10-90%的鞍区脑膜瘤累及视神经管。大型鞍区脑膜瘤会累及垂体柄、垂体、颈内动脉系统。
鞍区脑膜瘤症状
Chiasmal综合征:原发性视神经萎缩,中心视力减退视野缺损;
视力损害不对称,一侧较重;
其他症状:头痛、癫痫、垂体功能减退等。
鞍区脑膜瘤治疗策略上,临床有症状者均应考虑手术治疗,手术目的是为了较大顺利切除肿瘤。针对鞍区脑膜瘤手术方式,已经提出多种入路,包括额下、翼点和眶额入路等,目的是尽可能肿瘤全切除(gross total resection,GTR),并保留患者的神经功能。近年来,鼻内镜技术拓宽前颅底视野,已经成功切除鞍区脑膜瘤。并逐步发展双镜联合解决复杂的鞍区脑膜瘤,扩大了视野解决视野死角及肿瘤基底切除问题。
手术入路的决定应根据单个病例进行调整,同时考虑解剖学、外科医生的经验以及患者的期望。使用经颅入路,因为这是一种由国际上大多数颅底中心定期进行的技术,具有良好的效果,并且不受肿瘤大小或血管包裹的限制。通过鼻内途径进行的手术仍然局限于少数已知的EEA颅底中心,而且在选定的病例中,肿瘤形态和视觉功能方面都存在局限性。
颅咽管瘤,内镜优势渐显
颅咽管瘤起源于Rathke囊或颅咽管残存的胚胎上皮细胞,是WHOⅠ级良性肿瘤,毗邻下丘脑、视神经、垂体柄等重要结构,侵入视神经会导致失明,侵入垂体和下丘脑会造成生长激素分泌障碍、身体和智力发育迟缓、尿崩症、精神人格障碍等。在手术治疗中,由于瘤腔小、术野受限,肿瘤难全切、创伤大、并发症发生率高,残余肿瘤易复发。
颅咽管瘤治疗策略上,临床有症状者均应考虑手术治疗,手术目的是为了较大顺利切除肿瘤,但颅咽管瘤治疗管理是一个多学科合作的工作。
要根据肿瘤具体位置、大小及其与周边脑组织的关系,制定个体化手术入路,大而复杂的肿瘤可能需要联合不同入路手术。主刀医生的手术技术、手术团队的配合程度、术中高医疗辅助设备的应用等,都是影响肿瘤切除程度和患者预后的重要因素。
INC国际神经外科顾问团成员教授、国际神经内镜联合会候任主席Henry W.S.Schroeder教授在其2021年发表在《Neurosurgical Review》上的《Quality of life and olfactory function after suprasellar craniopharyngioma surgery——a single-center experience comparing transcranial and endoscopic endonasal approaches》的论文中,教授所在的德国格赖夫斯瓦尔德大学(Greifswald University)神经外科专家组通过对该医学院接受手术治疗的全部鞍上颅咽管瘤患者进行病例随访和分析,总结了开颅手术与经鼻内镜手术后患者生活质量和嗅觉、视力、垂体等功能的差别。


1、开颅手术:翼点入路和额外侧入路是经颅手术治疗鞍上颅咽管瘤的优选。
2、经鼻内镜入路相对优势:
1、相比起显微镜手术,神经内镜有好的照明,视野好
2、无需牵拉重要的脑组织,术后反应轻
3、可以与显微镜同时操作切除肿瘤,操作方便简单
4、微创技术,患者恢复更快。
选择开颅还是经鼻内镜,需考虑以下因素
1、肿瘤的累及范围,若肿瘤居于中线,外侧在颈内动脉分叉部以内,则适合经蝶手术;若肿瘤明显向侧方生长,则建议开颅手术;少数肿瘤累及分叉部外侧,范围较小且该部分为囊性的病灶,经蝶手术也有全切机会。
2、手术通道:经蝶手术主要利用垂体与视交叉间的间隙,若术前矢状位磁共振提示该通道空间充分,则可经蝶手术;针对三脑室型颅咽管瘤,该通道狭小,部分学者采取视交叉上间隙亦可切除肿瘤,但手术难度较高。
3、肿瘤毗邻关系,若肿瘤完全包饶血管、神经等重要结构,或开颅术后复发者与周围结构黏连复杂,则经蝶手术难度更大,选择开颅手术可控性更高。
4、肿瘤质地、血供等因素,对实质性、质地韧、血供丰富的肿瘤,经蝶手术需要更高的手术技巧,应根据术者自身经验进行选择。
垂体瘤——内镜做主显微镜为辅
垂体瘤从鞍内起源,但是如果肿瘤较大向颅内突破了鞍隔孔,向颅内广泛地发展,包绕了颅内的血管,特别是大脑中动脉、大脑前动脉、大脑后动脉及其一些重要的细小分支血管,这些血管被包绕。
较大垂体瘤如何顺利手术?开颅手术还是内镜手术?
INC国际神经外科医生集团旗下组织国际神经外科顾问团(WANG)成员、国际神经外科学院主席William T.Couldwell教授在2019年二届神经外科学术交流年会上Couldwell教授展开关于《较大垂体瘤手术的细微差别》的学术演讲,交流了较大垂体瘤的技术探讨和临床经验交流,其中不乏一些具启发意义的少见病例。


Couldwell教授演讲中展示的部分较大垂体瘤
较大垂体瘤手术成功切除关键:个体化选择手术入路及案例交流
1、内镜手术切除较大垂体瘤:
垂体瘤处于接近头颅中心、颅底正中的位置,其在颅腔外的投影正好就是蝶窦。而鼻腔和鼻窦是人体本身就具有的空间,经蝶入路很好地利用了这些空间作为手术入路。
对于内镜手术切除较大垂体瘤,Couldwell教授总结了其优劣势。
优势:简单且微创风险小;缺点:不太可能完全切除大小异常的鞍上肿瘤、哑铃形或不规则延伸的肿瘤。
2、开颅手术切除较大垂体瘤:
垂体瘤从鞍内起源,但是如果肿瘤较大向颅内突破了鞍隔孔,向颅内广泛地发展,包绕了颅内的血管,特别是大脑中动脉、大脑前动脉、大脑后动脉及其一些重要的细小分支血管。这些血管被包绕,这种情况下通常会选择经颅入路进行肿瘤切除。经颅垂体腺瘤切除术根据垂体瘤生长方向的位置可以分为三种入路途径,经额入路、经硬脑膜外入路和经翼点入路。
对于单经颅入路,Couldwell教授也总结了其优劣势。
优势在于手术的视野大,对病灶充分暴露,操作空间相比经蝶入路的手术方式大,对于保护颅底的各个重要结构有很大意义,移除鞍上神经释放视神经;缺点在于鞍内区域的远距离可视化;需要大脑收缩。
3、联合入路:内镜和开颅联合手术:
Couldwell教授指出经蝶和经颅联合入路分次手术策略,此类手术,对患者的视力保护较其重要,对于较大垂体瘤难以一次性手术切除的肿瘤,可以先行一次手术,然后在数周或数月后执行进行二次手术或者对肿瘤实施部分切除术。
对于联合手术入路分次手术的优劣势,Couldwell教授也做出了总结:
优势:全切除;缺点:术后垂体卒中风险。而对于一次手术中同时采用经颅和经蝶(上下)联合技术。有利条件:全切除术;缺点:手术区域污染和感染风险。




